脑干脑桥出血是神经内外科的危重急症,脑桥出血量少时,表现为突然头痛、呕吐、眩晕、复视、四肢瘫痪;出血量大时,患者很快出现意识障碍、针尖样瞳孔、四肢瘫痪、呼吸障碍、高热,常可在48小时内死亡。其中脑干脑桥海绵状血管瘤是造成出血的常见原因之一,有反复发作性症状性出血的风险,多次发作后会产生毁灭性的后果,对于患者的潜在威胁巨大。很多时候往往只能保守姑息治疗,如果能及时手术切除病变去除病因,那患者往往可以获得治愈性效果。手术的主要目的是切除病灶去除出血病因,消除反复出血风险,此外,手术还旨在保护颅神经、锥体束功能,避免引起面瘫、肢体瘫痪等,但手术风险却是巨大的!!
近来国际著名神经外科期刊JNS发表了巴特朗菲教授的脑干脑桥海绵状血管瘤的135例成功全切手术经验,总结了系列手术案例的病变分型、手术入路、切除情况及术后并发症、恢复情况等,同时推荐脑桥后外侧入路手术切除术后并发症率更低,该研究的主要摘要如下。

目的本研究的目的是分析脑桥后外侧入路和脑桥后内侧入路治疗桥脑海绵状血管畸形(PCMs)的差异,以验证脑桥后外侧入路更有利于保护外展肌和面神经功能的假设。
方法作者对135名接受显微手术切除桥脑海绵状血管畸形的连续患者进行了回顾性分析。根据可能的或唯一合理的手术入路,首先将脑桥海绵状血管瘤病变分为4类。在第二步中,根据执行的方法评估病变并确定不同的患者组和亚组。第三步,评估改良Rankin量表评分和永久性术后外展和面神经麻痹的发生率。
结果该系列中较大的一组包括77名患者。他们的脑桥病变可以从后外侧或脑桥后内侧入路切除,而其余3个患者组的病变位置已经决定了特定的手术入路。这77人中有54人通过脑桥后外侧入路接受了手术,23人通过脑桥后内侧入路接受了手术。比较这2个亚组时,永久性外展神经麻痹(3.7%vs21.7%)和面部(1.9%vs 21.7%)神经麻痹的术后发生率存在统计学显著差异。在整个患者群体中,外展神经和面神经缺损率分别为5.9%和5.2%,改良Rankin量表评分从术前的1.6±1.1显着降低至随访时的1.0±1.1。
结论对于遇到可以通过任一手术方法切除的病变的患者,更倾向于后外侧而不是脑桥后内侧入路切除PCMs。在本系列中,作者在所有患者的57%中验证了这样的结果。这项回顾性分析证实了他们在大型患者队列中的假设。此外证明,通过术前评估是否只有一种合理的或两种替代手术方法可用于进入特定病变,可以区分4种类型的PCM,该系列手术术后第6和第7神经麻痹的发生率大大低于大多数其他已发表报导中的发生率。
桥脑是脑干重要组成部分,是大脑下行神经纤维传导的通路,也是躯体感觉上行的传导通路。手术中一旦有失,极有可能伤及到神经功能。

桥脑海绵状血管瘤病变位置,血管病变不邻接桥脑表面,但它单侧移动周围的固有结构,包括外展神经和面神经。
1、如果损伤到展神经核,可能会出现斜视;
2、如果损伤到面神经核,可出现面瘫;
3、如果出现三叉神经核损害,可出现损伤侧面部感觉异常;
4、如果损伤到下行神经传导,患者可出现瘫痪、偏瘫等症状;
5、如果导致严重脑干损害,还可能会导致呼吸、心跳改变等。
巴教授在其以往的研究论文中,根据脑干的解剖及病变的复杂关系,手术入路选择如下:
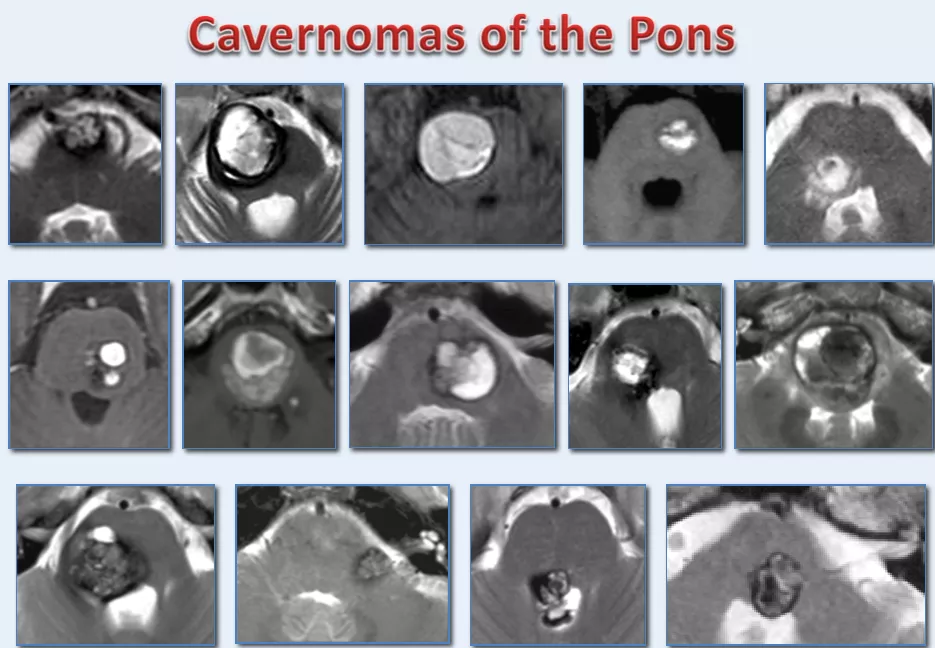
脑干脑桥海绵状血管瘤的影像学表现(巴教授发表于知名医学期刊的手术病例)
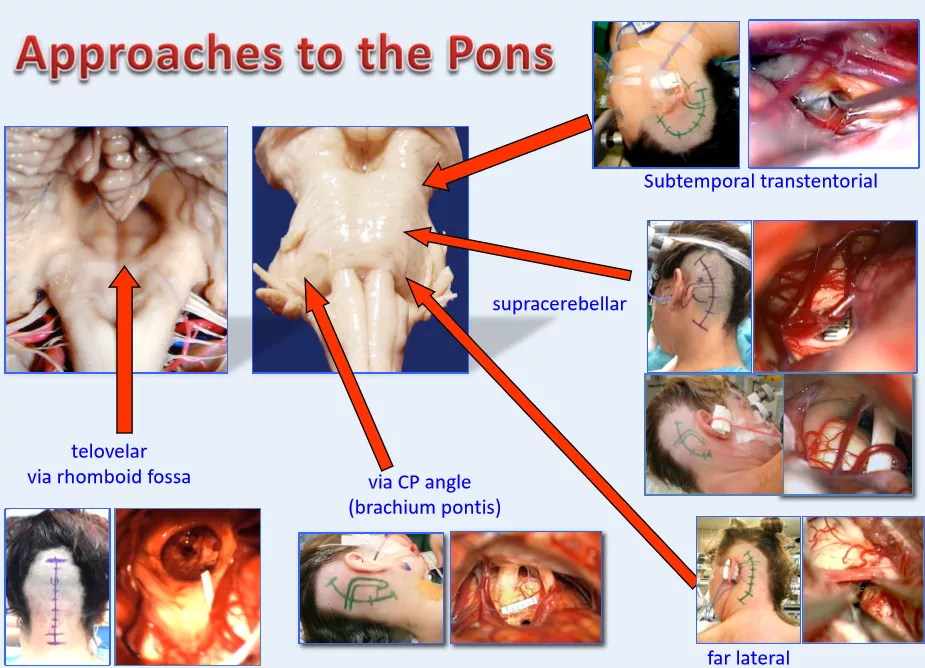
脑干脑桥海绵状血管瘤的开颅手术入路一般依据肿瘤具体形态特点可以选择经髓帆入路、经桥脑臂入路、远外侧入路、小脑上外侧入路、颞下经天幕入路,具体的手术入路要根据每个患者的具体情况及主刀医生的医学知识及经验而具体制定。
桥脑海绵状血管瘤三则成功案例
全切且不面瘫、不伤外展神经
INC世界神经外科顾问团成员、世界神经外科联合会WFNS教育委员会主席、德国INI国际神经学研究所神经外科教授Helmut Bertalanffy(巴特朗菲)教授在其为第一作者发表在世界权威专业期刊Journal of Neurosurgery(简称JNS)上的《Optimal access route for pontine cavernous malformation resection with preservation of abducens and facial nerve function》论文中对135名接受手术的桥脑海绵状血管瘤患者进行了回顾性分析,首先,他将这些患者的血管病变分为4类,以不同的成功案例对比了不同手术入路切除桥脑海绵状血管瘤的效果差异,结果显示,脑桥后外侧入路相对更有利于外展神经和面神经功能的保护。
案例一:46岁女士,左侧面部感觉障碍。

A和B:术前轴向(A)和矢状(B)T2加权图像显示大出血性C型(亚型CL)轴内桥脑海绵状血管瘤。脑桥的背侧结构受到严重压缩(红色箭头),表明仅在病变和菱形窝表面之间有薄薄的实质层。
C:患者保持左侧公园长椅位,主刀医生通过乙状窦脑桥后外侧入路进行开颅手术,同时暴露远端横窦。
D和E:术后对比增强轴向(D)和矢状(E)T1加权MR图像上记录了切除情况。减压后,切除腔背侧的脑桥实质已明显展开并恢复了明显的宽度(红色箭头)。
F和G:术中,在三叉神经(CN V)和耳蜗(CN VIII)神经;该区域被选为脑桥的入口点(G,白色箭头),这两个神经得到完整保留。患者术后病程平稳,无其他神经系统疾病。
案例二:45岁女性,大量急性出血,C型桥脑海绵状血管瘤,病变占据整个脑桥中央区域。
患者术前瘫痪,卧床不起,意识障碍。左侧偏瘫和偏侧感觉减退,以及右侧面瘫、第六神经麻痹和严重吞咽困难。
A和B:术前轴向(A)和矢状(B)T2加权MR图像。红色箭头表示菱形的表面窝,它似乎被潜在的压迫性血管病变极度变薄。
C:患者以公园长椅位接受了手术,该手术是通过左侧远外侧经髁入路进行的。
D和E:术后轴向(D)和矢状(E)T2加权图像显示桥脑海绵状血管瘤切除。红色箭头表示相当重要的正常背侧脑桥,该区域包含CN VI和VII的神经核以及其他可能存在的神经结构
F:侧像暴露脑桥显示在离开脑干的水平(白色箭头)处,有轻微出血的面神经,在CNs IX-XI的根部上方可见。
G:通过桥髓沟进入脑桥进行病变切除术,患者术后过程平稳,并且没有并发症。术后一年,患者已完全康复,右侧面部仅残留很轻微面瘫。
案例三:16岁男性,左侧感觉运动综合征和核间性眼肌麻痹。尽管病变相当大且靠近面神经,患者暂未出现面瘫
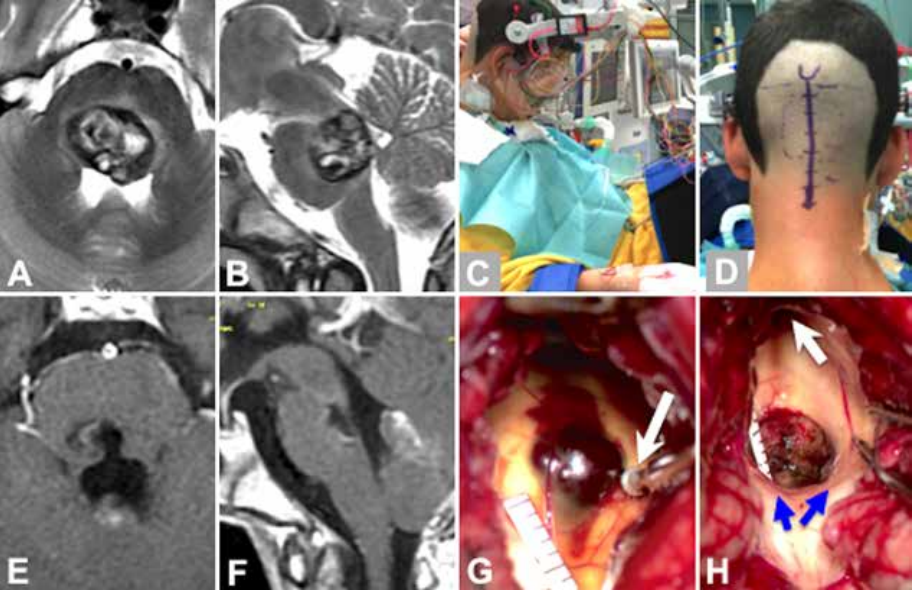
A和B:患者术前MR示脑干病变
C和D:患者接受了显微手术切除,该患者属于B型桥脑海绵状血管瘤,其在半坐位(C)通过纵向直线皮肤切口进行中线枕下开颅手术(D)。
E和F:术后轴向(E)和矢状增强(F)T1加权MR图像显示脑桥病变的完全切除,该桥脑海绵状血管瘤是通过背中线入路进行切除。
G:术中检查菱形窝膜暴露后,这个出血性桥脑海绵状血管瘤已经突出了第四脑室底部的距离5-6毫米。使用电生理刺激探针(白色箭头)确定双侧面神经的位置和范围。
H:在这张术中照片中记录了桥脑海绵状血管瘤的完全切除,该照片显示了包含毫米级的术后残腔,更上方是外侧导水管(白色箭头)。面部丘脑电刺激(蓝色箭头)在手术结束时监测效果产令人满意。因此,没有术后面瘫,这位年轻的患者在经历了平稳的术后过程,较后迅速康复如常生活。
四类桥脑海绵状血管瘤类型
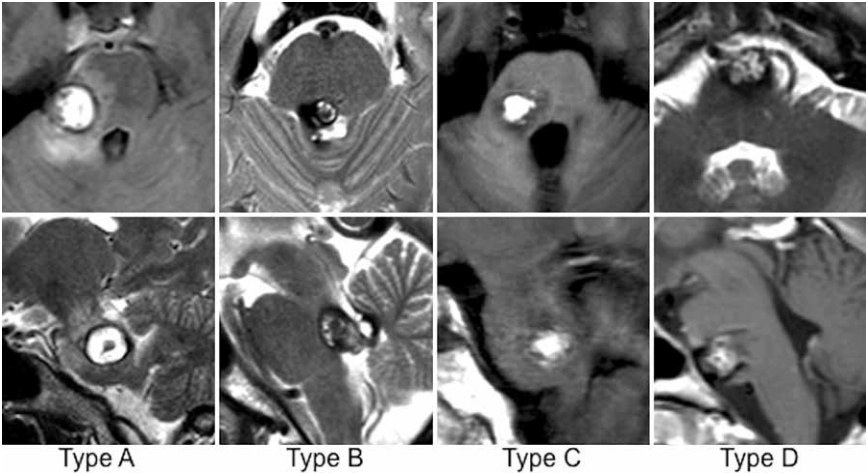
图:根据较合适或可能的手术入路定义的4种不同病变类型(A-D型)桥脑海绵状血管瘤。每列显示一名具有代表性桥脑海绵状血管瘤类型患者的轴向(上)和矢状(下)MR图像。
A型病变:只有脑桥后外侧入路似乎合理且适合进入桥脑海绵状血管瘤A型病变,因为病变与脑桥的侧面邻接,并且距离菱形窝相当远。从脑桥内侧入路受侵犯受,具有显著且不合理的脑干实质损害。
B型病变:只有一条脑桥后内侧的入路似乎是合理的,适合通过B型桥脑海绵状血管瘤,因为病变是位于距桥脑外侧表面相当远的位置,但足够接近或甚至突出菱形肌颅窝进入第四脑室。从横向入路可能造成脑干实质损伤。
C型病变:脑桥后外侧入路或脑桥后内侧入路被认为是可能的,并且两者都是同样有效的选择,被选为C型桥脑海绵状血管瘤病变的通路。自从病变位于桥脑外侧表面之间和菱形窝,很可能是从任何一侧,预计每种方法都可能产生可比较的手术结果;两者都不方法似乎明显优于其他方法。
D型病变:对于D型桥脑海绵状血管瘤,只暴露有前外侧桥脑是较为合理的,因为脑桥的主要部分或整个病灶位于桥脑冠状中线前方。本系列中桥脑海绵状血管瘤的脑桥后外侧入路,开颅可通过外侧幕下小脑上、乙状窦后、远外侧髁和远外侧入路方法实现。桥脑海绵状血管瘤的脑桥后内侧入路是枕下正中开颅术
入路的选择,脑桥后外侧入路的对比性优势
自1990年代初神经外科医生开始越来越频繁地在脑干内进行手术以来,他们一直在寻求所谓的“安全区”进入脑干,特别是进入脑桥。此类进入桥脑的安全区的目的避免了额外的形态学损害,包括脑干和预防永久性神经功能缺损。通过在高度脆弱的脑实质中进行手术操作,加上电生理图谱的使用,以及菱形窝和详细的解剖学研究、第四脑室底增加了有关脑干形态和功能的重要知识。这种改进的理解大大有助于促进脑桥内的手术,极大地增强了安全性。
神经外科医生已经利用各种手术方法来暴露和进入脑干海绵状血管畸形。遵循标准或颅底方法常用于去除桥脑海绵状血管瘤:乙状窦后、外侧小脑上幕下、枕下正中(与或没有膜外暴露)、远外侧、颞下、
岩前入路和眶颧入路。除了较后3个是前外侧入路,其余大致可分为后外侧和脑桥后内侧入路。
针对桥脑海绵状血管瘤,INC巴特朗菲教授多针对不同的病变类型采用不同的手术入路进行切除,并努力保留外展肌和面神经功能。教授的本研究对比了脑桥后外侧入路与传统的、更常用的后内侧菱形窝入路切除桥脑海绵状血管瘤的效果(共研究了77名患者,其中54人通过脑桥后外侧入路接受了手术,而23人通过脑桥后内侧入路接受了手术),在比较这2个患者亚组时,永久性外展(3.7%对21.7%)和面部(1.9%对21.7%)的术后发生率有显著差异。在整个患者群体中,外展神经和面神经缺损率分别为5.9%和5.2%,改良Rankin量表评分从术前的1.6±1.1显着降低至随访时的1.0±1.1。
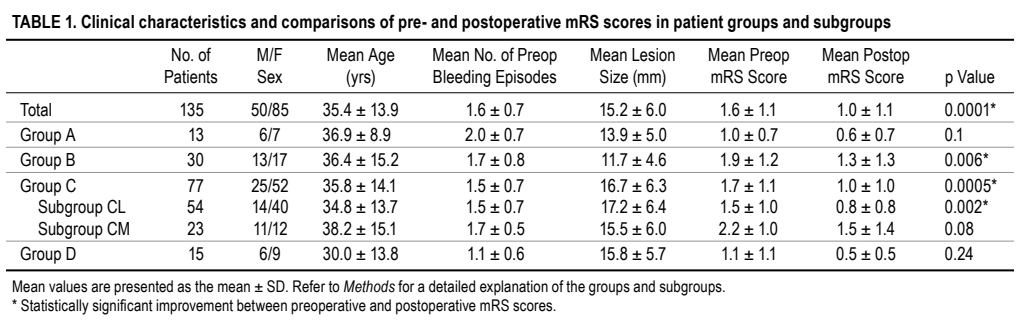
患者组及亚组患者术前术后mRS评分的临床特征及比较
1、脑桥后外侧入路:在研究者巴教授过去的30年中,使用脑桥后外侧入路显微手术切除桥脑海绵状血管瘤积累了大量的成功经验。从背外侧入路通常通过标准乙状窦后颅骨切除术和通过桥小脑角暴露获得使用朝向三叉神经出口的观察轨迹。因此,通过桥脑入路可以到达许多桥脑海绵状血管瘤。为了改善观察手术路径,我们有在许多其他情况下修改了这条脑桥后外侧入路,进入远外侧髁旁或经髁暴露通过向下延伸开颅手术。这允许从更有利的外侧到内侧进入脑桥和尾部到颅骨的方向。
2、脑桥后内侧入路:后内侧方法是传统的且仍然被广泛使用的进入小脑、第四脑室和小脑后部的方法。当使用这种定制的菱形窝进入桥脑海绵状血管瘤时,根据脑桥的结构和内在解剖学,特别是,考虑了病变靠近外展和面神经纤维等,以及其他固有的脑桥结构(如后纵束和外侧、脊髓和三叉神经双节)。面神经丘的确切位置和范围不能通过检查菱形窝来精确确定,面神经丘由面部神经纤维组成,并穿过下面的第六(外展)神经核。肌电图检查(EMG)在桥脑海绵状血管瘤的手术当中是极为重要的,它可用于识别菱形窝的面神经丘,在防止永久性颅神经功能损伤方面具有巨大价值。
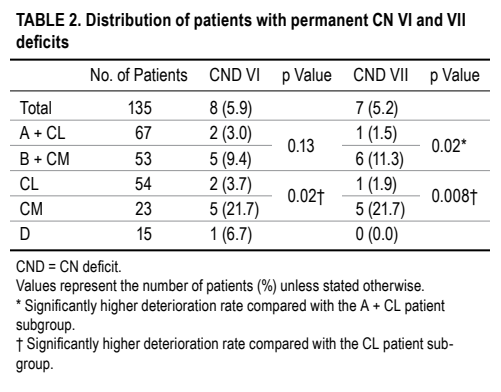
永久性CN VI(外展神经)和VII(面神经)缺失患者分布
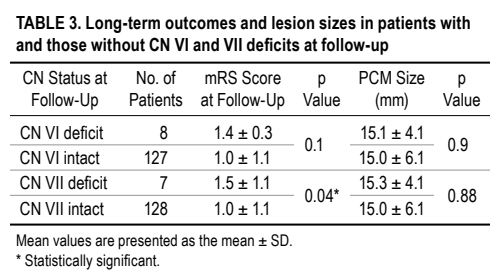
患者的长期结果和病灶大小以及那些在随访中没有CN VI和VII缺陷的
较终,INC巴特朗菲教授在其研究结论中表明,在进入桥脑海绵状血管瘤的手术入路中,脑桥后外侧入路优于脑桥后内侧入路。这项回顾性分析证实了这一结论,此外,教授还证明了术前可以区分4种类型的桥脑海绵状血管瘤用以指导手术入路研究,评估是否只有一种或两种替代的手术方法可用于进入特定病变,且其该系列术后第六、第七神经麻痹并发症的发生率明显低于大多数其他已发表的手术报导。
写在较后:
脑干海绵状血管瘤个人手术量300例,INC巴特朗菲教授在脑干、脊髓、丘脑、胼胝体等复杂位置的脑瘤安全全切手术方面极为擅长,在中国,他被尊称为“巴教授”。30多年前,巴特朗菲及其导师Seeger教授先后发表多篇论著,提出了铲平“枕骨髁部”,指出了远外侧入路的关键、操作难度和技术所在,对今远外侧入路的改善和发展奠定举足轻重的作用,是远外侧入路的重要首创者、开拓者。这一Bertalanffy版本的经枕髁远外侧入路,仍几乎无改动地记载于经典手术专著第6版《施米德克手术学》中。

图:巴特朗菲教授脑干海绵状血管瘤百图系列患者故事
当前疫情下,国内追求高质量手术疗效的脑部及脊髓肿瘤的患者仍可通过远程邮件或远程视频的方式”问诊“INC巴教授,得到关于病情的专业诊疗意见,也可去德国接受教授主刀手术。作为一家严格防控新冠疫情的神经外科研究中心,教授所在的德国INI国际神经学研究所也一直正常接待国际患者,德国INI也采取了各种措施来保障患者和医护人员的安全,近期也有多位患者成功赴德手术。电话拨打4000-290-925,即可预约INC巴教授远程咨询及出国手术。


 胶质瘤
胶质瘤 垂体瘤
垂体瘤 脑膜瘤
脑膜瘤 脑血管瘤
脑血管瘤 听神经瘤
听神经瘤 脊索瘤
脊索瘤




 沪公网安备31010902002694号
沪公网安备31010902002694号
