听神经瘤放疗怎么样?听神经瘤处理策略包括随访观察、手术治疗和立体定向放射外科治疗,对于症状出现恶化的患者,必要时还可采取包括脑室腹腔分流术等其补救措施在内的治疗手段。
对于大的前庭神经鞘瘤(Koos IV级),手术被认为是切除有症状的病变或可能威胁生命的肿块占位效应的主要治疗手段。对于较小的肿瘤,如果存在囊性病变或治愈是治疗的主要目标,也可以考虑手术治疗(IV级循证证据,良好的做法)。手术切除肿瘤是听神经瘤治疗的首要标准,放疗只能作为辅助治疗,对于肿瘤过大或者位置过于复杂没有办法全部切除,可以配合放射治疗。但是想要根本上解决听神经瘤肿瘤占位导致的种种危险,手术全切肿瘤才是根本途径。
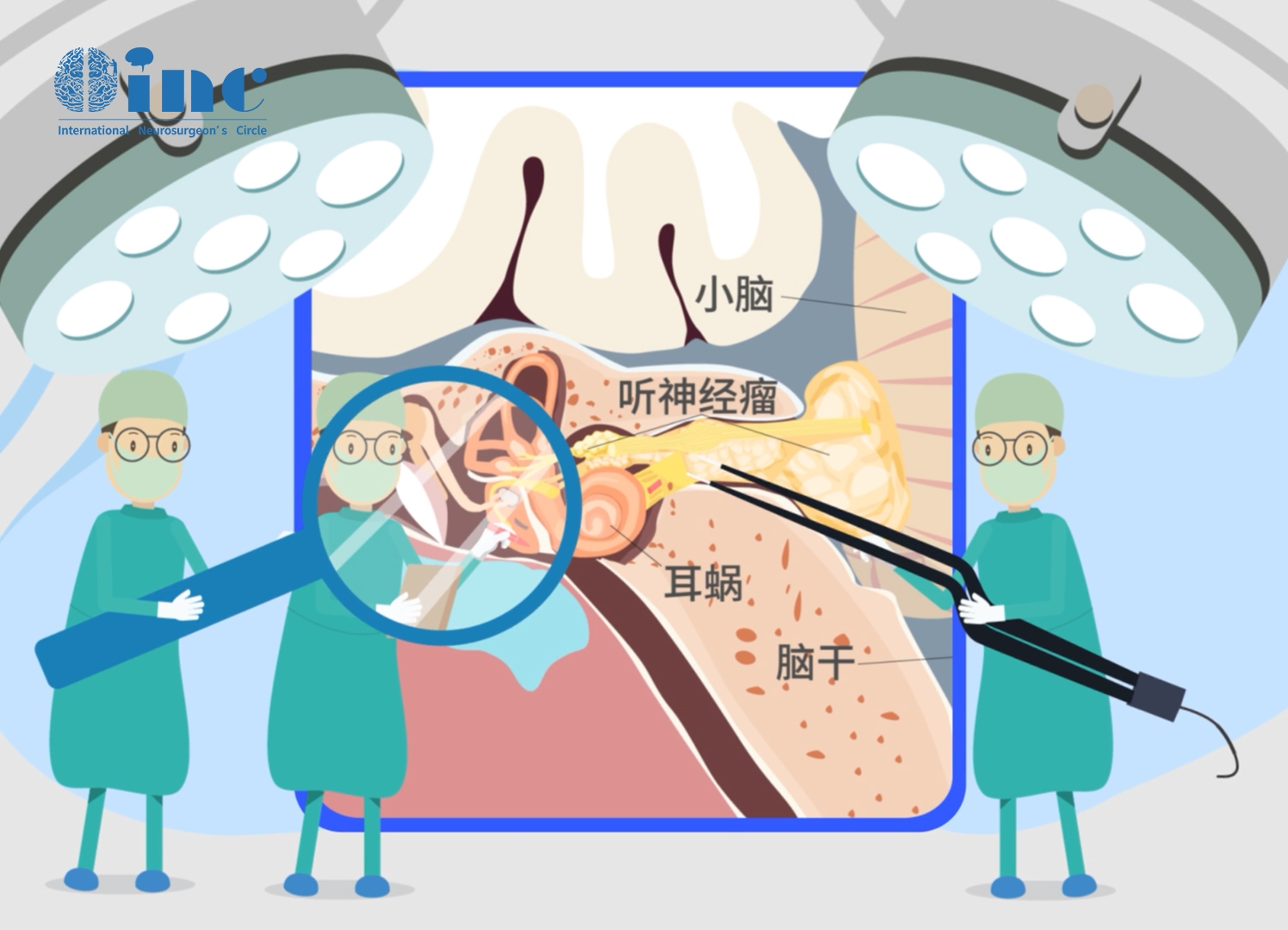
听神经瘤放疗肿瘤会恶化吗?听神经瘤在伽玛刀放射外科手术(GKS)后的恶性变极为罕见,但潜在的严重并发症会导致预后不良。已经有少量病例报道,但仅限于单个病例报告。相关研究曾报告过一例54岁男性桥脑小角肿瘤患者,主诉右侧听力障碍持续11年。患者于2004年5月在另一所医院经乙状窦后入路(retrosigmoid approach)行肿瘤切除,并行次全切除。病理诊断为前庭神经鞘瘤(VS)。一年后,伽玛刀放射外科手术(GKS)控制残留肿瘤。伽玛刀治疗两年后,病人转诊至该医院,进行第二次手术切除,行次全肿瘤切除,病理显示为前庭神经鞘瘤(VS)。临床和放射影像学随访按每6个月进行。2014年4月出现临床症状恶化,肿瘤生长,经乙状窦后入路第三次肿瘤切除,达到次全切除。病理证实为恶性周围神经鞘瘤(malignant peripheral nerve sheath tumor,MPNST)。虽然这种情况很少见,但在治疗前庭神经鞘瘤时应注意伽玛刀放射外科治疗后的前庭神经鞘瘤恶性变。
听神经瘤治疗策略:
听神经瘤治疗方法根据主要患者临床症状、听神经瘤生长情况而定,大致包括显微手术切除、立体定向放射治疗以及随访观察。
当患者临床症状明显,肿瘤较大或生长迅速时,首选手术切除,只有手术才能及时制止肿瘤占位引起的神经功能缺损,并争取颅神经功能的恢复。首次手术对效果至关重要,听神经瘤患者只要条件许可都建议首选手术切除,如今显微技术的发展,开颅手术已经越来越微创化,创口小,术后恢复快,很多并入术后当天就可以如常下地行走。
既往早期的听神经瘤手术主要是以切除肿瘤,提高患者生存率为准则,但有时可能是以牺牲听力和面神经功能为代价而进行的。随着技术的发展和相关手术设备突飞猛进的进步,听神经瘤手术的成功衡量标准已变成了“尽可能全切”、“不面瘫”、“保留听力”三要素并存。这些都对神经外科医生都提出了极大的挑战。
功能保留逐渐成为治疗的首要目标,在听神经瘤手术中,正常的面神经因肿瘤挤压、推挤后形态及位置发生改变,面神经保留率不高。而选择高超技术手法的手术专家,采用术中全程监测可明确面听神经与肿瘤的相对位置,从而明确肿瘤切除的边界在哪里,或可争取安全、无损伤且尽可能地彻底切除。听神经瘤手术难度较大,开展听神经瘤手术的医疗机构或科室建议达到相应资质和技术水平,并配备术中电生理监测、术中神经导航等必要设备。
INC听神经瘤国际手术专家推荐
INC世界神经外科顾问团是由世界各发达国家神经外科宗师联合组成的大师集团,囊括了神经外科各细分领域的世界非常知名的教授。INC一直致力于中外神经外科技术的交流、合作、促进和提高,同时针对国内追求更高质量手术、更佳预后的疑难神经外科疾病患者,提供世界前沿诊疗意见及世界级手术治疗。对于听神经瘤手术,INC有世界颅底肿瘤手术大师、世界神经外科联合会WFNS教育委员会主席德国Helmut Bertalanffy(巴特朗菲)教授、当今世界神经外科顾问团WFNS颅底手术委员会主席Sebastien Froelich教授、世界神经外科领域最高难度的中央颅底手术入路Dolenc入路的发明者Vinko Dolenc教授、世界神经外科领域知名高难度手术入路Kawase入路的创始发明者Takeshi Kawase教授等极为擅长。



 胶质瘤
胶质瘤 垂体瘤
垂体瘤 脑膜瘤
脑膜瘤 脑血管瘤
脑血管瘤 听神经瘤
听神经瘤 脊索瘤
脊索瘤




 沪公网安备31010902002694号
沪公网安备31010902002694号
