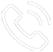早期没什么症状,直到25岁的晓欣在一次意外中脑部受伤做头颅检查才发现,自己出现了脑出血,且脑干部位长了一团 “爆米花”样的肿瘤,据医生说这是“脑干海绵状血管瘤”。
脑子里为什么会长“爆米花”?
其实,此“瘤”非彼“瘤”,颅内海绵状血管瘤(cerebral cavemous malformations,简称CCM)虽然也叫“瘤”,但它实质是一种血管畸形,是由众多薄壁血管组成的海绵状异常血管团,剖面呈海绵状或蜂窝状,所以也叫“脑海绵状血管畸形”。
从MRI磁共振T2像特征来看,它确实跟“爆米花”很像。医学上描述其影像表现为:低信号环(陈旧性出血)围绕的混杂信号(不同程度出血呈现出的环瓣)团块。

颅内海绵状血管瘤MRI影像
好好的脑袋里,何以长出这样一团奇形怪状的东西?近年来有研究证明,颅内海绵状血管瘤为不完全外显性的常染色体显性遗传性疾病,基因位于染色体7q长臂的q11q22上。临床上一家几口同患海绵状血管瘤的案例也多见。当然,也有研究认为,常规放疗、病毒感染、外伤、手术、出血后血管性反应均可诱发海绵状血管瘤。
长在“手术禁区”的海绵状血管瘤
别看只是小小一团“爆米花”,这种国际发病率仅为0.5%~0.7%的颅内海绵状血管瘤带来的危害却不容小觑。而偏偏此病早期隐匿,并无不同症状,随着肿瘤的生长,患者通常会首先出现癫痫症状,其次是局灶性神经功能症状、持续性头痛、反复脑出血等。未出过血的脑海绵状血管瘤年出血率为0.6%,但是出过一次血的脑海绵状血管瘤年出血率高达4.5%~22. 9%,反复出血的患者年出血率更高,所以患者需要警惕。
生长在脑干脑桥部位的海绵状血管瘤MRI影像
手术切除病灶是治疗海绵状血管瘤的根本方法。当患者出现明显的症状或者活动性出血(即使只有一次)的情况下,手术治疗是患者的选择。但当脑海绵状血管瘤位于脑干、脊髓、丘脑等被称为神经外科“手术禁区”的重要部位时,手术切除的难度会大大增加。比如脑干部位密布着颅神经核团、上行及下行纤维束以及网状纤维等,脊髓部位紧邻椎管内动脉,稍有不慎会有瘫痪、高位截瘫甚至死亡风险。
突破“禁区”,海绵状血管瘤的治愈之路
由于反复出血是造成脑干、脊髓、丘脑等海绵状血管瘤患者伤残和死亡的重要原因,部分手术切除的病例再出血可能性较大,甚至可引起灾难性的神经功能缺失,因此,完整切除病灶是防止再出血以及患者获得治愈的根本方法。
近年来,随着神经影像学的进步,术中神经导航、神经电生理监测的应用以及显微神经外科技术的进步,这些“手术禁区”内的脑海绵状血管瘤被一一攻克,根据患者不同情况也衍生出了很多各具特色的手术技术,全切手术效果也得到了质的提高。这里以脑干、脊髓内的海绵状血管瘤为例,为大家解析两种国际前沿的手术技术和咨询策略。
1、 从不可操作到可操作,脑干显微手术的魅力
早在1934年,Walter Dandy被认为是一开始准确诊断和成功切除脑干CCM,但由于当时的神经外科认为外科干预太危险,在接下来的几十年中很少有病例被记录在案。
20世纪80年代,核磁共振MRI的出现,CCM被认为是病理特征性的实体,比AVMS(脑动静脉畸形)更易于切除。一些勇敢的血管神经外科医师提出了这样的观点:脑干不是不可侵犯的领域,脑干CCM也不是不可手术的病变。
1991年,关于24例症状性脑干CCM的一开始手术经验中得出结论,15例患者接受了手术,术后其神经功能状态都得到了好转。
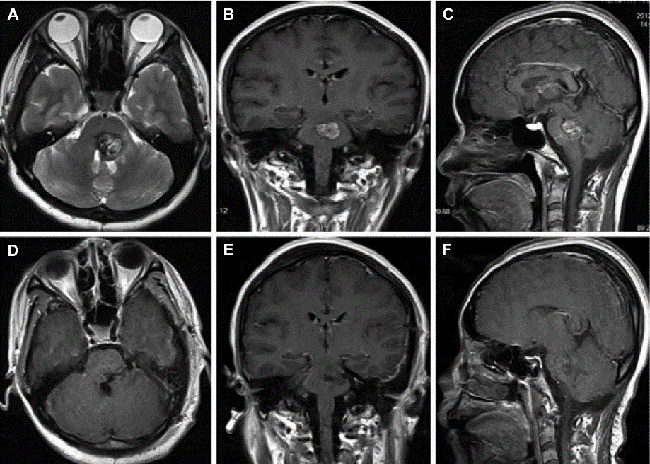
“从我对227个脑干CCM患者的显微手术经验来说,从早期的较易误诊到初期的保守治疗,再到目前的技术水平,开放式显微外科手术通常是顺利且可取的,在治疗中发挥的效用越来越大。”国际神经外科研究所美国巴罗神经学研究所(BNI)主席 、美国神经外科医师协会前主席、INC国际神经外科医生集团旗下组织国际神经外科顾问团(WANG)成员Michael T. Lawton 教授在2019年发表在国际神经外科杂志《Journal of Neurosurgery》上的一篇评论文章中指出。
Lawton教授开展的脑干CCM开放式显微外科手术治疗的年度手术量
Michael T. Lawton 教授所倡导的这种脑干CCM手术从简单的“两点法”概念开始,即选择更佳的手术方法,针对复杂颅底肿瘤和动脉瘤的手术入路同样适合脑干海绵状血管瘤的手术入路选择。例如,针对治疗高位基底动脉分叉动脉瘤开发的眶颧入路,对于大脑脚、中间窝和对侧大脑脚的中脑CCM同样适用。

准确切除脑干CCM的九个顺利手术入路区域(紫色区域;虚线表示进入轨迹),包括中脑3个,脑桥2个,髓质4个
参考文献:《The future of open vascular neurosurgery: perspectives on cavernous malformations, AVMs, and bypasses for complex aneurysms》JNSPG 75th Anniversary Invited Review Article,Michael T. Lawton, MD, and Michael J. Lang, MD
脑干显微手术通常利用术中神经导航用于探察病变,纤维束成像用于照亮运动路径附近的病变,通过一些顺利的手术入路可以看到脑干是一种难以穿透的整体结构,进而以神经外科专家的技术实施准确的手术切除。目前,脑干CCM现已能被国际的一些神经外科专家顺利切除,Michael T. Lawton 教授就是其中的佼佼者。

2、 髓内半椎板切除术的前沿性
髓内海绵状血管瘤具有类似于其他颅内海绵状血管畸形的出血风险,治疗时应完全切除髓内海绵状血管畸形,以避免残留物复发和再出血。选择微小创伤方法(半椎板切除术),伴随术中超声检查,术中神经生理学监测和细致的显微外科技术,较大切除肿瘤的同时尽可能避免损伤脊柱功能和结构,术后疼痛较轻,患者可尽早进行康复训练,住院时间较短,术后脊柱不稳定性较椎板切除术减少。如今,半椎板切除术已广泛用于切除各种脊髓病变,包括髓内海绵状血管瘤。
半椎板切除术是于1992年初期为国际颅底脑干肿瘤手术教授德国巴特朗菲教授提出的、用于治疗脊柱内部出现的髓外病变。后为了尽可能地实现微创手术,巴特朗菲教授团队使用半椎板切除术作为髓内海绵状血管瘤的一种方法。
半椎板切除术主要根据髓内海绵状血管瘤的定位选择患者位置,患者在俯卧位进行手术。医生在病变区域通过标准方法,即通过背根入口区或中线脊髓切开术接近深部病变。除了精确的定位和脊髓的较好进入区域,解剖技术可能会影响髓内海绵状血管瘤的手术结果。手术过程中,使用双较钳和微型剪刀来断开引流血管是的重要。在确定手术平面后,应以锋利的解剖方式进行病灶表面周围的解剖,以避免正常脊髓组织的损伤。
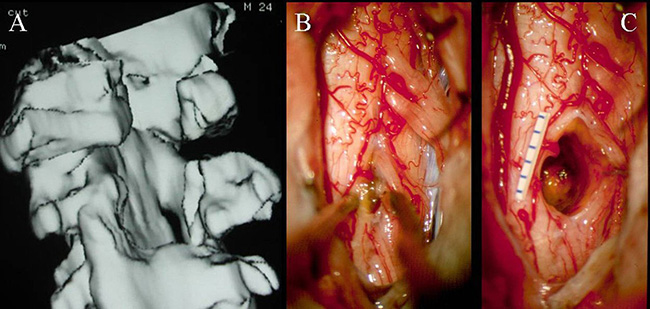
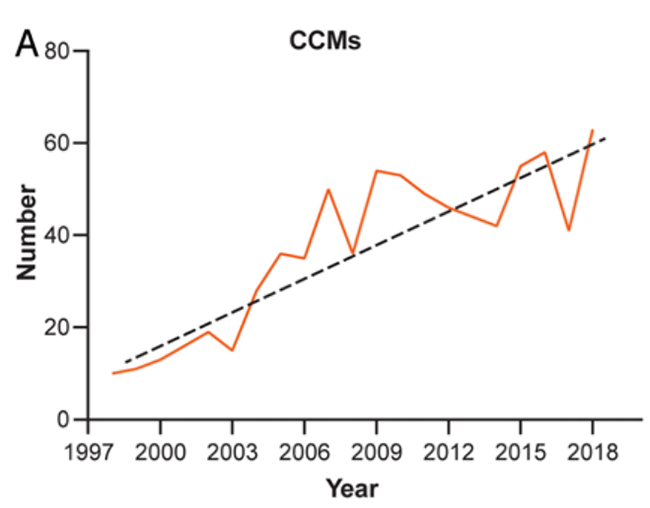
(A-C)3D-CT扫描显示位于C1-2水平的髓内CM的术后图像。(B)在术中脊髓表面观察到含铁血黄素染色。(C)完全切除髓内CM,显示髓鞘切开的程度
巴特朗菲教授指出,显微镜可用来顺利地进行髓内手术切除,当创口较小化并且在精确的肿瘤位置进行切除时,这些损伤通常不会在切除期间出血。术中神经监测对神经外科医生有很大帮助,使其能够更精确地操作并且术后神经功能缺损的风险更低。由于髓内海绵状血管瘤通常位于脊髓的背面,因此,我们证明术中SSEP监测是监测此病手术中脊髓完整性的可靠手段。
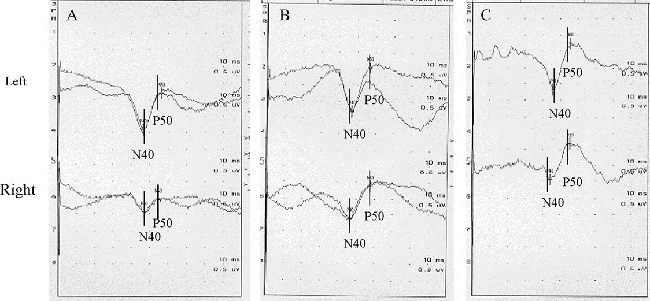
(A-C)术中体感诱发电位(SSEP)监测。(A)右侧胫神经的术前SSEP表明术前振幅N40-P50为0.285μV。(B)在硬脑膜开放期间,该振幅上升至1.115μV。(C)在完全清除海绵状畸形后,电压为1.635μV,表明感觉诱发电位好转。
参考文献:《Intramedullary cavernous malformations: Clinical features and surgical technique via hemilaminectomy》L.G. Biana,*,H. Bertalanffy b,Q.F. Suna,Jian-Kang Shena
除了髓内海绵状血管瘤,巴特朗菲教授脑干海绵状血管瘤的经验也可谓是丰富,他有着多年的脑干海绵状血管瘤外科手术经验,手术方法包括翼点/眶颧、颞下、乙状窦后、枕下外侧髁、小脑幕前和眶内入路。术后超过90%的患者,神经功能与术前有很大好转。
巴特朗菲教授时任国际神经外科联合会(WFNS)教育委员会现任主席、同时也是国际神经外科研究所德国汉诺威INI国际神经学研究所的神经外科教授,凭着巧夺天工的手术技术和高科技前沿治疗设备的准确辅助,突破了一个又一个脑干、颅底“手术禁区”,完成了数量相当可观的高难度颅底海绵状血管瘤切除病例,创下了国际神经外科治疗史上的一个个手术记录新高。其每年的手术量都在400台以上,而且都是高难度的手术。

Michael T. Lawton 教授和巴特朗菲(Helmut Bertalanffy)教授同为INC国际神经外科医生集团旗下组织国际神经外科顾问团(WANG)的成员,他们同来自美国、日本、欧洲等发达国家的同一不同细分领域的神经外科教科书级别专家一起,致力为促进中外神经外科事业的合作、提高和进步贡献力量,同时更为中国有需要的脑海绵状血管瘤、脑胶质瘤、室管膜瘤、脑膜瘤、垂体瘤、视神经胶质瘤、丘脑肿瘤、鞍区肿瘤、脊髓肿瘤、脊索瘤、松果体区肿瘤等神经外科疾病患者提供更前沿更优质的治疗选择。
写在然后:海绵状血管瘤发病比较隐匿,早期无症状。有家族史的人群要提高警惕,必要的筛查重要。若反复癫痫发作,突然发生剧烈头痛、眼皮下垂者应尽快到医院检查,做核磁共振检查就能及时发现海绵状血管瘤。
当发现得了脑干、脊髓、丘脑等重要部位的海绵状血管瘤,不必丧失治疗信心,当今医疗条件在日新月异进步,脑海绵状血管瘤以往所谓“手术禁区”已被各个击破。为保障完整切除,必要的情况下,也可选择技术高超的国际神经外科教授亲自实施手术。新的治疗之路,或许就意味着治愈的曙光。 |