1932年,哈维•库欣指出,颅咽管瘤是神经外科医生面临的较令人困惑的问题。直到今天,它们仍然具有挑战性的肿瘤管理,与广泛的可能的治疗策略。随着影响治疗相关生活质量的因素得到更好的阐明,关于颅咽管瘤较佳治疗方法的争论仍在继续。
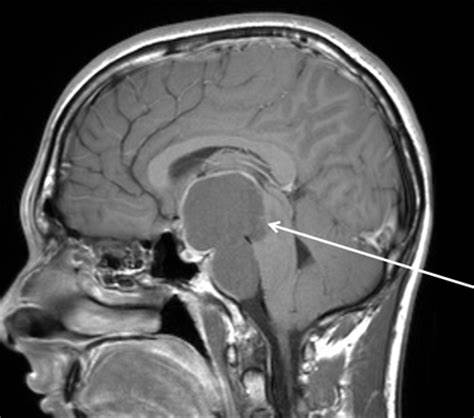
颅咽管瘤历史
一个病理描述来自于1857年的尸检,当时Zenker报告了一个伴有胆固醇结晶和鳞状上皮细胞的鞍上病变。一开始准确的病理描述是在1904年由Erdheim完成的。Frazier和Alpers在1931年和库欣在1932年一次使用颅咽管瘤这个术语。在1909年,哈尔斯特德是一个成功地通过蝶窦途径切除颅咽管瘤的人。1923年,库欣给一个孩子做了手术,这个孩子活了50多年。1899年,蒙特和巴雷特提出这些肿瘤来自垂体导管(拉斯克氏囊)。垂体导管实际上是原始口腔的内陷,而不是咽的内陷,这使得颅咽管瘤成为一个误称。在脑垂体前叶的发育过程中,Rathke囊肿形成了结节部。这种胚胎起源在磁共振成像(MRI)扫描时变得重要,因为肿瘤的一部分不位于蝶鞍内是少见的。
Rathke囊肿也起源于Rathke囊肿,它通常在胚胎期的6周退化为神经裂口。当Rathke囊肿持续存在时,它有可能成为病理的,逐渐扩大并充满粘液样物质。Rathke囊肿和颅咽管瘤可能代表了从较简单的Rathke囊肿到更复杂的颅咽管瘤的一个连续体。在这个区域发现的其他实体是上皮的、表皮样的和皮样囊肿。
小儿颅咽管瘤临床表现
颅咽管瘤是一种生长缓慢的轴外肿瘤,在出现症状之前通常会变得很大。儿童出现三种主要临床症状:颅内压增高、视力障碍和内分泌功能障碍。当孩子去看医生时,通常会出现这三种情况;然而,通常颅内压升高的症状,包括头痛、嗜睡和呕吐,会把孩子带到医生那里。
颅内压升高可能是由于肿瘤的实际大小,但更常见的原因是梗阻性脑积水,因为肿瘤在孟氏孔或三脑室阻塞脑脊液。
视力损害是常见的,在眼科咨询的视力筛查或家长观察结果中偶尔发现肿瘤。值得注意的是,大的肿瘤可能导致很小的视觉缺陷。视觉缺陷往往在出现严重的视力损害和视神经萎缩时才被发现。出现视觉障碍的儿童占37%到68%。术前应尽可能进行正式的神经眼科检查。
内分泌功能障碍是常见的,发生在66%至90%的新儿科患者。然而,很少有孩子会因为内分泌相关的疾病而去看医生。身材矮小(定义为身高低于三百分位数)、尿崩症(7.5%至24%的患者)和甲状腺功能减退症(12%至25%的患者)都有报道。内分泌检查显示,多达75%的患者缺乏生长激素,40%的患者缺乏促黄体激素和卵泡模拟激素,25%的患者缺乏促肾上腺皮质激素(ACTH),25%的患者缺乏促甲状腺激素。不常见的表现为泌乳素升高(20%)、病态肥胖(11%-18%)、复视(8%-11%)和色素沉着障碍。值得注意的是,颅咽管瘤患儿在临床表现时有明显的尿崩症是少见的。
小儿颅咽管瘤如何治疗?
尽管对颅咽管瘤患者的正确治疗存在很多争议,但治疗的重点需是减轻症状、治愈疾病和提高患者的生活质量。为了达到这些目标,外科医生需选择对病人伤害较小、益处规模较大的治疗策略。连续的治疗范围从避免辐射的根治性切除到有限的手术后放疗。其他治疗方法的作用,如囊内治疗(P-32,博莱霉素)或伽玛刀稍后讨论,但他们通常只是辅助的主要治疗方法之一。在专家看来,两种手术方法的治愈率几乎相同。可以肯定的是,尝试全切除大型实体肿瘤对生活质量有的负面影响。因此,外科医生需密切关注自己在疾病治愈和治疗伤害方面的结果,并为每个病人做出较佳的治疗决定。一项对神经外科医生的调查显示,每年对一个或更少的颅咽管瘤进行手术的外科医生在治愈率或并发症发生率方面不能指望文献中引用的根治性手术的结果。
因为经过神经影像学检查,99%的诊断是确定的,所以外科医生可以与患者家属讨论各种治疗方案。在我们这个普遍获取医疗信息的时代,不提供充分的知情同意是不道德和不明智的。
小儿颅咽管瘤根治性切除
根治性切除曾被认为是治疗颅咽管瘤的“金标准”。根治性切除的主要目的是获得这种良性疾病的手术治疗,从而使患者免除与放疗或其他辅助治疗相关的风险。它也可以用于减压视神经或视交叉,从而好转视力,并通过减压脑脊液通路和避免分流程序的需要缓解脑积水。虽然全切除在一些中心已经失宠,但对许多病人来说仍然是一个很好的选择,当它比其他选择更好地服务病人时,应该全切除。已发表的许多研究表明,在治疗和预后方面,手术效果良好。根治性切除是一种合适的治疗方法,具有良好的长期无进展生存率。
根治性手术的优点是没有下丘脑的累及,切除后并发症或副作用较小。在这些病例中,它消除了进一步治疗的需要及其相关的副作用。
神经内镜经鼻微创手术在颅咽管瘤治疗中发挥重要作用--更少的并发症和更高的存活率
在《Craniopharyngioma:neuroendoscopic transnasal surgery》中报道2000年至2016年研究学者对92例颅咽管瘤患者进行内镜经鼻手术治疗,总共进行了125次手术,表示尿崩症是61%的患者术后常见的并发症,但通过对内镜经鼻手术的患者在1年的随访中只有2例患者出现持续性尿崩症。
与此同时Fahlbusch等报道了168例颅咽管瘤患者14年来的手术治疗。经颅和经鼻切除肿瘤的比例分别为45.7%和85.7%,经鼻全切后5年的存活率是86.9%,10年的为81.3%。部分切除后5年存活率为48.8%,10年存活率为41.5%。在3年的回访期间,颅咽管瘤的死亡率和发病率分别为5%和22.2%。

Symon等人的研究表明,经验丰富的外科医生在颅咽管瘤大体全切除后取得更好的结果的重要性。
国际经鼻神经内镜技术的先行者--国际神经外科联合会(WFNS)颅底手术委员会主席Sebastien Froelich教授
国际神经外科联合会(WFNS)颅底手术委员会主席Sebastien Froelich教授擅长神经内镜鼻内入路的颅底肿瘤切除,针对垂体瘤、脊索瘤、复杂脑肿瘤等采取神经内镜下微创手术。神经内镜始于20世纪初,1960年开始用于治疗更多神经外科疾病,1998年神经内镜技术应用更加成熟和广泛,在神经外科疾病的诊断和治疗等方面发挥了重要作用。近年来,这种创口小、并发症少、术中出血量少且能达到高准确切除率的手术方式尤受患者青睐。
Sebastien Froelich教授结合多年的手术经验又改良和了具有革命性的神经内镜“筷子”手法,使得手术操作由两人变为一人,解决了手术过程中存在的配合问题,也很大水平上提高了手术效果和准确度。这在神经外科内镜经鼻手术领域做出了较大的贡献,国际各地医生纷纷效仿和学习。此外,Sebastien Froelich教授还提出了克服脊索瘤的颅底基础方法、鼻内镜和下鼻甲联合皮瓣修复扩大鼻内入路后大面积颅底缺损的手术方法,这对于颅底脊索瘤的治疗、对于患者的预后具有的进步意义。

 胶质瘤
胶质瘤 垂体瘤
垂体瘤 脑膜瘤
脑膜瘤 脑血管瘤
脑血管瘤 听神经瘤
听神经瘤 脊索瘤
脊索瘤




 沪公网安备31010902002694号
沪公网安备31010902002694号