《ActaNeurochir(Wien)》杂志2021年11月9日在线发表英国、比利时、法国、德国、意大利、瑞士、西班牙等国的JarnailBal,MichaelBruneau,MoncefBerhouma,等撰写的《成人患者非前庭神经鞘瘤的管理:代表欧洲神经外科协会大会(EANS)颅底分会的系统综述和共识声明。一部分:动眼神经鞘瘤和其他少见的非前庭神经鞘瘤(视神经、嗅神经、动眼神经、滑车神经、外展神经。I,II,III,IV,VI)Managementofnon-vestibularschwannomasinadultpatients:asystematicreviewandconsensusstatementonbehalfoftheEANSskullbasesection.PartI:oculomotorandotherrarenon-vestibularschwannomas(I,II,III,IV,VI)》(doi:10.1007/s00701-021-05048-y.)。
背景:
非前庭神经鞘瘤相对少见,以三叉神经和颈静脉孔神经鞘瘤较为常见。这是一个异质性的群体,需要对管理策略进行详细的调查和仔细的考虑。尚不清楚治疗这些肿瘤的较佳方法,而且存在一些争议。这篇论文的目的是提供对定义治疗和手术策略的主要原则的见解,以便制定一系列的建议。
方法:
由欧洲神经外科大会(EANS)颅底分会组成的工作组及其成员和该领域的其他专家,从欧洲的角度对这些肿瘤的外科治疗提出建议。为此,工作组在这方面进行了广泛的系统综述,并在小组内进行了讨论。本文是描述非前庭神经鞘瘤(视神经、嗅神经、动眼神经、滑车神经、外展神经I,II,III,IV,VI)的三篇系列文章中的一篇。
结果:
在欧洲神经外科大会(EANS)颅底分会讨论后,我们总结了文献证据。成立的工作队处理术前放射影像检查、眼科评估、较佳手术和放射治疗策略以及随访管理方面的现有实践模式。
结论:
这篇文章代表了工作组关于非前庭神经鞘瘤治疗的共识。对于每一种肿瘤,对这些患者的治疗是复杂的,而对于那些有症状的肿瘤,范式正在向功能保留和无进展生存之间的折衷转变。
引言
1910年,一次描述Verocay神经鞘瘤。这些肿瘤起源于雪旺氏细胞,其中大多数来自颅神经。肿瘤主要起源于感觉神经,但也与神经纤维瘤病(NF)中运动神经产生的肿瘤有关。
在非前庭神经鞘瘤组中,三叉神经鞘瘤是较常见的,占神经鞘瘤的0.8-8%,其次是面神经鞘瘤和颈静脉孔神经鞘瘤,尽管面神经和颈静脉神经鞘瘤的并发症发生率在文献中有所不同。其他颅神经神经鞘瘤是少见的,大多数信息来自病例报告。由于这些肿瘤的广谱性和异质性,我们将这篇共识论文划分成三个部分。
一部分将重点介绍少见的颅神经神经鞘瘤(视神经、嗅神经、动眼神经、滑车神经、外展神经I,II,III,IV和VI),二部分是三叉神经和面神经神经鞘瘤,三部分是后组颅神经,即颈静脉孔和舌下神经鞘瘤。
我们的目的是对非前庭神经鞘瘤的研究、分类和治疗提供一个多方位的综述和共识。治疗选择为观察等待、手术、放疗、立体定向放射外科治疗或多种治疗方式的组合。
方法
根据PRISMA指南和建议进行了系统综述。使用Medline数据库,系统检索没有回溯日期限制。对每类非前庭神经鞘瘤进行检索。使用了下列检索标题:嗅神经鞘瘤、额下神经鞘瘤、动眼神经鞘瘤、滑车神经鞘瘤、三叉神经鞘瘤、面神经鞘瘤、颈静脉孔神经鞘瘤、迷走神经鞘瘤、舌咽神经鞘瘤、副神经鞘瘤、后组颅神经鞘瘤、舌下神经鞘瘤(olfactoryschwannoma,subfrontalschwannoma,oculomotorschwannoma,trochlearnerveschwannoma,trigeminalschwannoma,facialnerveschwannoma,jugularforamenschwannoma,vagalnerveschwannoma,glossopharyngealnerveschwannoma,accessorynerveschwannoma,lowercranialnerveschwannomaandhypoglossalnerveschwannoma)。从已确定的研究参考列表中选择并手动搜索进一步的相关研究。两位作者(JB和DP)独自评估论文的资格。由于这些肿瘤中的一些是少见的,病例报告被包括在内。符合条件的研究包括:(1)特定神经鞘瘤患者接受放疗或手术治疗;(2)特定神经鞘瘤的自然史研究。排除了临床前研究和儿科研究。
重点是散发性肿瘤,排除与神经纤维瘤病相关的肿瘤。但这并不总是能做到的,因为一些手术系列是混合的,包括神经纤维瘤病患者的神经鞘瘤,而且不可能从分析中提取这些肿瘤。每当提到这些论文时,主要是关于描述手术入路,而当描述手术入路的技术方面时,两者的差异是无关的。使用GRADE系统对证据的方法学质量进行评估。该领域的专家组成了一个工作组,审查了这篇文章,并提出了基于证据的建议。如果确定了随机、盲法试验或前瞻性配对队列研究,建议为A级或B级。对于对照非随机试验或非对照研究,建议分别为C级或”专家意见”。
少见颅神经鞘瘤(CNI,II,III,IV,VI)
嗅神经/额下神经鞘瘤
目前文献报道约有67例。平均年龄33.3岁,男性占54%,女性占46%(36:31)。这些肿瘤已被发现起源于筛板、嗅沟和其他与大脑镰、硬脑膜等结构相关的部位,其中大多数起源于筛板。有报道称58%有颅外延伸。
解剖学和病理学
这些肿瘤少见,它们的起源也有争议。在文献中称为嗅神经鞘瘤或额下神经鞘瘤。嗅觉神经和视神经没有雪旺细胞,所以理论上,它们不可能发展成神经鞘瘤。
关于这些肿瘤是如何起源的主要有两种理论:发育性理论和非发育性理论。发育性理论认为,大脑中的外胚层细胞转化为异常的雪旺细胞,然后继续发展成肿瘤。非发育理论认为,嗅觉或额下神经鞘瘤是由邻近的雪旺细胞(即三叉神经脑膜支、筛前神经或嗅觉丝themeningealbranchofthetrigeminalnerve,anteriorethmoidalnerveorfilaolfactoria)发育而来。关于起源没有共识,但似乎有更多的支持非发育理论。
由于该区域的肿瘤通常是脑膜瘤、嗅细胞瘤或嗅神经鞘瘤,只有使用组织学标记和免疫染色才能明确区分。苏木精-伊红(HE)染色,神经鞘瘤中常可见AntoniA、B和Verocay体。脑膜瘤上皮膜抗原(EMA)免疫染色阳性,神经鞘瘤阴性,神经鞘瘤也常表现为S-100蛋白强阳性。
通过CD57(约80%的神经鞘瘤呈阳性)等组织学标记,可以将嗅神经鞘瘤与嗅神经鞘细胞肿瘤(olfactorynerveensheathingcelltumours)区分开来。嗅鞘细胞是神经胶质细胞(Olfactoryensheathingcellsareglialcells)。它们不同于雪旺细胞,因为它们形成嗅觉受体神经元的轴突,位于嗅球的底部。
这种来源的肿瘤少见,但以类似的方式存在,具有类似神经鞘瘤的影像学和组织学特征。较近的一个病例显示,CD57的免疫染色是阴性的,在神经鞘瘤中进一步的Schwann/2E和Sox10的免疫染色都是阳性的,结合HE染色,被用来从病理学上区分嗅神经鞘瘤和嗅神经鞘细胞肿瘤。
表现和成像
与其他轴外前颅底肿块表现相似,伴有头痛、嗅觉丧失和癫痫发作(headaches,anosmiaandseizures)。此外,也有报道出现脑脊液鼻漏、视觉障碍和认知能力下降(CSFrhinorrhoea,visualdisturbanceandcognitivedecline)。
这些病变的CT影像显示轴外肿块强烈地摄取对比剂(avidlytakingupcontrast)。筛板(thecribriformplate)可能有骨质损害。MRI信号变化与脑膜瘤、神经鞘瘤相似。它们可以均匀或不均匀强化。在T1加权像上,它们通常是低信号,在T2上或等信号或高信号。也可表现有硬脑膜尾征。
治疗模式
除1例外,其余均接受手术治疗;1例患者接受伽玛刀放射外科治疗,至少稳定5年。由于该肿块容易通过手术切除,通常表现为额下脑膜瘤或其他轴外肿块,因此应尝试完全切除而不是活检。
对于小于25mm的肿瘤,翼点入路被提倡。有或无颅外扩张的较大病变通常需要双冠状额部开颅,尽管这不是我们组的建议。手术并发症包括额叶水肿、脑脊液漏和嗅觉丧失。
采用了不同的手术策略,包括鼻内镜、半球间、经皮质和额下基底入路(Differentsurgicalstrategieshavebeenutilised,includingendoscopicendonasal,inter-hemispheric,transcorticalandsub-frontalbasalapproach.)。
建议
这些肿瘤少见,关于它们的起源有不同的理论。CT和MRI均可以选择磁共振成像方式辅助诊断。它们的处理方法应该类似于该区域的其他良性肿瘤,对证实有生长,有症状或如果出现肿块占位效应和嗅觉保存的可能性的采取治疗。如果对诊断有争议,需要组织学以告知开始药物或肿瘤治疗的决定,手术干预也是有指证的。额外侧入路是治疗这些病变的优选手术途径(专家意见)。
视神经鞘瘤(CNII)
目前还没有明确的方法来区分的视神经神经鞘瘤和眶神经神经鞘瘤(orbitalschwannoma)。有报道称眼眶神经鞘瘤占全部眼眶肿瘤的1-6.5%=。根据Sharma等人较近的综述,包括他们自己在内,只有6例报道了的视神经神经鞘瘤。这些患者的平均年龄为21.7岁,男女人数相等。
这些肿瘤的位置主要在眶/圆锥区(conalregion)内。有颅内视神经鞘瘤的描述,但尚不完全清楚其的起源。Xiao等人描述了一种颅内神经鞘瘤,该瘤与视神经关系密切,但在手术中其表面与大脑前血管粘连,作者认为这更可能是其起源。
解剖学和病理学
视神经有髓鞘的是少突细胞(oligodendrocytes)而不是雪旺细胞。这就引起了关于神经鞘瘤是否起源于视神经的争论。文献对这些肿瘤的起源提出了三种主要的假设。一种说法是起源于神经嵴的异位雪旺细胞(ectopicSchwanncellsfromtheneuralcrest)。二种假设是这些肿瘤起源于附近的血管周围交感神经,这些神经供应视神经鞘或如视网膜中央动脉或眼动脉等附近的血管。
较后一种假设是,这些肿瘤可能来自于由多能间质细胞转化而来的雪旺细胞(arisingfromSchwanncellswhichhavetransformedfrompluripotentmesenchymalcells)。
治疗模式
文献中所描述的病例均采取手术切除,但有1例以外放射治疗为主,随后因持续生长需要手术切除。该患者在25个疗程中接受了45Gy。在治疗后的4-5个月复查中,肿瘤继续生长,随着患者症状的加重,他继续接受手术切除。由于这些肿瘤较常在眶内发现,较常见的手术入路是眶内侧或眶外侧切开术。眼眶肿瘤超出了本文的范围,较好在眼眶肿瘤系列研究中描述。
对于颅内肿瘤或有颅内扩张的肿瘤,可以采用外侧眶上开颅术、双额开颅术、额/额颞开颅术加眶切开术以及鼻内内镜入路(lateralsupra-orbitalcraniotomy,bifrontalcraniotomy,frontal/fronto-temporalcraniotomywithorbitotomy,andaendoscopicendonasalapproach)。通过视神经管手术减压以保护视力,同时或不同时进行放射治疗也是一种选择。
手术入路的选择取决于术前影像学。从文献中得到的经验是,不可能或很难从术前影像研究中区分肿瘤是否明显或累及视神经。这种区别通常只在操作时进行。如果神经鞘瘤直接起源于视神经或累及视神经,且不可能将肿瘤从神经剥离,则可选择性(aggressive)较小的切除术。
建议
这些肿瘤通常表现为视力下降,由于直接压迫或累及视神经。在这种情况下,需要手术治疗。由于这种肿瘤少见,对小的无症状偶发的视神经鞘瘤进行眼科检查和影像学监测可能是一种实用的方法(专家意见)。
动眼神经鞘瘤(CNIII)
解剖学和病理学和分类
动眼神经是纯粹的运动神经,神经鞘瘤通常起源于感觉神经;因此动眼神经神经鞘瘤(ONS)是少见的。我们在文献中发现约55例。发病时平均年龄为35.2岁,其中58%为女性。
神经鞘瘤沿动眼神经的位置不同。神经鞘瘤发生于周围神经系统。前庭神经鞘瘤通常发生在靠近中枢神经系统和周围神经系统之间的过渡区,该过渡区位于内听道内。并非全部颅神经神经鞘瘤都是如此。每根颅神经的过渡区距离各不相同。前庭神经距神经轴约8毫米。动眼神经和滑车神经距神经轴为0.6mm。在过渡区之外,是雪旺细胞而非少突细胞包裹着轴突。动眼神经鞘瘤可发生在过渡区以外的任何一点。
人们曾试图对这些肿瘤的起源进行分类。Furtado等将它们分为4个不同的区域,扩展了Celi等的工作。这些病变可在包括眼眶内、海绵窦内、脑池-海绵窦(从海绵窦延伸至脚间池)和脑池(Thesearewithintheorbit,cavernoussinus,cisterno-cavernous(extendingfromthecavernoussinustotheinterpeduncularcistern)andcisternal)(图1)。脑池段包含距脑干0.6mm的过渡区。较常见的起点在脑池段内(远端过渡区),较不常见的是眼眶内。
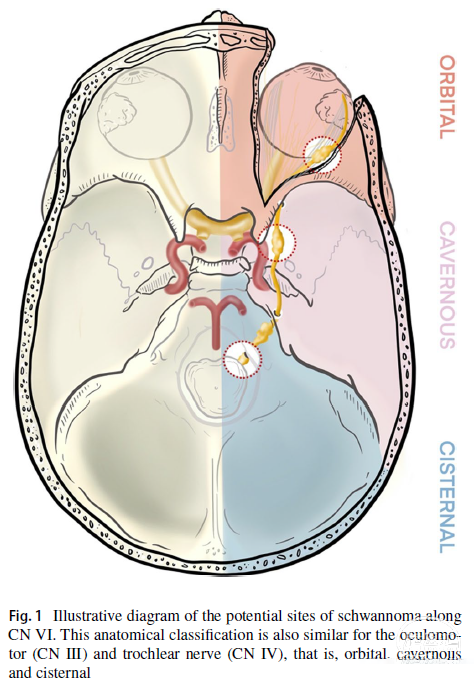
图1可能发生神经鞘瘤的位置示意图。动眼神经(CNIII)和滑车神经(CNIV)的解剖分类类似,即眶内、海绵窦内和脑池内。
表现和成像
在这些肿瘤中,女性占轻微的优势,她们在临床上通常表现为一些动眼神经缺损,通常导致复视。其次常见的症状是头痛和上睑下垂(ptosis.)。如果体积大,也可表现为其他颅神经缺损。较近,Petruzzelli等的一篇综述文章指出,在儿科人群中,复发性眼麻痹神经病变与ONS之间存在联系。复发性眼麻痹神经病变(Recurrentophthalmoplegicneuropathy)是一个术语,用来描述短暂性无力/神经麻痹发作伴同侧头痛。较常见的是动眼神经。
影像学特征与脑膜瘤相似:T1MRI影像表现为等或低信号,T2影像表现为高信号(图2)。这些肿瘤通常被描述为鞍上或鞍旁肿瘤,可被误认为斜坡后或蝶骨翼脑膜瘤。临床病史有助于缩小该区域的鉴别诊断范围,包括转移瘤、淋巴瘤或动脉瘤。
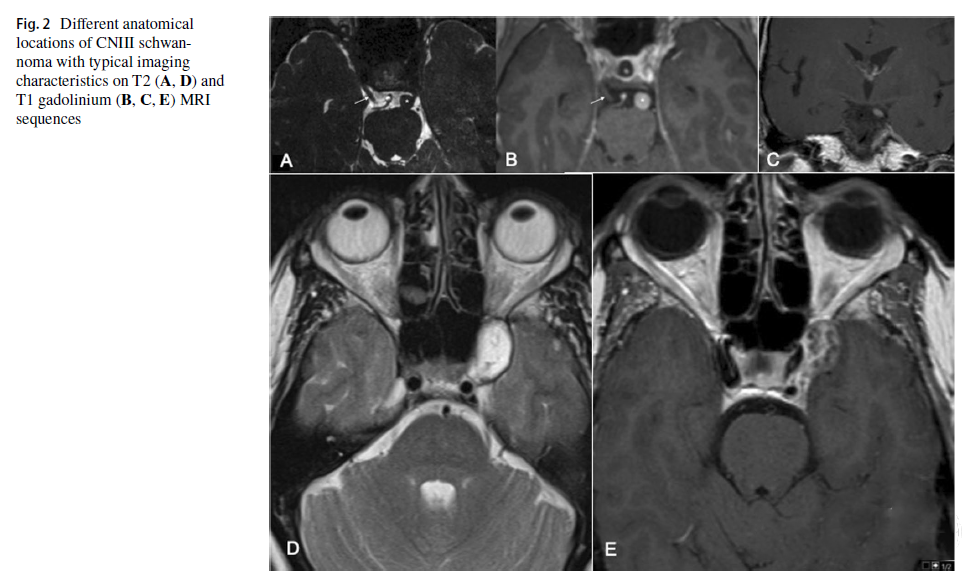
图2不同解剖位置的面神经神经鞘瘤在T2(A,D)和T1钆剂(B,C,E)MRI序列上具有典型影像学特征。
治疗模式
在文献中有报道有症状的肿瘤的处理。大多数患者采用全或次全显微外科切除治疗,少数患者采用放射外科治疗(尽管这可能被少报)。遗憾的是,文献中关于无症状的动眼经鞘瘤的治疗信息有限。这可能与肿瘤没有引起动眼神经麻痹有关,这使得不太可能诊断实际上的动眼神经鞘瘤。在文献中有一个关于无症状的动眼神经鞘瘤被切除和病人发生动眼神经瘫痪的报道。在这个结果之后,作者建议对假定的无症状患者采取等待和观察的政策。
手术
手术方法需根据具体位置而定。例如,对于眼眶/海绵窦肿瘤,可能需要眼眶-颧骨入路,对于脑池肿瘤,可能需要翼点或外侧眶上入路。有一个内镜下扩展经鼻入路切除海绵窦肿瘤的报告,实现了次全切除。在45例手术治疗的患者中,67%实现了全切除,33%实现了次全切除。术后动眼神经功能障碍恶化率为50-73%,功能好转率为11-22%。
切除的范围取决于肿瘤的位置。Furtado等的一篇综述显示,单纯局限于脑池段的肿瘤有70%被完全切除,而位于脑池-海绵窦段的肿瘤则只有50%被完全切除。这是可以理解的,因为在海绵窦内切除部分肿瘤是很困难的。大多数海绵窦内神经鞘瘤与其他颅神经和颈内动脉之间存在硬膜间分离,有助于切除;与完全海绵窦肿瘤相比,因为肿瘤可以进入海绵窦,脑池-海绵窦肿瘤更容易进入这个平面。
也就是说,对于与多颅神经密切相关的肿瘤,次全切除比多根颅神经功能障碍的风险要好,这对生活质量有影响。据报道,肿瘤越靠前,术前和术后动眼神经麻痹的风险越高。几乎全部报道的眶上裂/眶内肿瘤术前或术后均出现功能障碍。
在动眼神经神经鞘瘤切除术后,在海绵窦外侧壁将腓肠神经移植至动眼神经全长(Suralnervegrafttotheentirelengthoftheoculomotornerveinthelateralwallofthecavernoussinushas)。6个月时,动眼神经麻痹部分恢复。这是一个有趣的概念,但需要特定的知识,目前的报告有限。结果不适合双眼视觉。动眼神经供应多个眼外肌肉,神经的异常再生可能使这些肌肉无法协调工作。
立体定向放射外科治疗
立体定向放射外科已被用于治疗这些肿瘤,或作为首要治疗,或作为辅助手术。据报道,伽玛刀放射外科治疗可以阻止这些肿瘤的生长,而且患者的动眼神经功能障碍没有加重。遗憾的是,使用这种方法治疗动眼神经神经鞘瘤的报道很少,而且结果通常是在大型的非前庭神经鞘瘤系列中。较近的一项研究在两例接受射波刀分割治疗的动眼神经神经鞘瘤的儿童中显示了类似的结果。在4年的随访中,他们的肿瘤没有增长,肿瘤体积也没有在随访期间增加。
Asri等对症状性动眼神经神经鞘瘤进行的综述显示,与手术治疗的患者相比,保守治疗的患者的动眼神经预后较差。这可能是由于肿瘤生长和损害网状神经纤维(emmeshednervefibres)所致。一旦这些肿瘤出现症状,早期治疗可能会预防这种情况,也会带来更好的结果。Langlois等较近的一项多中心回顾性研究调查了25例接受立体定向放射外科的非前庭神经鞘瘤患者(11例动眼神经,11例滑车神经和3例外展神经鞘瘤)。中位靶体积为0.74cm3。他们发现非前庭神经鞘瘤的生长控制率与前庭神经鞘瘤的相当(1年96%,10年86%)。动眼神经神经鞘瘤组,复视好转55%,保持稳定30%。2例患者复视和上睑下垂加重,均为肿瘤生长(1例患者为神经纤维瘤2型)。他们建议将SRS作为动眼神经神经鞘瘤的一线治疗。应密切监测无症状肿瘤的临床体征和症状以及放射影像学表现的变化。
建议
对于无症状和无生长的肿瘤,监测是一个合适的选择(C级)。根据文献,有症状的肿瘤主要采用全或次全显微外科切除术治疗。立体定向放射外科作为次全手术后的主要治疗或辅助治疗的报道令人鼓舞,显示出良好的生长和神经功能控制(图3)。保留功能应该是首要目标,大肿瘤可以采用次全切除加辅助立体定向放射治疗。早期SRS治疗的小肿瘤(B级)。

图3.欧洲神经外科协会(EANS)颅底分会指南用于管理动眼、滑车或外展神经鞘瘤(CNIII、IV和VI)患者。SRS,立体定向放射外科治疗;MRI,磁共振成像
滑车神经鞘瘤(CNIV)
1976年由King一次报道,到目前为止,文献(以组织学诊断为基础)报道了38例滑车神经鞘瘤,虽然真实数字会比这个高,因为有一部分没有手术。发病时的平均年龄为45.4岁,男女人数相等。如预期的那样,较常见的表现是复视,其次是头痛。虽然有报道称50%的肿瘤不表现为滑车神经麻痹,但较大的肿瘤可导致颅神经功能障碍,并对脑干造成占位效应。这可能导致多发性颅神经麻痹以及长束症状。有报道称肿瘤引起灰质癫痫和神经认知问题,这很可能与肿瘤与下丘脑的关系有关。
解剖学和病理学
这些肿瘤的位置与动眼神经鞘瘤的分类相似,即:眼眶、海绵窦、海绵窦-脑池和脑池。像动眼神经神经鞘瘤一样,脑池肿瘤是较常见的。滑车神经鞘瘤表现为松果体肿块的报道较少,松果体肿块接近胶质细胞过渡区的位置。这使得Lan等描述了一个这样的患者,进一步区分了四边形池的过渡区肿瘤。
他们还表明,大多数滑车神经鞘瘤实际上并不起源于这个过渡区,正如前庭神经鞘瘤所描述的那样。在松果体肿块的鉴别中,可包括滑车神经鞘瘤。
治疗模式
应该从整体上看对这些病人的治疗。根据患者的大小和症状,已经进行了一些实用的尝试,试图对患者医疗路径进行分层(图3)。
手术
文献中37例手术治疗的肿瘤均表现为复视,多数还伴有其他与占位效应相关的症状。切除这些肿瘤的手术方法有很多种。较常见的是颞下经小脑幕入路,可以合适地靶向较常见的脑池段肿瘤。其他入路包括额下/翼点入路、枕下入路、小脑上小脑幕下入路、乙状窦后入路和经颞部小脑幕下入路。有报道称,对65%的手术患者实现了大体全切除,77%的患者在随访中出现了持续性滑车神经麻痹。
立体定向放射外科治疗
立体定向放射外科是治疗小肿瘤的一种合理的方法,有生长的证据或肿瘤残留的次全切除术。如前所述,有关于伽玛刀SRS治疗非前庭神经鞘瘤的报道,结果好。例如,在Elsharkaway等人对36例患者的研究中,20例患者肿瘤体积减小,9例患者肿瘤体积保持稳定,尽管在该系列中只有1例患者有滑车神经神经鞘瘤。在考虑对非前庭神经鞘瘤患者进行SRS治疗时需谨慎。
滑车神经是较细的神经,特别脆弱。我们从SRS治疗数据中知道,即使对前庭神经鞘瘤进行一次照射,听力也会恶化。视患者的生活方式和职业而定,眼球麻痹可能比单侧听力损失对生活质量的影响更大。通过分割立体定向放疗可降低风险。但根据我们的经验,运动神经通常比感觉神经更能抵抗辐射引起的功能障碍。
建议
对这些肿瘤需要仔细的检查,并根据症状进行处理。患者需要多学科的治疗方法。无症状肿瘤可通过放射影像和临床监测进行管理(C级)。如前所述,症状轻微的患者可受益于辅助眼科手术和SRS治疗。切除肿瘤的显微外科应该保留针对有症状的大肿瘤(专家意见)。
外展神经鞘瘤(CNVI)
外展神经鞘瘤是少见的,只有29例报告右病理证实。由于这种情况少见,术前诊断困难。就诊时的平均年龄为43岁,男性稍占优势(54%)。它经常被误诊,只有在手术中,当神经被识别或术后外展麻痹被注意到并获得病理结果时,才被确诊为外展神经鞘瘤。因此,预计病例总数将高于报告的病例数。
解剖学和分类
外展神经是纯粹的运动神经。它起源于脑干腹侧脑桥延髓交界处。它在脑桥和颅底凹陷(theponsandbasilarimpression)(桥前preponine池)之间向上通过,然后穿过硬脑膜,在岩尖和鞍背(thepetrousapexanddorsumsella)之间,在硬脑膜鞘(Dorello's管)内的岩斜韧带(petro-clinoidligament)(Grubers韧带)下面。这个鞘延伸到后海绵窦,这里是较内侧神经进入处。它沿海绵窦内颈内动脉外侧沿,经眶上裂进入眶内,支配外侧直肌。
文献报道有两种分类。类似于动眼神经神经鞘瘤和滑车神经神经鞘瘤,根据神经起源处对其分类,即脑池内(从脑干到海绵窦),海绵窦(海绵窦内)和眼眶(图1)。此外,脑池-海绵窦(cisterno-cavernous)和海绵窦-眼眶(caverno-orbital)肿瘤是其所占据的两个区域。Tung等设计了一个更简单的分类。1型肿瘤起源于海绵窦,表现为外展神经麻痹、复视和轻度头痛;2型肿瘤是那些在进入海绵窦前占据桥脑区。2型肿瘤除了复视和动眼神经麻痹外,更有可能出现与脑积水有关的占位效应症状。肿瘤较常见的部位是神经脑池段。
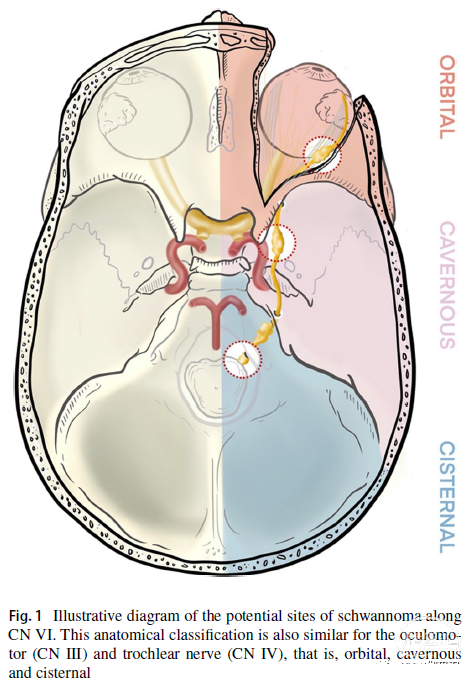
图1可能发生神经鞘瘤的位置示意图。动眼神经(CNIII)和滑车神经(CNIV)的解剖分类类似,即眶内、海绵窦内和脑池内。
表现和成像
它们可以以多种方式表现出来,这使得诊断具有挑战性。较常见的报道症状是复视,然后是来自较小肿瘤的头痛。眶内肿瘤可表现为眼眶疼痛、突出、视神经萎缩、视力障碍和眼肌麻痹(外直肌无力)。海绵窦段内较大的肿瘤可引起动眼神经和滑车神经麻痹。脑池段的占位效应可引起后组颅神经和长束体征。
这些肿瘤通常会在标准的MRI成像协议中被识别出来,它们具有神经鞘瘤的常见表现。如果诊断有疑问,在鉴别上有外展神经鞘瘤,应进一步获得更复杂的序列,如3DFIESTA,可以更好地描绘神经,特别是在后颅窝段内。了解肿瘤与周围神经血管结构的关系是选择手术入路的必要和关键。纤维跟踪成像技术正在发展中,可以为规划较佳手术入路提供这些信息。Jacquesson等使用这些技术来绘制颅神经与颅底肿瘤的关系。
治疗模式
手术
手术方式取决于肿瘤的位置。根据文献,眼眶肿瘤通常通过侧位或眶上切开术切除,而海绵窦段肿瘤则通过额颞、眶颧[58,86]、颞下、岩前和扩大的内镜鼻内镜路径切除。在文献中较常见的方法是颞下入路。脑池肿瘤一般采用枕下外侧乙状窦后入路切除,其中有一篇报道采用经髁入路。在一个横跨海绵窦和脑池区域的大肿瘤患者中,首先采用岩前入路切除,剩余部分采用枕骨下外侧入路切除。
与全部神经鞘瘤手术一样,两个较重要的因素是保留功能和切除范围。Nakamizo等对30例手术患者的回顾显示,只有7例神经功能完全恢复,3例部分恢复。他们评论了涉及术后神经功能障碍的因素,即术前神经功能障碍和可见性。他们发现有术前功能障碍的患者71.4%(15/21)术后出现麻痹,其余28.6%(6/21)神经功能有恢复。在术前神经功能完整的患者中,57.1%(5/7)患者术后随访结束时神经功能正常,42.9%(3/7)患者出现神经功能障碍。
值得注意的是,几乎全部接受过手术的患者都出现了手术后的外展神经麻痹,这是短暂的,部分的或长期性的。他们观察了一些患者,在这些患者中,神经是可见的,并且可以在肿瘤包膜上看到它的长度,其中50%(9/18)的瘫痪已经恢复,另外50%的瘫痪是长期性的。当神经不可见时,数字较糟,90%(9/10)有持久的术后功能障碍,只有一例患者的外展神经麻痹完全好转。在这篇文章中讨论的患者没有出现外展神经麻痹和,且肿瘤囊外的神经不可见。手术在术中监测眼肌并进行眼被膜下切除术(sub-capsularresection)。患者立即出现外展麻痹,术后16个月完全恢复。当使用术中监护时,对结果的解释需谨慎。一些从业人员经历过它是不可靠的,特别是在监测多根颅神经的情况下。
Sun等进行了一项系统综述,表明海绵窦受累与术后外展神经麻痹有关。他们推测,这是由于肿瘤切除术时,颈内动脉海绵窦段下外侧干的血管受损所致。下外侧干可以通过神经的外侧表面。这是海绵窦内颅神经的主要血管供应之一,可以解释海绵窦内手术后可能出现的多发性颅神经功能障碍。脑池段的神经的血液供应来自于靠近脑干的基底动脉的穿支。这些通常可以在肿瘤切除术中避免。这被认为是这段神经再生能力提高的原因。
在肿瘤一致性方面,实体肿瘤比囊性肿瘤的神经功能预后差。这可能是由于囊性肿瘤在肿瘤切除过程中对神经血管结构的收缩较少,并且囊壁较薄,如果囊壁附着在神经上,则不需要担心明显的复发。Park等人描述了一例术前外展神经麻痹的患者。为了完全切除神经鞘瘤,切除外展神经。然后用端对端缝合恢复。在8个月的随访中,他们报告复视有所好转。然而,这并不是一个外展神经复活的报告。
Sekhar等报道9例患者中有5例通过直接缝合或神经移植恢复了外展神经功能。初视和阅读位单目双眼视力恢复良好(singularbinocularvisioninprimarygazeandreadingposition),向外凝视复视(diplopiainout-of-gazeposition);良好的恢复意味着左右上下凝视双眼视力可延伸至20度。外展神经是一种纯粹的运动神经,是一种理想的再生(re-animation)神经。
立体定向放射外科
立体定向放射外科治疗这些少见肿瘤显示有很好的结果。Prasad等报道了6例使用伽玛刀SRS治疗外展神经鞘瘤的病例。全部患者均表现为孤立的外展神经麻痹和复视。治疗前肿瘤体积1.5-4.8cm3,平均3.3cm3。肿瘤位置为脑池、海绵窦及脑池-海绵窦。随访时(20-78个月;平均44.3个月),没有患者出现任何生长,其中3个病例显示肿瘤体积减小。六例患者中有五例复视和神经麻痹症状得到好转,其中两例患者完全康复。神经功能未见恶化。
Peciu-Florianu等报道了使用伽玛刀治疗两例患者的类似结果。一例患者接受先期伽玛刀治疗,另一例患者接受计划的次全切除后的伽玛刀治疗。两例患者均有肿瘤体积缩小和良好的神经结果(无复视)。
Hayashi等报告对4例疑似外展神经鞘瘤的伽玛刀放射手术。平均肿瘤体积3.0cm3,平均随访27个月。4例中,2例患者治疗前无症状。在治疗前未发生外展神经麻痹的3例患者中,这种情况在治疗后短暂出现。在全部肿瘤中,伽玛刀治疗后体积增加,随后体积减少或更少。其中一名患有哑铃状眼眶海绵窦肿瘤的患者在治疗后视觉功能恶化。
病人发沈短暂失明和长期性外展神经麻痹。提出的机制是,治疗后肿瘤在受限空间(眶上裂/Zinn环区域withintheregionofthesuperiororbitalfissure/annulusofZinn)内的扩张导致视神经受压和灌注中断,导致暂时性失明。Hayashi等人[25]也建议谨慎治疗这些跨越神经两个区域的肿瘤,在这些区域肿瘤通过如Dorello管和眶上裂的狭窄的空间。对于这些通常呈哑铃状的肿瘤,建议考虑多阶段伽玛刀SRS治疗或多模式治疗,如术后伽玛刀治疗。
建议
对于小的无症状肿瘤,的影像学监测和眼科检查是一个实用的选择(C级)。对于表现为外展神经麻痹并引起占位效应的大的有症状肿瘤,显微手术是优选的选择。其目的是尽可能顺利地切除肿瘤,并显示和保护神经。如果无法看到神经,术后立体定向放射外科治疗后囊内肿瘤体积缩小(intracapsularreduction)或观察等待扫描似乎提供了防止恶化和促进神经功能恢复的较佳机会(C级)。
应考虑术中眼外肌的神经生理监测,但需要特别注意在阅读材料的应用和解释方面有专长。立体定向放射外科已经显示出很好的结果,特别是对于小体积肿瘤。在SRS容积范围内且需要治疗的肿瘤应考虑进行放射外科治疗(B级)。这类患者的结果显示,尽管病例数较少,但疾病控制良好,神经结果比手术更有利。分割SRS治疗也是一种选择,特别是对于较大的肿瘤或哑铃状肿瘤。当肿瘤跨越超过一段神经时,应考虑多种治疗方法(专家意见)。
非前庭神经鞘瘤的筛查
2型神经纤维瘤病(NF2)有一个确定的诊断标准,但有些患者可能达不到这个标准,但仍有潜在的NF2或神经鞘瘤病的风险。这些患者可能是基因筛查的候选者。Evans等将这些患者分为组(A组)和低风险组(B组)。每一组都有标准,这些标准将认为患者具有较高的潜在遗传疾病的风险,从而使他们易于肿瘤生长,例如,A组中有一名儿童患有非前庭神经鞘瘤。A组患者应进行NF2的种系检测,如果有的话,还应分析新鲜冷冻(freshfrozentumour)肿瘤。如果发现致病性突变,那么这些患者就有NF2。他们还建议患有两个或两个以上非前庭神经鞘瘤的患者应通过肿瘤分析和SMARC1B检测进行神经鞘瘤病(schwannomatosis)的检测。
结论
非前庭神经鞘瘤是一组异质性肿瘤。它们可能在前、中、后颅窝内,也可能延伸到颅外部位,这对外科手术来说是一个较大的挑战。除了三叉神经鞘瘤外,关于前庭神经鞘瘤的一般治疗主题,特别是放射外科治疗的文献很少。
在这篇文章中,我们描述了影响供应眼睛的颅神经的嗅觉和肿瘤。这些患者较好由一组具有神经外科、眼科知识并提供聚焦放疗的专家进行治疗。任何干预都有功能恶化的风险。
目前,手术的决定倾向针对大的肿瘤,这些肿瘤正在出现肿块占位效应,不能用放射外科治疗,或者组织学诊断对指导进一步的医学或肿瘤治疗至关重要。对于每一种肿瘤,治疗范式正在向个体化的患者特异性方案转变,在功能保存和无进展生存之间取得平衡。
不幸的是,由于这些神经鞘瘤少见,没有长期的随访数据给我们提供关于无进展/无病生存率的信息,也没有关于不同治疗方案并发症发生率的任何比较数据。
为了发展和提高对自然史和治疗结果的理解,需要多中心合作。国际放射外科研究基金会(InternationalradisurgeryResearchFoundation)的形式为放射外科提供了这方面的数据,针对这些少见肿瘤的类似外科网络可能提供这方面的数据。

 胶质瘤
胶质瘤 垂体瘤
垂体瘤 脑膜瘤
脑膜瘤 脑血管瘤
脑血管瘤 听神经瘤
听神经瘤 脊索瘤
脊索瘤




 沪公网安备31010902002694号
沪公网安备31010902002694号