年仅37岁的X女士,在一次体检时不幸被确诊为颅颈交界区脊索瘤。做了两次手术以及化疗后,而今二次复发,肿瘤凶猛地蔓延至大脑斜坡、椎动脉、岩尖、脑干等区域。不做手术时日无多,但做手术却早已丧失较佳时机。难度大、风险高、治愈率低。这样的骨头,太难啃。先前手术的医院已不愿再次为X女士手术。但是她并没有绝望,较终得到Sebastien Froelich教授的治疗。幸运的是,这一次她成功战胜了病魔,术后2年随访肿瘤未复发。
说到颅颈交界区脊索瘤,很多人可能根本就没有听过。作为发病率只有百万分之一的少见病,脊索瘤起源于脊索的残余,在脊柱轴的两个区域有较高的表达倾向:骶尾部连接部和颅颈交界处脊索瘤。颅颈交界区的病变通常延伸到斜坡、岩骨、枕髁和上颈椎(C1-C3),伴有骨结构损害。对于位于中线的颅颈交界区肿瘤,内窥镜鼻内入路(EEA)的进展较大地提高了这个深部位置的切除率。然而,脊索瘤通常向外侧延伸,累及神经血管结构,这可能导致单纯中线入路不完全切除。此外,即使在“根治性”切除后,该区域肿瘤复发的风险也很高。在复发病例中,先前使用的手术入路对后续的挽救性治疗策略有影响。因此一开始手术至关重要。
两次手术后肿瘤再次复发,五年内经历了四次手术
X女士,如今已经是两个孩子母亲的她,生活幸福、事业稳定。本以为能够陪伴孩子一起成长下去的她,居然被脑瘤这一恶魔缠住了,且位置复杂。治疗的医生均表示手术难度太大,然而X女士并没有被吓住,她仍然选择了手术。医院进行了两次手术切除尝试,一次通过乙状窦后入路,一次通过内窥镜下鼻内入路。然而两次手术并没有阻止肿瘤的进展,没过三个月,肿瘤再度复发而且蔓延至大脑其他区域。
加重的颈部疼痛和下颅神经功能障碍(声音嘶哑、吞咽困难)已经让她无法正常生活。下一步怎么办?两次失败的手术已经并没有挫败她治疗的性,面对着两个可爱的孩子,她决定再搏一次。在病友的建议下,她抱着较后一丝希望咨询至巴黎Lariboisiere大学医院后,寻求到Froelich教授的治疗。Froelich教授表示:“经评估,手术虽然风险大,但还是可以尽力一搏,而且以我的经验来说手术成功率很高。”
Lariboisiere大学医院的核磁共振成像(MRI)初步检查显示,肿瘤位于下斜坡,延伸至periodontoid region,右侧C1和C2侧块累及右侧椎动脉。肿瘤延伸至岩尖,硬膜内部分附着脑干(►图1)。计算机断层扫描(CT)也显示肿瘤广泛的骨浸润区域。
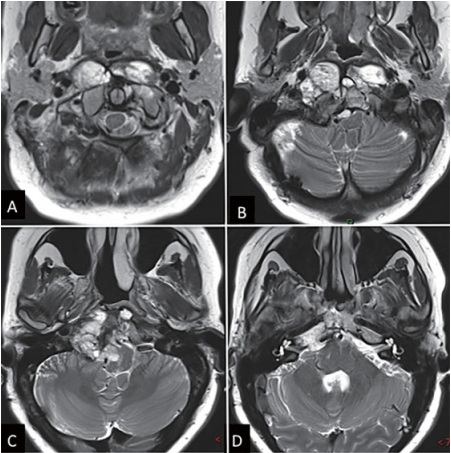
图1:内镜下鼻内镜入路前的术前影像。(a - d) MRI T2 WI显示一个较大脊索瘤延伸至椎前间隙和齿状突周围。肿瘤横向延伸至舌下管和颈静脉孔,并向内侧延伸至硬膜内间隙。肿瘤从斜坡中部延伸至periodontoid region,位于C2水平。
难度超出人们想象!及时调整治疗策略
面对患者如此凶险的脑部肿瘤,Froelich教授及时调整治疗策略,采用分阶段治疗策略,对硬膜外区域使用EEA,然后在内镜协助下进行远侧开颅。EEA和传统开颅术的创造性结合可以提供更广泛和更顺利的切除,甚至在抢救性手术中。
Froelich教授的治疗策略是在一阶段通过EEA切除肿瘤旁正中面。有人担心,即使使用可以控制角度的内窥镜,肿瘤的下较也难以触及,是在齿状突旁区域(►图2)。根据MRI,还怀疑脊索瘤浸润软脑膜平面和后循环血管。另外,这个病人有乙状窦后入路手术切除的病史,预计硬脑膜内有粘连。此外,右侧枕髁完全被肿瘤替代(►图1)。需要手术稳定并融合颅颈交界区。综上所述,这些考虑表明,在二个经颅阶段,可以更顺利地切除硬膜内和肿瘤的下半部分,更具体地说,通过远外侧入路(FLA)和鼻内镜入路(►图2)。
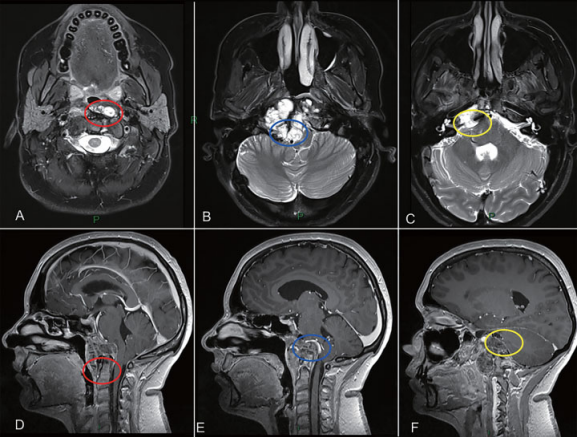
图2治疗策略。肿瘤的旁正中部分可以通过EEA切除。另一方面,periodontoid region(A和D处红色圆圈)、硬膜内肿瘤与后循环接触(B和E处蓝色圆圈)和先前乙状窦后入路的粘连(C和F处黄色圆圈),这些部位似乎更适合二期经颅手术。(A-C)MRI T2 WI。(B-D)MRI T1 WI Gd增强。
一阶段:经鼻内镜入路
考虑到病人以前接受过经鼻内镜入路手术,且在重建中使用了鼻中隔皮瓣,因此很难在硬膜内和硬膜外间隙之间以及通过粘连性瘢痕获得清晰的剥离平面。因此,在病例开始时取对侧鼻中隔皮瓣,以确保充分闭合(►图3)。术中,正如预期,硬脑膜被发现高度纤维化。肿瘤浸润硬脑膜平面,沿硬脑膜骨膜层切除。术中观察到轻微的脑脊液漏。用脂肪移植物和切取的鼻中隔皮瓣进行多层缝合(►图3)。
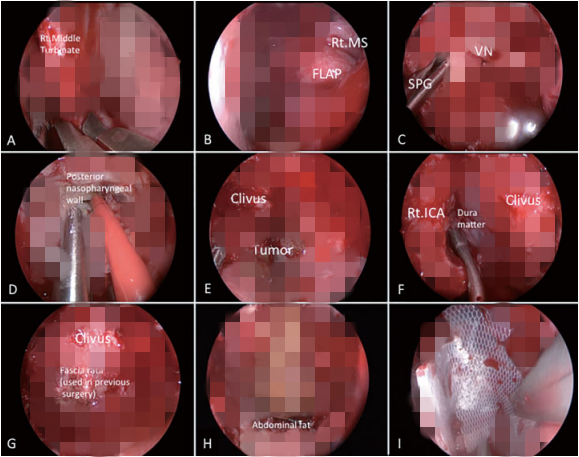
图3,30度内窥镜下的术中照片。(A和B)左中鼻甲切除术后取鼻中隔皮瓣。皮瓣保存在左上颌窦内。(C) 切断右侧视神经,转位蝶腭神经节,扩大手术通道。(D) 切开鼻咽后壁,接近periodontoid region。(E) 在斜坡钻孔后,将位于硬膜外腔的肿瘤切除。(F) 显露颈内动脉前、中侧面后,用倾斜器械切除位于颈内动脉后部和斜坡之间的肿瘤。(G) 为避免脑脊液漏及纤维面硬脑膜内剥离,仅切除硬脑膜外腔。在先前的EEA中使用的阔筋膜被检测到并保持完好。(H) 腹部脂肪移植和组织胶包被胶原海绵(TachoSil,Nycomed Linz,Austria)补充纤维蛋白胶完成闭合。(I)鼻中隔皮瓣位于重建的鼻中隔上,并用硅胶片固定。
一开始手术后,X女士没有出现新的神经功能缺损、颅神经功能障碍或脑脊液渗漏。正如预期的那样,术后MRI上,在periodontoid region、C1侧块和硬膜内隔室发现残留肿瘤(►图4)。
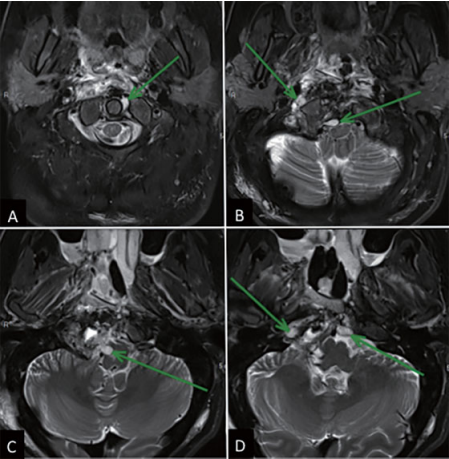
图4,鼻内镜下肿瘤切除术后影像学检查(一阶段)。(A-D)MRI T2 WI显示脑干充分减压;硬膜内和periodontoid region发现残留肿瘤(绿色箭头)。
二阶段:经颅远外侧入路后路固定
二个手术阶段安排在一开始EEA后1个月。这两个手术阶段之间相对较长的间隔意味着脂肪移植的炎症愈合和鼻中隔皮瓣的充分吸收。否则,在接下来的开颅手术中会有脂肪移植物移位和鼻中隔瓣被损害的风险,并导致意外的脑脊液漏。定期的内窥镜评估证实,3周后皮瓣吸收充足。因此,在一开始干预治疗后1个月,采用远外侧入路接近右侧枕髁、同侧椎动脉、periodontoid space ,并进入脊索瘤的硬膜内延伸部分(►图5)。外侧骨膜下解剖C1椎板后,用高速钻取出C1横突和椎板。然后,同侧椎动脉向下移位。右枕髁完全钻孔,发现肿瘤浸润。在硬膜内,MRI上可见硬膜内多个脊索瘤位点。其中一个位于脑干处,并通过细致的显微外科技术进行了切除。其他肿瘤室在有或无内镜的情况下被切除。对于内镜,使用直径为4 mm、长度为18 cm的刚性内窥镜和30度透镜。一个旋转和可延展的抽吸被用来吸引病变。EA对于切除位于显微镜下“盲点”的肿瘤延伸是有用的,是在periodontoid region和中斜坡区域,我们可以通过椎体动脉下方和舌下神经上方之间的走廊获得较广阔的手术视野(►图5)。
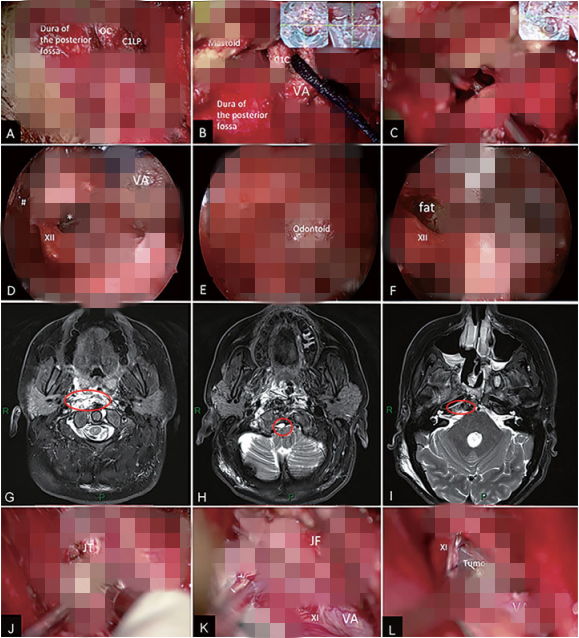
图5,内镜辅助下远外侧入路术中照片。(A和B)右侧乙状窦后开颅术,暴露C1和C2椎板。切除右侧椎动脉并转位。(C) 在钻取枕髁和C1侧块后,采用内窥镜辅助加深手术入路。(D)内镜检查。(E)通过舌下神经和椎动脉之间的通道(星号)插入内窥镜,获得periodontoid region的全景,并切除位于该区域的肿瘤。(F) 通过舌下神经的通道,发现了先前EEA阶段放置的腹部脂肪。G-I:MRI T2 WI显示进行内镜辅助(EA)的区域。在内镜的帮助下,成功地切除了齿状突前区、颅颈交界区和中斜坡区的肿瘤。(J–L)打开后颅窝硬脑膜后,钻取颈静脉结节以获得更大的手术通道。通过椎动脉与下颅神经之间的通道切除颈静脉孔周围的肿瘤。
肿瘤切除后,进行C0-C1-C2后路固定。两个阶段的病理检查均证实先前诊断脊索瘤,Ki-67指数为10%。术后病程平稳,神经症状稳定。术后几个月,患者抱怨耳朵疼痛,伴随着中耳积液,在植入右鼓室造瘘管后,中耳积液消退。术后MRI显示肿瘤次全切除,对侧C1椎弓根有少量脊索瘤残留(►图6)。在接下来的几个月内进行辅助质子治疗(总剂量70.2gy)。术后随访2年未见肿瘤进展迹象。
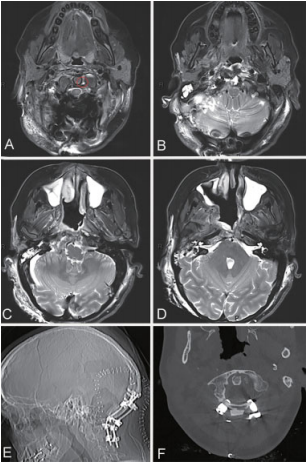
图6远外侧入路二期开颅术后影像学表现。(A-D)MRI T2 WI显示整个分期手术的脊索瘤完全切除。在periodontoid region发现一个轻微的残留肿瘤(A图红色圆圈)。X女士随后接受了质子治疗。X射线(E)和CT(F)图像显示在同一手术中进行的后路固定。
案例总结:
鼻内入路的解剖学局限性
为了达到满意的颅颈交界区脊索瘤手术结果,文献中描述了几种手术入路,包括经鼻内镜入路、经口入路和经颅入路。在选择手术入路时,需仔细考虑这种生长缓慢的肿瘤及其全部延伸部位的精确定位,以确保合适和顺利的肿瘤切除术。在下斜坡,经鼻入路外侧限制的解剖标志是舌下管、咽鼓管和颈内动脉。在此外,硬腭也决定了下EEA的到达方向越下,手术空间越小,是外侧。事实上,在通过EEA对以颅颈交界区为中心的病变进行次全切除时,即使使用倾斜的内窥镜,肿瘤残留也经常出现在外侧野。作为一个实用的经验法则,当考虑EEA或FLA时,在术前影像学上确定肿瘤是否有舌下神经管以外的外侧延伸是很有用的。
远外侧入路与EEA视野的差异
匹兹堡大学研究小组较近的一项研究报告说,通过EEA获得的手术视野明显大于从脑干腹内侧区经髁远外侧入路获得的视野。另一方面,他们也报告说,远外侧入路的手术通道明显大于EEA。显然,每一种入路都有自己的优点、局限性和可能的复杂性。FLA需要椎动脉的操作和更广泛的髁突骨移除,这可能导致颅颈交界区不稳定。在文献中,有一些关于为了保持髁突的稳定性而对髁突进行部分钻孔的报道;然而,对于这种经常侵犯周围骨的侵袭性肿瘤,根治性切除和广泛的骨切除是较好的,以减少复发的风险。通过EEA,主要的风险是脑脊液泄漏,也有较小程度的颈内动脉损伤。
内窥镜辅助开颅术的优点
虽然鼻瓣有助于减少脑脊液漏失的发生率,但找到解剖标志点并沿适当平面解剖要比在初次手术案例中更困难。此外,在这个病例中,硬脑膜在先前的鼻内手术中被打开。术后脑脊液漏和发现致密蛛网膜粘连的风险较高。在鼻内镜下,只有硬膜外和肿瘤的内侧部分被切除,随后进行了FLA和EA。通过乙状窦后入路和FLA,硬膜内脊索瘤植入物在显微镜下被仔细切除,没有神经系统疾病,降低了脑脊液渗漏的风险。内窥镜的优点是扩大了手术范围,并允许在显微镜盲点中显示,如上述的病例所示,使用内窥镜,位于脑干前部和内侧的肿瘤被成功切除(►图5)。
颅底的其他组合策略
有好几篇文献报道了利用多个手术阶段对颅底不同区域进行联合入路。一些中心较初提倡鼻内窥镜和经口入路相结合。
这两种方法相结合所获得的更大的手术通道,实际上可以解决硬腭所界定的下限问题。然而,鼻内入路的主要优点之一是它避免了经口入路相对较高的发病率。事实上,EEA的粘膜切口比经口入路位置更高,这可能限制感染风险,加快拔管和重新引入口服喂养。
另外,通过口鼻和经鼻途径进行机器人手术已经引起了人们的兴趣,但这些都还处于早期发展阶段阶段。而这些策略(术中定位、经口入路视野受限、陡峭的学习曲线、成本效益等)仍有待改进,可能代表了颅颈交界区和鼻咽病变外科治疗的未来。
神经内镜的发展前景
对于下斜坡脊索瘤,EEA已被公认为一种治疗方法。然而,这种肿瘤有复发的趋势。对于舌下神经管外侧延伸的病例中,鼻内入路受限,或者在复发的病例中,仅通过EEA很难获得顺利的切除边缘,分期EEA和FLA的联合手术策略可能是一个有价值的选择。EA也可以用来提高经FLA的切除范围。
WFNS颅底手术委员会主席Sebastien Froelich教授
Sebastien Froelich教授是国际神经外科颅底手术、内镜手术专家,擅长神经内镜鼻内入路的颅底肿瘤切除,针对垂体瘤、脊索瘤、复杂脑肿瘤等采取神经内镜下颅内高难度位置的微创手术,其有名的内镜手术“筷子”操作方式不止提高了肿瘤的切除率,更是使肿瘤患者有了更好的预后效果。Sebastien Froelich教授专注于颅底解剖及内窥镜鼻内解剖学,在1999年–2000年,以及2005年–2006年在辛辛那提大学获得颅底解剖及手术研究奖学金,获得法国巴黎Lariboisiere大学医学博士。由于在颅底肿瘤手术及神经内镜手术中的贡献,Froelich教授受邀成为50多家医学院的课程主任和讲师。

 胶质瘤
胶质瘤 垂体瘤
垂体瘤 脑膜瘤
脑膜瘤 脑血管瘤
脑血管瘤 听神经瘤
听神经瘤 脊索瘤
脊索瘤




 沪公网安备31010902002694号
沪公网安备31010902002694号