在颈静脉孔(JF),神经鞘瘤和副神经节瘤是较常见的肿瘤。颈静脉孔脑膜瘤(JFM)起源于JF内的蛛网膜细胞。原发性脑膜瘤在JF少见。此外,尽管病理上是良性的,JFM可能是局部侵袭性的,并扩散到三个区域(硬膜内、硬脑膜内和颅外)。由于复杂的解剖位置,完全切除JFM通常会导致严重的下脑神经(LCN)缺陷。这种病变的处理具有挑战性。
尽管病理上是良性的,但JFM可能是局部侵袭性的,并在三个区域扩散:硬膜内、硬脑膜内和颅外。由于复杂的解剖位置,根治性切除JFM通常会导致严重的LCN缺陷。想要不损伤神经功能,且较大水平切除肿瘤,手术主刀医生的经验技术重要。
巴特朗菲教授颈静脉孔区成功案例案例1:
45岁男性,眩晕1年为主诉入院。左侧外展、面、听神经功能障碍。在MRI上(图1),发现一个较大的颈静脉孔肿瘤向颅内外延伸。病人选择巴特朗菲教授手术,教授通过左侧扩大经髁入路。肿瘤较终被完全移除了。组织学检查发现是神经鞘瘤。术后过程平安无事。术后2年随访,肿瘤未复发。
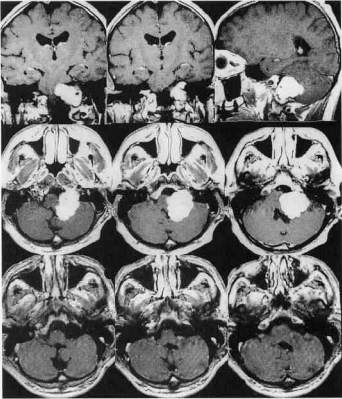
图示:术前MRI显示左侧颈静脉孔较大占位,颅内外延伸,术后确诊神经鞘瘤,术后2年复查MRI显示肿瘤完全切除且没有复发
对于涉及颈静脉孔的特定病变,选择较有利的手术入路主要取决于两个方面。首先,根据病灶的确切位置、大小及其向岩骨或颅内外腔的扩张情况;其次,根据外科医生的经验和对局部解剖的熟悉程度以及到颈静脉孔的特定通路。传统上,耳鼻喉科医生倾向于通过颈前外侧或侧方入路,结合乳突磨除术和各种技术钻取岩骨,保留或不保留前庭耳蜗听神经功能,为了到此区域进行手术,而神经外科医生倾向于通过颅内入路进行颈静脉孔区手术。目前,许多颅底外科医生一般拥有更深刻的手术经验、手术入路技术能力。
由于设计颈静脉孔的手术入路多样,而且历史上使用了大量的入路和组合,因此我们可以区分开发这些入路的顺序,共同目的是改进手术管理,每一个新描述的手术都建立在以前颅底外科医生的努力之上。颈静脉孔病变外科治疗的进步和我们今天所看到的良好的长期功能结果,是和相关的外科解剖学、显微外科技术、神经麻醉等有重要的相关性的,同时需要注重病人的选择,改进术前医学和放射学评估和的术后并发症治疗。
来自INC国际神经外科医生集团、现任国际神经外科联合会WFNS教育委员会主席、德国INI国际神经学研究所神经外科教授Helmut Bertalanffy(巴特朗菲)在《Surgical Approaches to the Jugular Foramen》中回顾了颈静脉孔主要入路的发展、适应证、技术、优缺点和并发症,并介绍了我们的常用手术入路及相关要点。
手术入路总结
INC巴特朗菲教授表示:我们优选的颈静脉孔入路是枕下经髁入路。我们遇到的较常见的病变是原发于颅内的肿瘤和血管病变,不论有或没有颅外延伸。虽然主要不累及颈静脉孔,但椎动脉复合体的动脉瘤或脑干前外侧固有性病变常见。这些病变的显微手术暴露通常需要在颈静脉孔周围广泛暴露。在这一区域的相关解剖结构中,颈静脉结节起着关键作用,磨除颈静脉结节时,需小心保护颈静脉孔周围的一些重要神经血管解剖结构。
除了骨质磨除外,暴露在颈静脉孔周围的特定组织也可能需要肌肉分离、颅外动脉和静脉通道阻塞,有时甚至需要分离神经。在每种情况下,有必要考虑哪些骨骼、血管和神经结构可以被移除、阻塞或分割,而不会造成新的或主要的功能性损伤。因此,我们总是仔细评估病变可能导致的潜在损伤以及手术可能导致的功能障碍,考虑到病变的较大变异性,我们不主张对颈静脉孔进行特定的手术入路。我们根据较小侵入性损伤的指导原则,以一种个性化的方式设计和执行手术。应用于颅底手术的这一原则意味着以尽可能少的手术创伤获得较大限度的显微手术暴露。
除了可以通过枕下乙状窦后或髁上入路治疗的小病灶外,我们通常优选枕下经髁入路。然后,根据具体要求,将该手术与近附子入路(不切除乳突)、乳突部分磨除术和迷路后暴露术(面神经保留原位或重新走线)相结合,术前听力丧失时行扩大乳突磨除术伴经迷路或经耳蜗径路、行侧颅底入路、中颅窝和颞下窝入路或全岩部切除术。

 胶质瘤
胶质瘤 垂体瘤
垂体瘤 脑膜瘤
脑膜瘤 脑血管瘤
脑血管瘤 听神经瘤
听神经瘤 脊索瘤
脊索瘤




 沪公网安备31010902002694号
沪公网安备31010902002694号