胶质瘤约占儿童颅内肿瘤的50%。胶质瘤是根据其位置和国际卫生组织(WHO)的组织病理学分级来分类的,这两个因素在评估本病的预后中都很重要。儿科常见的脑瘤是良性低级别胶质瘤(LGG)。与WHO组织病理学III级(如间变性星形细胞瘤)和IV级(多形性胶质母细胞瘤)相对应的高级别胶质瘤(HGG)在儿童中较成人少见。这些肿瘤和弥漫性内生性脑桥胶质瘤
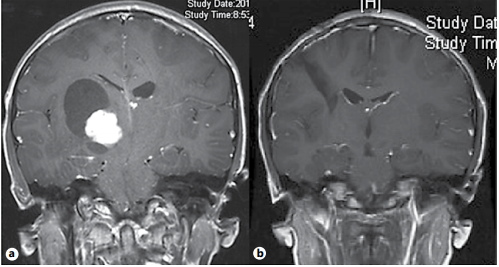
(DIPG)约占全部儿科脑瘤的20-25%。婴儿期较低发病率,而随着年龄的增长,发病率较高的是青少年。儿童颅内胶质瘤患者可出现一般症状,如易怒、发育不全和大尖头畸形。其他体征常与特定的肿瘤部位有关,如皮质病变的癫痫、脑干病变的颅神经病、脑脊液流动障碍的脑积水等。
胶质瘤从良性的WHO组织病理学分级I和II到恶性的WHO分级III和IV。组织学和位置是重要的预后因素,影响手术干预的决定,以及可能切除肿瘤的范围。在低度胶质瘤中,手术仍是优选,应在有利的部位进行全切除,如大脑半球和小脑。高级别胶质瘤(HGG)在儿童中较成人少见,其管理仍是一个挑战。在非脑干HGG中,目标是顺利的较大限度切除肿瘤,而在弥漫性内源性桥脑胶质瘤中一般不发挥任何作用。因此,在大多数的HGG病例中,治疗需个体化。儿童胶质瘤手术继续得到技术进步的帮助,包括肿瘤切除和提高患者的顺利性和预后。
加拿大多伦多儿童医院(SickKids)建院于1875年,具有140多年历史,是儿童医院,也是加拿大六大自立儿童医院之一。SickKids的Arthur与Sonia Labatt脑瘤研究中心是加拿大规模较大的颅脑疾病研究基地,INC国际神经外科顾问团成员、国际神经外科学院前主席James T.Rutka教授目前是该脑瘤研究中心的带头人。James Rutka教授曾连续三年任职国际神经外科学院院长,同时还是美洲神经外科学院前院长、美洲神经外科医师协会主席,如今是当今国际神经外科杂志《Journal of Neurosurgery》主编,其自身发表了超过500多篇的文章,在临床上的研究方向以颅内肿瘤为主,对胶质瘤、纤维瘤、颅咽管瘤、室管膜瘤具有多年的临床经验,擅长儿童脑瘤和癫痫等外科治疗,包括清醒开颅术及显微外科手术。James Rutka教授对胶质瘤的外科治疗进行了深入研究,引用其在SickKids的多年经验分析了高级别胶质瘤外科治疗及新技术进步。
儿童高级别胶质瘤病因
儿童HGG的病因仍有待确定,但已确定了某些危险因素,包括以前的辐射暴露和某些遗传性家族综合征的存在,如Li-Fraumeni、Turcot和NF1。儿科的HGG的分子谱被描述为与成人的HGG不同。
非脑干病变(主要是幕上病变)和脑干病变(以DIPG为代表)的生物学行为、治疗和预后往往不同。然而,无论位置如何,这些边界不清、高度浸润性的肿瘤很难合适治疗,并对任何儿科神经肿瘤学家构成挑战。HGG患儿的症状与良性肿瘤患儿相似;然而,临床过程通常更为突然,伴有颅内压升高或局灶性神经功能障碍的快速进展征象。癫痫发作是一种少见的表现形式。约5-10%的患者可因肿瘤内出血而出现病情突然恶化。非脑干HGG的MRI表现为t1加权像低信号,T2加权像皮质和白质高信号(表现为浸润性肿瘤和反应性血管源性水肿),造影增强不规则。DIPG通常表现为一个大的膨胀性脑干团块,震中位于脑桥,占脑干的三分之二。病变常表现为低信号或等信号,T1-边缘模糊,t2加权像上表现为不连续的高信号,反映浸润性。然而,在流体衰减的反演恢复(FLAIR)图像上,DIPG常常表现为相对均匀。这些肿瘤的造影增强是可变的,没有预后意义。
大脑半球高级别胶质瘤
儿童大脑半球HGG的手术处理已经演变为一种的图像引导方法,用于在功能区内定位肿瘤,这是基于切除程度(EOR)和总体生存的相关性。手术干预的目的是获得组织进行组织学诊断和肿瘤的细胞减少。在适当界限清楚的病变中,全切术(GTR)可以达到,而在浸润性、轮廓较模糊的肿瘤中,跨越中线或累及深核,顺利的较大切除应是手术的目标。根据多机构随机对照试验(CCG-945)的结果,我们定义了儿童HGG的EOR对预后的影响,该试验建立了在接受了90%肿瘤切除的患者中,5年PFS分别为17和35%的患者中,生存期差异有统计学意义(p=0.006)。这两种恶性胶质瘤(5年PFS 4 vs.26%;p=0.046)和间变性星形细胞瘤(5年PFS 22与44%;p=0.055)。因此,如果有明显的肿瘤残留,应该进行二次手术。原发部位的局部复发通常可以通过附加的局部治疗,包括再切除和立体定向放射治疗(SRS)。
弥漫性内生性脑桥胶质瘤
DIPG是一种快速进展的侵袭性肿瘤,发生于5-10岁的儿童。中位生存期约为9个月。临床表现通常是颅神经病、长径征和共济失调的三联征。此外,可能有继发于脑室梗阻的ICP升高的征象。症状持续时间短。NF1患者的病程可能更为缓慢。DIPG的诊断是基于明确的MRI标准,因此常常使活检成为不必要的。DIPG的治疗面临的挑战是其高水平的组织学和位于脑干中央区域的位置。FRT是他们目前的管理支柱。手术干预仅限于活检,这主要是指MRI上不确定的病变伴有不寻常的表现,或根据研究方案的要求。立体定向活检已被证明是顺利的。化疗在DIPG治疗中的作用仍在评估中。
神经胶质瘤手术治疗的现代技术助手
儿童神经胶质瘤的外科治疗不断发展,越来越多的关注于顺利的较大切除,这样病人将表现出较小的神经缺陷和良好的生活质量。微神经外科技术的进步,特别是CUSA、激光和内窥镜等辅助手段的引入,进一步提高了手术的效果。此外,还有各种各样的技术进步,从改进的成像到术中大脑映射,这可能有助于儿科神经外科医生实现治疗目标。
诊断成像
神经影像学技术的革命促进了儿童胶质瘤的诊断和治疗。它建立在CT和MRI对肿瘤的解剖定位和描绘的基础上。代谢成像模式,如质子磁共振波谱(1h-mrs),有助于肿瘤与其他非肿瘤性病变的鉴别。DTI有助于勾画行运动通路,从而减少这些纤维的损伤风险。功能磁共振成像(fMRI)和脑磁图描记术(MEG)是用于术前雄辩的皮质的映射,使肿瘤的解剖关系和相关致癫痫的病灶周围的功能性神经和血管结构映射为术前规划,和随后的整合这些数据为术中神经导航系统。
术中导航
辅助无框立体定向神经导航提供解剖学指导,并在手术中使用,从规划骨瓣开始,以较大限度地获得较佳手术角度,而不过度暴露正常大脑。它还允许高度精确地描绘肿瘤及其与神经和血管结构的关系。然而,术中由于病人的定位、开颅术、脑脊液漏和肿瘤切除而导致的脑变形,对依赖于术前成像的严格的配准算法的术中神经导航的准确性构成了风险。如果神经导航是基于实时的术中信息,那么大脑移位的负面影响是可以克服的。高场强的术中MRI(iMRI)已被证明可以促进顺利的扩大切除肿瘤[38]和提高患者的顺利性。术中超声(iUS)成本低,可以提供高质量的实时成像,但往往信噪比(SNR)低,对比度分辨率差。
神经生理监测应通过识别与运动或语言功能相关的皮层和皮层下的神经元结构,以减少医源性损伤的风险,这些结构毗邻或覆盖在肿瘤上。使用直接电刺激(DES)进行详细的脑成像,既可以在手术外应用,也可以在初步手术中使用植入的网格电较和深度电较,或者在切除肿瘤时在手术中使用。清醒开颅术结合术中皮质刺激精心挑选的儿童患者也是一个有用的工具,有助于较大限度地切除神经胶质瘤患者的较小风险的神经缺陷。James T.Rutka教授对10名患有功能皮层肿瘤的儿童进行清醒的开颅手术的经验(未发表的数据)表明,这种技术使外科医生即使在运动和语言区也能实现较大水平的切除。术中体感诱发电位(SSEP)记录对描述初级感觉皮层和中央沟也有帮助,但与DES相比,对描绘皮层下通路没有帮助。
手术在偶发神经胶质瘤中的作用
在儿科患者中,偶发性低级别瘤变是少见的,对其处理尚无共识。这些病变可在诊断性检查中发现各种原因,特别是创伤或头痛。儿童易发生的低级别瘤变多见于后颅窝。在成人患者中,观察可能增加恶性转化的风险,使肿瘤生长。然而,在12个无症状低级别瘤变儿童系列中,中位随访时间为16.7个月,只有一个肿瘤生长需要手术干预。虽然相关研究的随访时间较短,但似乎正如儿童LGG的遗传特征与成人不同一样,儿童肿瘤的生物学行为也存在差异。对儿童偶发性胶质瘤的进一步评估是必要的。
James T.Rutka教授表示:神经胶质瘤手术在儿童年龄组可能对儿童神经外科医生提出无数的挑战。结果主要取决于表现年龄、肿瘤位置、组织学和EOR。治疗应个性化和基于多学科的方法,而外科医生应利用现有的技术辅助手段来好转这些病人的护理。

 胶质瘤
胶质瘤 垂体瘤
垂体瘤 脑膜瘤
脑膜瘤 脑血管瘤
脑血管瘤 听神经瘤
听神经瘤 脊索瘤
脊索瘤




 沪公网安备31010902002694号
沪公网安备31010902002694号