岩斜区脑膜瘤能治愈吗?
岩斜坡区脑膜瘤占颅内原发脑膜瘤的比例较低,约占颅内脑膜瘤的2%。颅神经、基底动脉(BA)等主要血管及其穿支、和脑干相邻和粘连,导致了手术的。静脉引流系统在计划任何到PC区域的颅底手术之前需仔细评估。特别是,大脑中浅静脉和岩上静脉窦系统的引流模式的变化需要使用CT或静脉造影先生。这与以下方面相关经岩骨入路在优势半球。除了静脉解剖,动脉供应及其与肿瘤的关系可以使用磁共振血管造影。如果颈动脉海绵窦段被原发性脑膜瘤的海绵窦延伸所包围,数字减影血管造影照片可能需要评估对侧循环和同侧后循环的交叉流。这可以通过使用气球闭塞试验或者颈动脉压迫试验。类似地,如果计划进行根治性切除,则需要评估包围基底动脉、大脑后动脉和大脑上动脉的肿瘤中血液在后循环中的优势和交叉流动。肿瘤栓塞如果在血管造影中发现了一个特别大的动脉供血者,也可以在术前尝试,尽管在大多数情况下,有多个小口径供血者,不能栓塞。这位作者很少对该部位的脑膜瘤进行术前栓塞,因为主要的供血通常来自颈内动脉分支,且风险效益比不利于栓塞。
术前听力状态
听力状况是为脑膜瘤选择合适的颅底入路时要考虑的主要因素之一。通过纯音听力图和言语辨别评分进行评估有助于将听力分为可使用或不可使用。可用听力(小于50 dB听力损失或大于50%言语辨别评分)符合美国耳鼻喉科学会-头颈外科A/B级和Gardner-Robertson I/II级,并确定选择保留听力的颅底入路这与经岩入路相关,该入路将前庭蜗器和耳蜗神经置于医源性损伤的风险中。前经岩骨入路比后经岩骨入路听力下降的风险低。在各种后路经岩骨入路中,与更广泛的经迷路、经耳和经耳蜗入路相比,经迷路后和经耳蜗入路可以保留听力。
脑血运重建准备
评估是至关重要的并为PC脑膜瘤手术中的脑血运重建术做好准备,该手术的目的是根治性切除,特别是在患有复发性和更具侵袭性的肿瘤(世卫组织分级II/III)且脑血管储备不良的年轻患者中。一般来说,如果海绵体颅神经功能完整,这些肿瘤的手术入路是次全切除加辅助放射治疗。然而,在中央颅底放射治疗后复发时,考虑的手术切除。高流量或高容量的颅外-颅内搭桥手术的常见指征包括(1)手术过程中的急性血管损伤以及术前不耐受牺牲的证据;(2)希望在预期寿命较长的年轻患者中保持脑血管储备;(3)肿瘤侵入主要颅内动脉,需要牺牲关键血管以实现根治性切除,是对于恶性或侵袭性肿瘤;(4)术前血管储备差,伴有术前缺血症状;和(5)由于肿瘤包裹或侵入,术中血管损伤的,特别是在先前有放射或手术治疗的情况下。虽然脑血管储备的主要评估工具是球囊闭塞试验,但假阴性率意味着仍有高达8%的患者可能被遗漏。鉴于这种风险,作者倾向于在根治性手术切除后预期寿命较长的年轻患者中通过血管重建术增加脑血管储备。这部分患者手术并发症的风险相对较低。
术中电生理神经监测和顺利麻醉技术的作用
错综复杂的关系具有多条脑神经和脑干的PC脑膜瘤在手术切除时将这些重要的神经结构置于危险之中。较近,强有力的证据支持术中电生理监测用于顺利的手术切除和较佳的功能结果。作者已经习惯于在全部PC脑膜瘤切除术中至少利用运动诱发电位、体感诱发电位、脑干听觉诱发反应和面神经监测。如有需要,也可采用下颅神经监测来评估迷走神经、脊神经和舌下神经。较后,脑电图被用来评估麻醉深度的情况下,爆发控制的指示,而执行脑血管重建程序。谨慎滴定和明智使用顺利的麻醉剂和肌肉松弛剂对于优化电生理监测的解释和将颅内压保持在理想范围内至关重要。应始终在患者摆位前后获取基线电位,以评估基线神经功能缺损和患者摆位引起的任何医源性缺损,这些缺损可适当纠正。
决策和治疗策略
初选在为PC脑膜瘤患者选择适当的治疗策略时,影响决策过程的因素包括患者的年龄、患者的功能状态、患者是否有症状、基线听力状态以及放射学参数,如肿瘤大小、肿瘤延伸模式及其中心、海绵窦受累和肿瘤-脑干界面。治疗策略包括保守治疗和密切的放射监测,以及手术切除。因为研究评估PC脑膜瘤的自然史。如果不进行治疗,肿瘤尺寸的进行性增加会导致神经功能衰退和死亡,如果病变是有症状的,在大多数情况下,通常不采用观察等待作为一线治疗。患有多种共病的中年或老年无症状患者可能是一个适当的例外,这些患者被偶然诊断为提示良性脑膜瘤的小PC病变。在这种情况下,一开始随访成像在3-4个月完成,以排除肿瘤的侵袭性变异,这可能需要手术探查。如果在一开始随访时肿瘤大小没有的间隔变化,连续扫描可以顺利地推迟到每年一次。还可以通过计算肿瘤生长指数来辅助客观决策。通常建议这些患者避免激素替代治疗,激素替代治疗可能会加速这些肿瘤的生长速度,并导致神经系统症状的早期发作。
顺利气囊系统已经成为外科手术切除这些肿瘤的一种有价值的替代方法/辅助方法。虽然支持其合适性和顺利性的长期数据有限,但其短期结果令人放心。许多神经外科医生已经从激进的根治性肿瘤切除术转向更适合的顺利肿瘤减压和使用SRS作为辅助治疗以获得更好的功能结果。SRS可作为小的、症状轻微的、提示原发性海绵窦脑膜瘤的PC病变的主要治疗方法,特别是对于有多种合并症且预期寿命有限的老年患者。顺利气囊系统在现代显微神经外科时代,是对于任何年龄组患者的海绵窦残余肿瘤、具有较高组织学分级的肿瘤以及在系列成像中显示进行性生长的残余肿瘤,更常被用作辅助/辅助疗法。另一个学派认为小的、良性的世卫组织I级残余肿瘤可以使用连续成像进行顺利监测,因为许多已经在骨钻孔和硬脑膜凝固过程中被去血管化,从而降低了它们的生长潜力。这种策略适用于长期辐射毒性风险较高的年轻患者。
在当前的显微神经外科时代,手术切除已经成为PC脑膜瘤的标准治疗方法,尽管在过去的二十年中,为了减少医源性神经功能缺损,肿瘤切除的侵袭性已经降低。手术主要适用于年轻、有症状、肿瘤生长迅速且无/有轻微全身合并症的患者,较大肿瘤导致脑干受压和多发性颅神经病的患者,以及良性病变诊断有疑问的患者。手术干预的目的是较大限度地顺利切除(如果可能的话完全切除)肿瘤,而不对周围的神经血管结构造成不适当的牵拉,以较小化医源性神经缺损。手术的目标包括建立组织学诊断,实现脑干和颅神经减压以促进功能结果的好转,以及将肿瘤体积减小到更小的尺寸以使其与SRS相容辅助治疗(是肿瘤延伸到海绵窦)。术中评估肿瘤-脑干界面是至关重要的,因为过分热心地试图从根本上切除粘在脑干上的坚硬和粘连的肿瘤可能会导致灾难性的后遗症。较后,术中使用神经内镜、神经导航和电生理监测有助于顺利手术和较佳患者结果。
外科手术方法
基本原则颅底手术包括较佳患者定位以帮助重力辅助收缩;使用术中腰椎引流,以促进大脑放松,从而容易接近肿瘤,从一个解剖标志移动到另一个解剖标志,以确保精确的手术暴露和较大限度地利用手术通道;通过在受累骨上钻孔并沿受累硬脑膜凝固肿瘤供血者来早期切断肿瘤的血管;并保持肿瘤和周围重要的神经血管结构之间的蛛网膜平面。选择每种颅底入路的基本原理是优化由于该入路引起的医源性发病率和为了良好显示所涉及的神经血管结构而限制脑回缩的需要之间的平衡。一般来说,进入大脑前区的手术入路分为经面入路和经颅入路。经面入路可以利用经口、经蝶或经颌外科通道进入PC区。神经内镜领域的进展、精确神经导航系统的可用性以及更好止血剂的开发为通过微创经面入路切除大型PC脑膜瘤的努力提供了急需的推动力。然而,目前缺乏支持这一目的的长期顺利性和合适性的数据。
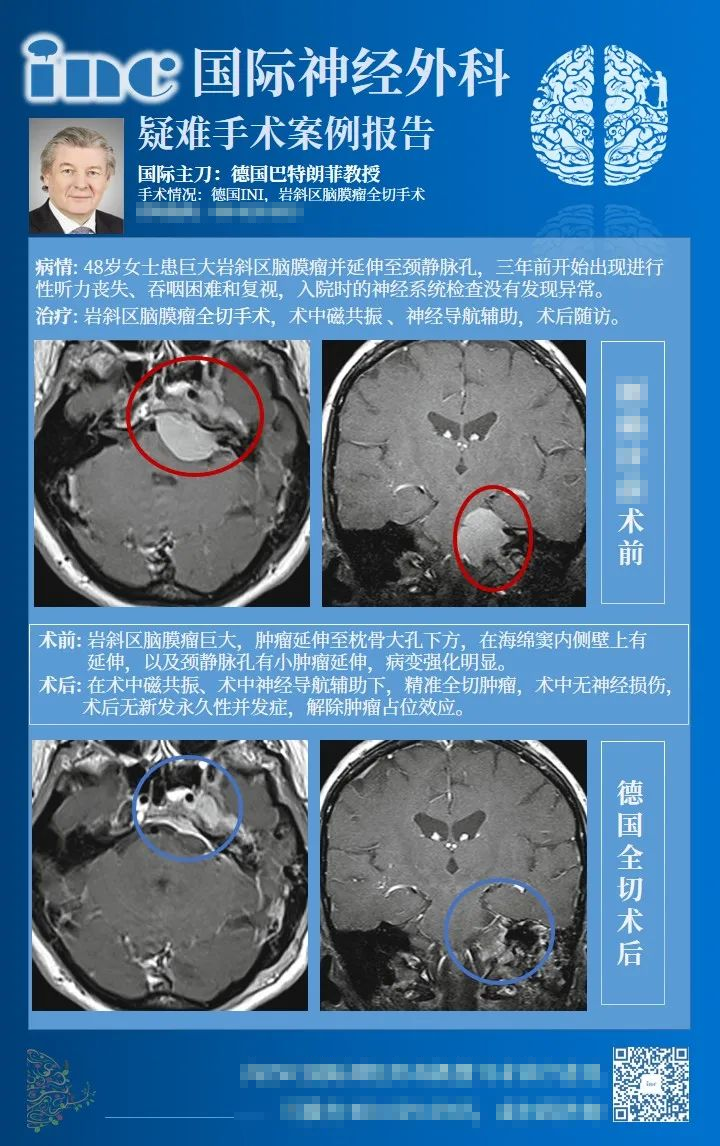
48岁女士患较大岩斜区脑膜瘤并延伸至颈静脉孔,三年前开始出现进行性听力丧失、吞咽困难和复视,入院时的神经系统检查没有发现异常,术前MRI检查显示肿瘤延伸至枕骨大孔下方,在海绵窦内侧壁上有延伸,以及颈静脉孔的小肿瘤延伸。巴教授通过乙状窦后(RS)入路切除肿瘤,术中无神经损伤,术后无新发长期性并发症,MRI检查,证明完全切除肿瘤。术后2天,患者被转入普通病房;出院时,她的症状是左侧听力下降,建议在6个月内进行MRI随访。

 胶质瘤
胶质瘤 垂体瘤
垂体瘤 脑膜瘤
脑膜瘤 脑血管瘤
脑血管瘤 听神经瘤
听神经瘤 脊索瘤
脊索瘤




 沪公网安备31010902002694号
沪公网安备31010902002694号