首次手术治疗的决定性影响
脑瘤如同狡猾的对手,首次手术切除若未连根拔除,其侵袭性可能显著增强。脊索瘤的首次手术治疗意义重大,初诊患者全切除率(GTR)可达 52.5%,而既往手术患者仅为 30%。更严峻的是,二次手术患者面临 2-3 倍的脑脊液漏风险。
研究数据支撑

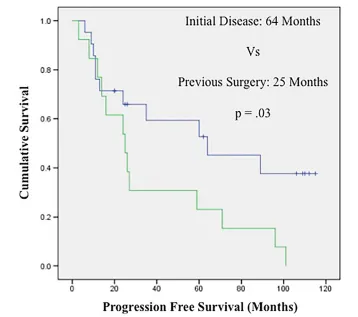
▲早期多学科治疗对脊索瘤患者的影响(Impact of early access to multidisciplinary care on treatment outcomes in patients with skull base chordoma)研究显示:初诊患者全切除或近全切除率(84.2%)显著高于既往手术患者(68%),且中位无进展生存期(64 个月 vs. 25 个月,p=0.03)差异显著。这证实首次治疗时由多学科团队制定综合方案,能更有效实现肿瘤全切并改善长期预后。相比之下,既往手术患者可能因残留病灶或手术粘连导致二次切除难度增加,影响治疗效果。
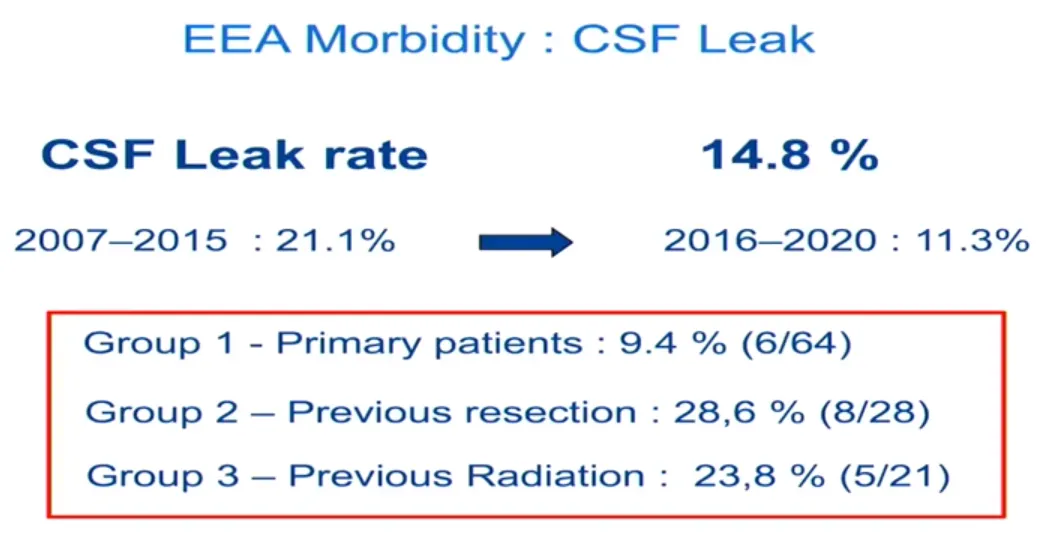
▲初次治疗患者脑脊液漏发生率为 9.4%。
01 脊索瘤切不干净易复发的应对策略
对于接受不完全治疗的患者,取得良好预后并非易事。因此福教授指出,脊索瘤首次治疗选择合适的医疗中心至关重要。该中心需具备专业经验丰富的团队,从初始阶段就对患者进行妥善治疗,而非在首次治疗失败后再予以重视。
临床案例分析
一名 37 岁女性体检时确诊颅颈交界区脊索瘤,历经 4 次手术及多次化疗,肿瘤仍未根除,反而凶猛蔓延至大脑斜坡、椎动脉、岩尖、脑干等关键复杂区域。因手术难度大、风险高、治愈率低,先前手术医院已拒绝再次手术。
影像学评估
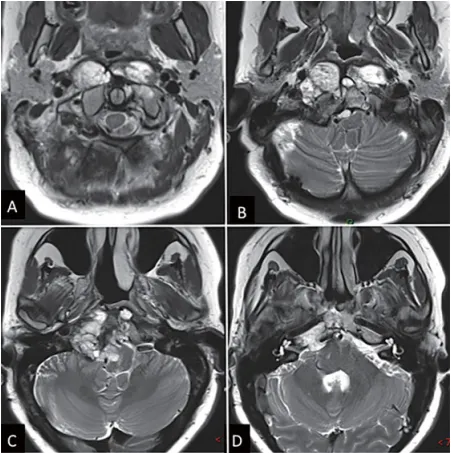
MRI 显示肿瘤位于下斜坡并广泛周边延伸,右侧 C1、C2 及岩尖水平均受侵犯,右侧椎动脉被肿瘤包绕,脑干受压(▼图 1)。CT 扫描可见骨质广泛肿瘤浸润。
治疗策略调整
面对患者如此凶险且向侧方广泛侵犯的中线肿瘤,单一手术入路已无法满足需求。INC 福教授及时调整方案,采用分阶段治疗策略:对以中线为主的肿瘤行经鼻内镜手术,随后在内镜辅助(EA)下通过远侧开颅处理侧方延伸的肿瘤。经鼻内镜手术与传统开颅术的创新性结合,可实现更广泛且安全的切除,尤其适用于此类疑难抢救性手术。
第一阶段:经鼻内镜入路
考虑到患者既往接受过经鼻内镜手术,且颅底重建中使用鼻中隔黏膜瓣,硬膜内、外间隙及粘连性瘢痕的解剖剥离平面难以清晰界定。因此手术初始取对侧鼻中隔黏膜瓣。术中可见硬脑膜高度纤维化,肿瘤浸润硬脑膜平面,遂沿硬脑膜骨膜层切除。术中出现轻微脑脊液漏,采用脂肪及切取的鼻中隔黏膜瓣进行多层缝合修补。该阶段术后患者未出现新发神经功能缺损、颅神经功能障碍或脑脊液渗漏。
第二阶段:开颅手术
安排在首次经鼻内镜手术后 1 个月。较长的间隔期可确保脂肪移植的炎症愈合及鼻中隔黏膜瓣的修复,避免开颅手术中脂肪移植物移位或鼻中隔瓣破坏导致意外脑脊液漏。定期内镜复查显示,3 周后皮瓣固定良好,无内镜手术并发症。因此在首次干预 1 个月后,采用远外侧入路切除侧方残留肿瘤,实现安全切除,术后 3 年无复发。
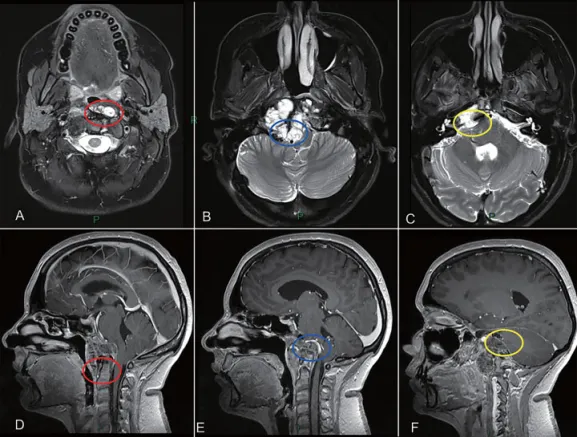
手术策略图解
颅颈交界区肿瘤手术治疗策略分析显示,肿瘤旁正中部分可通过经鼻内镜手术切除。枢椎齿状突周边肿瘤(A 和 D 处红色圆圈)、侵犯硬膜内并与后循环接触的肿瘤(B 和 E 处蓝色圆圈),以及先前乙状窦后入路手术的粘连区域(C 和 F 处黄色圆圈),更适合第二期远外侧开颅手术。
02 脊索瘤全切的临床价值与可行性
手术切除范围是脊索瘤治疗及减少复发的关键因素,与肿瘤位置无关。全切被视为脊索瘤的主要治疗目标,然而鉴于肿瘤起源于脊索,常发生于中线及周围神经血管结构,增加了手术技术复杂性。
回顾性研究分析
福教授团队对 1991-2020 年其医院收治的斜坡及颅颈交界区脊索瘤病例进行回顾性研究,总结 29 年治疗经验。

研究结果
结果表明,尽可能扩大切除范围至关重要,完全切除与次全切除的预后差异显著。完全切除及近全切比例达 78.1%。

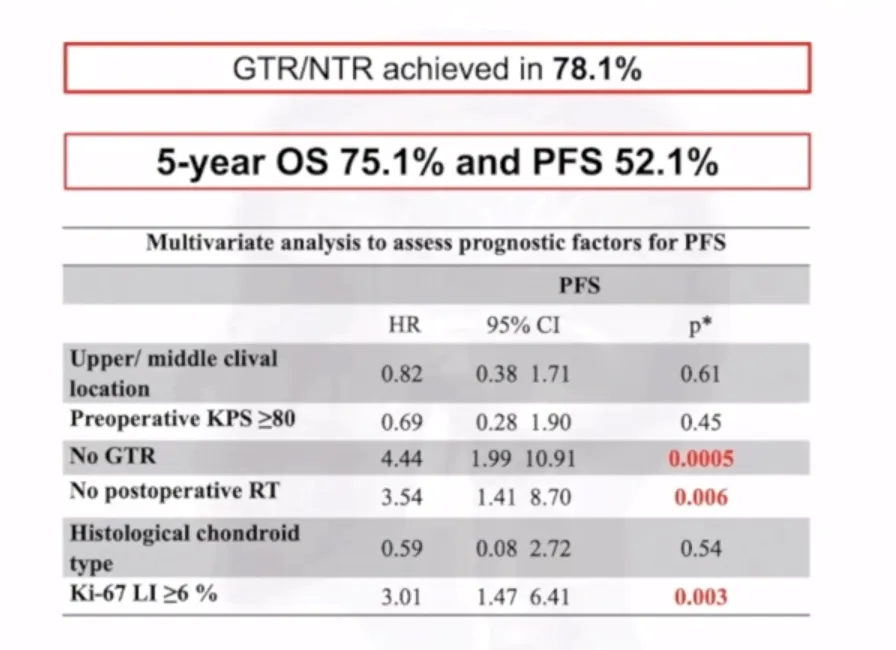
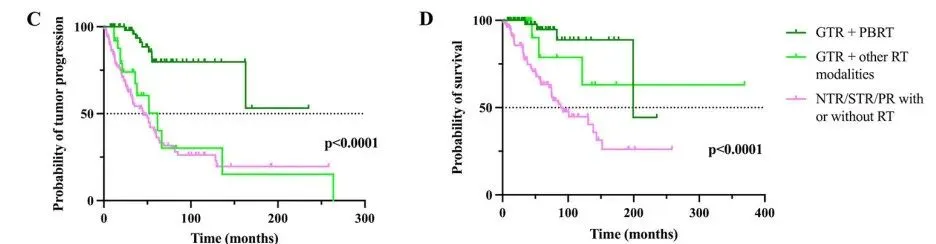
联合治疗预后
研究数据进一步显示,完全切除肿瘤并辅以质子治疗的患者预后更佳。Kaplan-Meier 生存曲线显示,与其他治疗策略相比,接受全切除联合质子放疗的患者,无进展生存率和总生存率均显著提高。
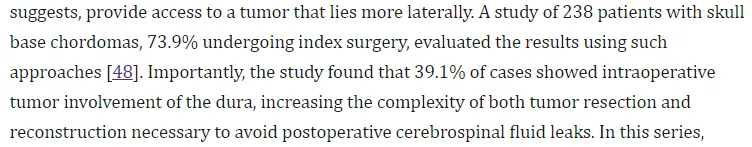
其他研究佐证
Wang L 等针对 238 例颅底脊索瘤(73.9% 首次手术)的研究评估显示,39.1% 病例术中发现肿瘤侵犯硬膜,增加切除及重建复杂性。该研究中仅 11.8% 病例实现全切,54.2% 近全切;既往手术或放疗显著降低切除程度。常见并发症包括脑膜炎(8%)、脑脊液漏(3.8%)、脑梗死(2.5%)、脑积水(1.7%)和死亡(0.4%)。Brito da Silva H 等纳入 55 项研究 2453 例患者的荟萃分析显示,全切率为 33%。
03 脊索瘤预后前沿:分子靶点与基因特征
脊索瘤高复发率已成为共识,然而目前批准的药物治疗尚未显示明确获益。对于手术及放疗无法控制的复发性脊索瘤,系统治疗需求迫切。因此,脊索瘤基因分子改变的研究对预测、指导临床决策及识别治疗诊断生物标志物具有重要意义。
基因特征研究
INC 国际脊索瘤手术专家福教授曾发表研究,揭示脊索瘤发展的潜在驱动事件、治疗诊断标记及与预后相关的基因组特征。

肿瘤生长率作为预后新指标
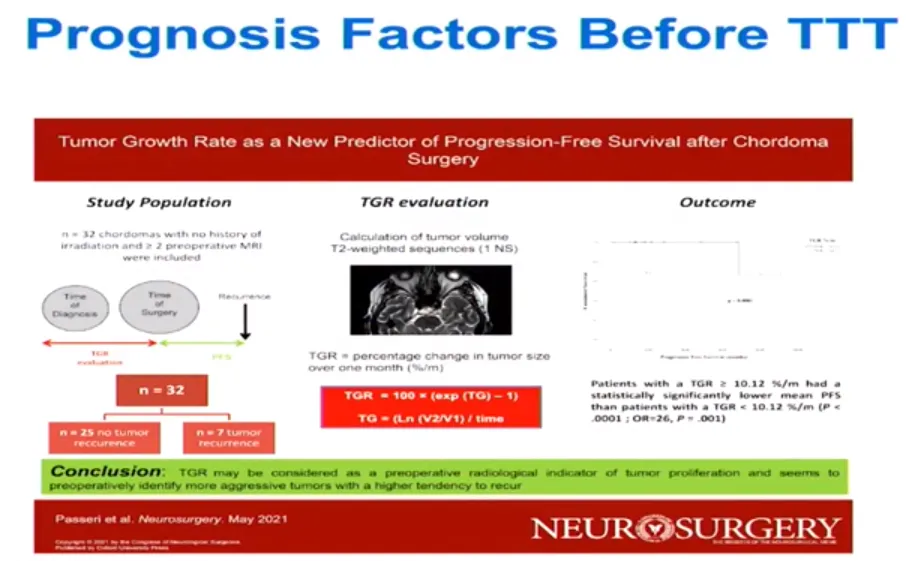
尽管单因素分析显示 Ki-67、1q25 超倍体、1p36 缺失及纯合 9p21 缺失的肿瘤细胞百分比与术后无进展生存期(PFSS)及放疗后无进展生存期(PFSR)相关,但多因素分析表明,仅 1p36 缺失和纯合 9p21 缺失是独立预后因素。
预后分析显示,两个 1p36 缺失组(0%-15% 和 > 15% 缺失肿瘤细胞)及三个 9p21 纯合缺失组(0%-3%、4%-24% 和≥25% 缺失肿瘤细胞)的 PFSS 累积风险比为 1 至 56.1,PFSR 累积风险比为 1 至 75.6。纯合 9p21 缺失和 1p36 缺失是斜坡脊索瘤的独立预后因素,可指导术后管理。

专家临床建议
福教授总结,脊索瘤患者确诊后,需寻找具备丰富经验的神经外科团队,在早期手术中争取全切,降低神经损伤风险,改善预后并延长生存期。对于疑难脊索瘤患者,寻求国际化多学科治疗及定制化方案至关重要。

 胶质瘤
胶质瘤 垂体瘤
垂体瘤 脑膜瘤
脑膜瘤 脑血管瘤
脑血管瘤 听神经瘤
听神经瘤 脊索瘤
脊索瘤




 沪公网安备31010902002694号
沪公网安备31010902002694号