儿童早期放射治疗(10岁之前)与未来海绵状血管瘤发育之间的关系已得到很好的描述,辐射后海绵状血管瘤发育的中位时间为10年半(<3000 cGy剂量),约为5年(>3000 cGy)。在此,我们描述了一位髓内海绵状血管瘤的儿童患者,手术仍是行之合适的主要治疗手段。
脑干海绵状血管瘤案例报告:
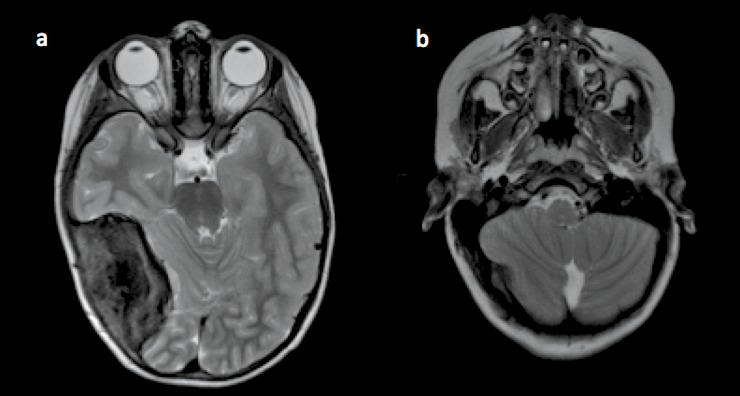
一名14岁男童,以医学上顽固性呃和呕吐为表现,并有放射治疗后髓内海绵状血管瘤急剧增大并伴有明显水肿的病史。较初,他在5岁时跌倒后出现,偶然发现右侧颞顶骨和后窝的黑变原始神经外胚层肿瘤(PNET,图1)。他接受了全切除术,并接受了辅助化疗和放疗。
脑干海绵状血管瘤
图1,海绵状血管瘤形成前的磁共振成像,(a) T2轴向MRI显示一个大的R顶叶病变,与黑变原始神经外胚层瘤一致,该肿瘤确实被全部切除。(b) 2007年的T2轴向MRI显示右侧髓区未见病变。
整个神经轴接受的辐射量为3600 cGy,肿瘤场接受的辐射量为5580 cGy。大约在放射治疗7年后,他出现了连续两周的间歇性打嗝。脑磁共振成像(MRI)显示一个4mm的髓内海绵状血管瘤,有较小的肿块或水肿(图(图2).2)。这些打嗝经过了三年多的医学治疗。这包括广泛的胃肠检查、胸部支撑、行为改变和几种药物治疗。
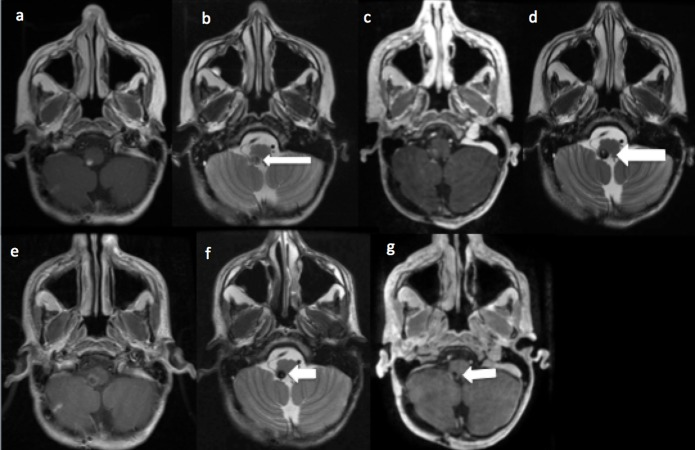
图2,原始神经外胚层瘤(PNET)一次切除后7年常规随访影像一次诊断为右侧延髓海绵状血管瘤,右髓内海绵状血管瘤大小随时间变化。(a/b):轴向T1和T2图像显示右侧髓质海绵状血管瘤(白色箭头)的一次影像学证据,部分T1图像在黑色素性PNET的一次手术/放疗后7年增强。(c/d):轴向T1和T2图像描述了为期一年的随访研究,在较初的海绵状血管瘤发现后,T1较低,增强,T2图像上有小的增大(白色箭头)。(e/f): T1和T2显示顽固性呃逆出现前6周的海绵状血管瘤。T1图像的增强模式现在是环状的,但是T2图像的整体大小稍微小一些。(g):术后T1对比显示既往海绵状血管瘤完全切除(白色箭头)。
14岁时,他出现在我们的急诊科,并呕吐了三天。他的呃逆难以接受医疗管理,阻碍了他的口服摄入量。这打乱了他正常的呼吸同步和睡眠模式。重复MRI成像(图3)显示,海绵状血管瘤在六周时间内急剧增大,从6mm增大到10mm,周围水肿明显。持续的打嗝和放射生长促使外科介入。他接受了枕下中线开颅和C1部分椎板切除术。
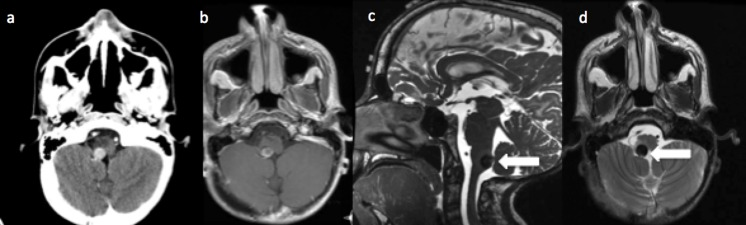
图3,在打嗝恶化后出现磁共振成像(MRI),(a)计算机断层扫描(CT)显示后发髓1cm增强病灶(比六周前增大40%)。(b) T1轴向MRI造影显示海绵状血管瘤增强部分。(c) T2高分辨率矢状核磁共振成像显示海绵状血管瘤(白色箭头)位于右髓质后侧下侧。(d) T2轴向MRI示海绵状血管瘤(白色箭头)伴周围脑干水肿。
脑干海绵状血管瘤案例总结:
这份报告详细描述了一个少见的快速扩张的辐射后髓内海绵状血管瘤的儿科患者。这可能是较其痛苦和衰弱的,及时治疗是必要的。虽然脑干手术在技术上具有挑战性,但对于出现在软脑膜表面的症状性海绵状血管瘤来说,这仍然是一种顺利可行的选择。

 胶质瘤
胶质瘤 垂体瘤
垂体瘤 脑膜瘤
脑膜瘤 脑血管瘤
脑血管瘤 听神经瘤
听神经瘤 脊索瘤
脊索瘤




 沪公网安备31010902002694号
沪公网安备31010902002694号