出血是脑海绵状血管瘤(CCM)患者发病的核心原因,但其急性或慢性出血的分子与细胞机制尚未完全明确。CCM 属于动态性病灶,可形成、增大或呈现侵袭性表现,进而引发反复出血。出血性卒中是 CCM 患者致残的重要因素,病灶增大及出血可导致局灶性神经功能缺损、头痛、癫痫发作,甚至偶发死亡。
脑海绵状血管瘤高危出血因素解析
基于自然病史研究及 MRI 分析,CCM 的病灶位置与既往出血史已被确认为出血及后续临床并发症的显著风险因素。性别、病灶数量及大小等因素与出血风险的相关性尚未明确。研究表明,家族性 CCM 的出血率高于散发性病例,携带 PDCD10 突变的患者更易在较年轻阶段出现显著的 CCM 出血。尽管不同研究报道的年症状性出血率差异较大(每患者年 0.25% 至 22.9% 不等)。
脑干海绵状血管瘤出血机制探讨
脑干海绵状血管瘤及血管畸形患者常将病灶视为潜在风险极高的 “定时炸弹”,因其出血时机难以预测,可能发生于运动、情绪波动、熬夜劳累等情况下,甚至无明显诱因。日常生活中如走路、睡眠、运动时均可能突发脑出血,若脑干出血量较大,抢救难度极高,轻者可导致运动、语言等功能不可逆损伤,重者可直接危及生命。因此,脑海绵状血管瘤患者(尤其是脑干病变者)在多次出血后,不仅需承受症状加重的折磨,还可能因长期焦虑发展为抑郁症,严重影响生活质量。
解剖特殊性:脑干由中脑、脑桥、延髓组成,位于大脑深部,手术入路需穿越大量正常脑组织、血管及功能区,操作难度大、风险高。由于脑干控制呼吸、心跳、意识等核心生命功能,长期以来被视为 “手术禁区”。
一项系统汇总分析旨在明确 CCM 的总体出血率及危险因素。该研究纳入 1985 年至 2015 年的 12 项自然史研究,涉及 1610 例患者,平均发病年龄 42.7 岁,52% 为女性。临床表现包括癫痫发作(30%)、出血(26%)、意外发现(17%)、局灶性神经功能障碍(16%)。病灶分布于大脑半球(66%)、脑干(18%)、幕上深部(8%)及小脑(8%)。汇总数据显示,在 5081.2 患者年的随访中,年出血率为 2.5%/ 患者年。出血危险因素仅包括既往 CCM 出血史,而年龄、性别、病灶深度、大小、数量及合并硬脑膜静脉异常(DVAs)等因素未显示显著相关性。
另一项研究表明,脑出血病史及脑干定位是再出血的独立基线预测因素。近期综述发现,CCM 合并 DVA 与出血风险增加相关。Horne 等的荟萃分析显示,所有解剖部位的 CCM 患者 5 年颅内出血风险为 15.8%;无明显颅内出血且非脑干病变者 5 年出血风险为 3.8%,而复发出血风险为 18.4%。脑干 CCM 患者 5 年初次出血率(8%)及复发出血率(30.8%)显著高于非脑干病变者。
Taslimi 等对 1976 年至 2015 年发表的 25 项自然史研究(含 1295 例 CCM 患者)进行荟萃分析,发现脑干病灶的症状性出血或再出血发生率更高,且首次症状性出血会增加再出血风险。另有研究显示,与动脉高血压、糖尿病、高脂血症及吸烟相比,肥胖与 CCM 出血风险增加相关。综上,CCM 出血的致死致残风险较低,脑干病灶位置是症状性出血的重要危险因素,既往出血史会显著增加再出血风险(尤其首次出血后 2 年内),肥胖亦为潜在风险因素。
临床案例:从保守观察到手术干预的转折点
首次出血:保守观察的选择
19 岁女孩 Alice 因头痛、复视及右手右腿轻微无力就诊,经检查发现脑干中脑被盖区海绵状血管瘤。由于脑干手术风险极高,医生建议保守观察,待再次出血时再行治疗。
二次出血:手术干预的必要性
一年后,Alice 再次出现头痛、复视及运动无力,此次右侧肢体完全无力。入院检查显示脑干再次出血,MRI 提示脑干中脑海绵状血管瘤直径达 20mm(图 a 和 b)。此时医生不再建议保守治疗,但强调脑干手术风险极大,需谨慎评估。
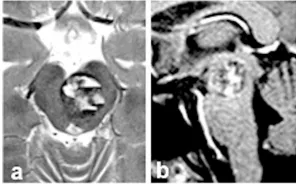
中脑海绵状血管瘤安全切除路径
Alice 家属经多方查询后求助于巴特朗菲教授。鉴于脑干海绵状血管瘤易反复出血,治疗关键在于安全手术全切以挽救生命并提高生活质量。
术者:Helmut Bertalanffy 教授(巴教授)
手术入路及体位:采用外侧小脑上经小脑幕入路,患者取半坐位完成手术。
皮肤切口:左侧枕侧 / 枕下纵向切口标记,仅剔除部分头发以保留患者长发。
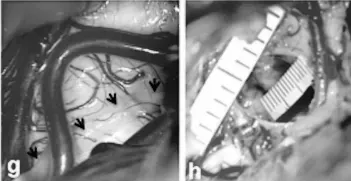
术中情况:手术暴露时中脑被盖外侧表面外观正常,箭头示滑车神经走行(g);病灶完全切除后可见 2 毫米尺度的空切除术腔(h)。
切除效果:术后轴向(e)及矢状(f)MRI 证实病灶完全切除。
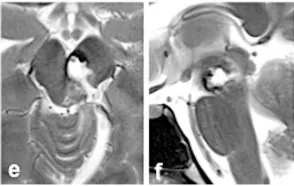
术后恢复:Alice 术后出现暂时性左侧部分动眼神经麻痹,数周内逐渐恢复正常,无其他神经系统后遗症。
巴教授中脑海绵状血管瘤手术策略解读
海绵状血管瘤是占颅内血管畸形 5%-16% 的血管畸形类型,其中 18%-22% 的颅内症状性海绵状血管瘤发生于脑干。脑干海绵状血管瘤的自然病程尚不明确,一旦出现症状,临床进展迅速且再出血率显著升高。脑干再出血可导致灾难性神经功能缺损,因此完整安全切除是积极的治疗选择。尽管脑干解剖结构复杂(布满神经核团及神经束),手术风险极高,但通过精细化手术设计可最大限度降低损伤。
中脑占位手术难点:
脑干长期被视为 “手术禁区”,即便显微神经外科技术、术中辅助技术及脑干安全区概念不断发展,中脑手术仍属于极高难度操作。
中脑海绵状血管瘤分型(巴教授 ABCD 分型):
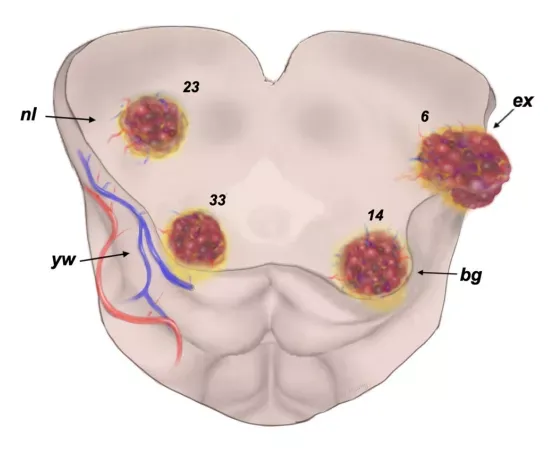
nl 型:内源性病灶,未突破中脑表面,脑干外观正常;
yw 型:病灶仅导致中脑表面含铁血黄素沉积,呈现淡黄色变色;
bg 型:病灶被薄壁组织覆盖,引起中脑表面变色及隆起;
ex 型:外生性病灶,破坏中脑皮层表面并向脑干外突出。
手术入路选择的核心原则:
中脑位置深在,手术入路选择对疗效至关重要。临床常见术后严重并发症,部分可通过优化手术入路避免。术者需深入掌握脑干解剖、病灶生长特点,并积累丰富的多入路手术经验。
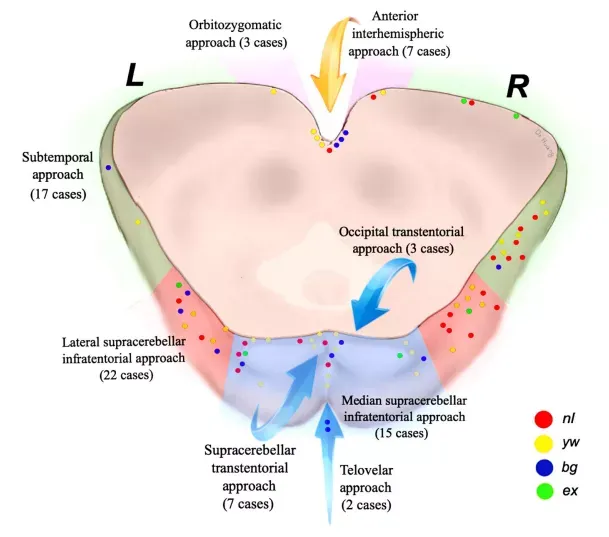
巴教授手术入路示意图:
右侧颞下入路常用于暴露中脑海绵状血管瘤,以规避优势颞叶损伤风险;
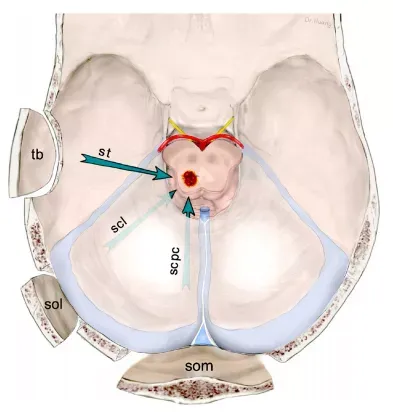
针对右侧顶盖 / 被盖区深层病灶,可通过 3 种开颅术(颞下、枕下外侧、枕下内侧)及 3 种入路(幕下小脑上、幕下小脑上外侧、颞下入路)从不同方向暴露病变(tb:骨瓣开颅;sol:枕下外侧入路;som:枕下内侧入路;st:颞下入路;scl:幕下小脑上入路;scpc:幕下小脑上外侧入路)。
通过结合中脑海绵状血管瘤的生长部位、形态及特点,巴教授团队可制定个体化最佳手术入路,以实现精准切除与功能保护的平衡。


 胶质瘤
胶质瘤 垂体瘤
垂体瘤 脑膜瘤
脑膜瘤 脑血管瘤
脑血管瘤 听神经瘤
听神经瘤 脊索瘤
脊索瘤




 沪公网安备31010902002694号
沪公网安备31010902002694号