研究数据显示,对于初发或复发的低级别与高级别胶质瘤患者,更广泛的肿瘤切除范围能够改善预后效果。然而,现有报告提示接受再次手术的胶质瘤患者可能面临特定并发症风险增加。临床决策是否进行再次手术时需要综合考量,必须平衡重复手术切除的潜在获益与额外手术风险,同时评估其他疗法包括放疗或化疗的潜在益处。
关于再次手术风险增加的担忧主要涉及多个方面。既往解剖标志可能因肿瘤复发和胶质增生变得模糊,组织粘连可能增加手术损伤风险。此外,皮肤血供状况、既往放疗史、类固醇使用情况以及疤痕组织都可能提升伤口愈合相关并发症的发生几率。既往包含胶质瘤切除再次开颅手术患者的系列研究中,报告的并发症发生率介于5.7%至48%之间。
手术经验已被证实能够显著降低其他神经外科领域的并发症发生率。因此,本研究旨在探讨由经验丰富的神经外科肿瘤专家执刀时,再次开颅手术的并发症发生率是否与初次切除手术相近。本研究目标包括评估基于既往开颅次数的并发症特征,与文献结果进行比对,并讨论再次开颅手术的技术要点。
INC国际神经外科医生集团旗下世界神经外科顾问团成员Mitchel S. Berger教授等发表的研究《Reducing complication rates for repeat craniotomies in glioma patients: a single-surgeon experience and comparison with the literature》表明,再次开颅手术并不等同于更高风险,手术团队的技术经验具有关键作用。


研究方法与设计
本研究对2012年至2019年间由资深作者执刀的胶质瘤患者(WHO II-IV级)进行回顾性分析,手术类型包括初次开颅及再次开颅。记录截至出院、术后30天及90天的并发症发生情况。新发神经功能缺损记录至术后90天。采用多变量回归分析确定与并发症相关的因素。此外,通过荟萃分析评估并发症发生率与既往开颅手术次数之间的关联。
对于复发性胶质瘤,应基于每位患者的独特需求、基线功能状态和疾病状况,审慎提供再次手术干预。再次开颅手术的适应证包括:怀疑恶变时获取诊断标本、计划术后辅助治疗下的进展性肿瘤减容、为临床试验目的获取组织样本,以及针对伴有占位效应的大型或有症状复发灶的减瘤手术。患者应具备合理的功能状态,且预期生存期应长于术后1-3个月(此为开颅手术的预期恢复时间)。
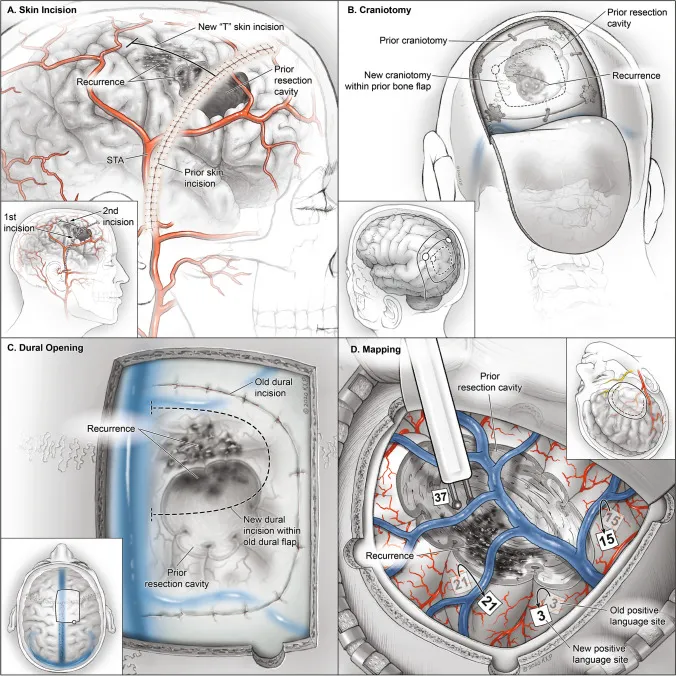
针对胶质瘤复发的技术考量包括:
a. 再次开颅手术的皮肤切口可能无法完全覆盖肿瘤复发区域。若需扩大暴露范围,可采用垂直切口(即"T"形切口)延伸原切口
b. 若原骨瓣未与周围颅骨愈合,可将其完整取下并抬起;但若已愈合,则可在原骨瓣范围内重新开骨窗,以暴露复发灶
c. 皮质常在原缝合线下方与硬脑膜粘连最紧密,新硬脑膜瓣可在原硬脑膜开口内制作。必要时可跨越原缝合线一侧,以获得足够的皮质暴露
d. 胶质瘤复发的术中功能区定位需根据肿瘤位置个体化规划,可联合应用皮质及皮质下定位技术以保障安全切除。由于邻近皮质区域具有功能代偿能力,首次手术中定位阳性的区域在再次手术时可能不再显阳性
研究结果与数据分析
在714例患者队列中,400例(56%)无既往开颅史,218例(30.5%)有1次既往开颅史,96例(13.5%)有2次及以上既往开颅史。至术后90天,共有30例患者(4.2%)发生27项手术并发症及10项内科并发症,19例患者(2.7%)因并发症接受了19次再次手术,无死亡病例。并发症发生率、再手术率及新发神经功能缺损与既往开颅次数无显著关联。多变量分析显示,年龄增长(OR=1.5,95%CI 1.0-2.2)与因使用类固醇导致的显著白细胞增多(OR=12.6,95%CI 2.5-62.9)是并发症的预测因素。本队列的并发症发生率低于文献报道值。
具体手术并发症分析显示,初次开颅手术患者中4.3%发生并发症(9项内科、14项手术),而再次开颅手术患者中4.1%发生并发症(1项内科、13项手术)。至术后90天,13.4%的患者出现新发神经功能缺损(初次vs再次开颅手术:12.7%vs14.0%,p=0.62)。
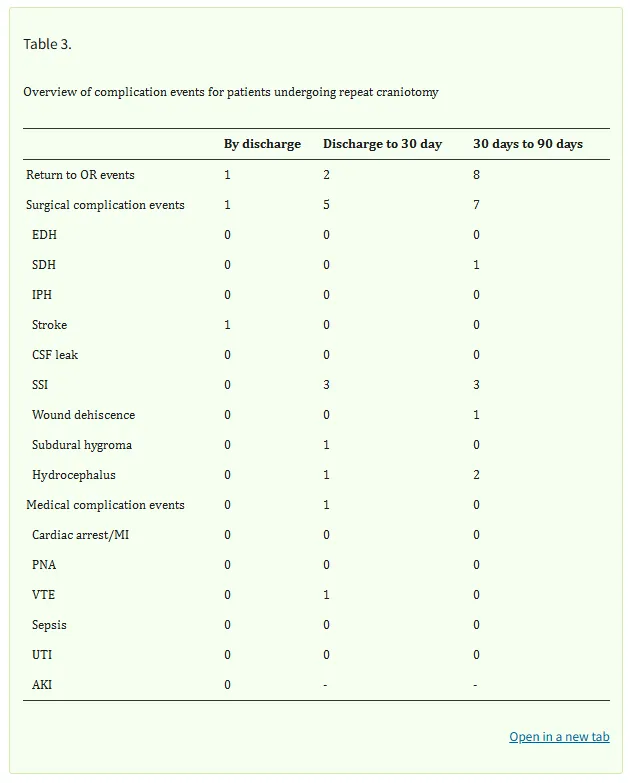
表3详细描述了接受再次开颅手术患者的并发症特征。总体而言,19例患者(占整个队列2.7%)因并发症进行了19次再次手术。初次开颅手术的再手术率为3.5%,而再次开颅手术的再手术率为2%(p=0.22)。出院前,3例患者因需行血肿清除、脑卒中减压、留置引流管拔除而再次手术。在出院后至术后30天之间,有4例患者需要再次手术,均与伤口感染或裂开相关。在术后30至90天之间,有12例返回手术室事件:7例为感染清创,2例为脑积水行分流术,2例为硬膜下积液行钻孔术,1例为持续性假性脑膜膨出行分流术。在所有发生术后感染的患者中,仅1例患者曾接受贝伐珠单抗治疗,该治疗在术后约3周进行。
并发症预测因素分析
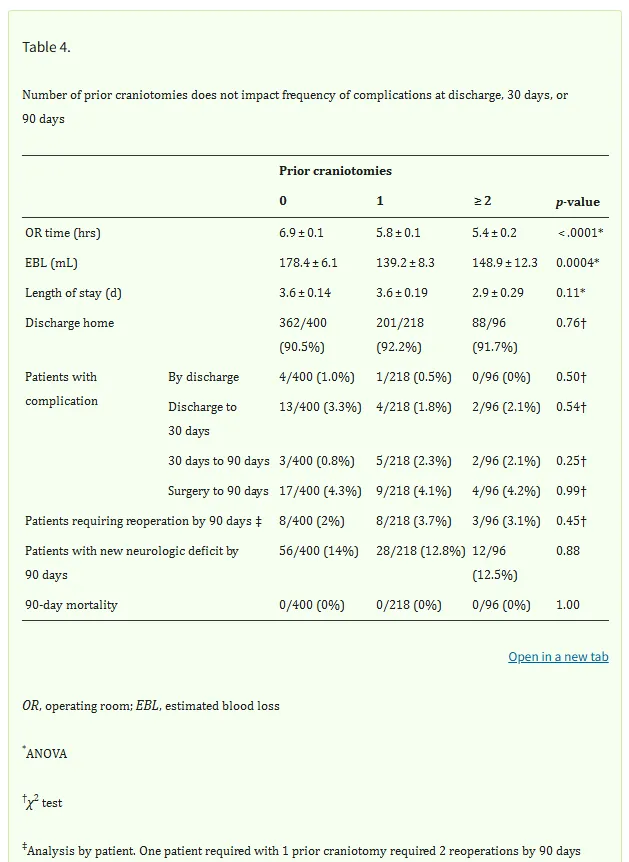
既往开颅次数对治疗结局和并发症的影响分析显示,在该队列中,与接受初次开颅手术的患者相比,有既往开颅史的患者手术时间更短(p<0.0001),估计失血量更低(≥2次vs.0次既往手术,p=0.03;1次vs.0次既往手术,p=0.0001)。组间的住院时长和居家出院率无统计学差异。在出院时、术后30天、90天或任何时间点发生并发症或需要再次手术的比率,并不因既往开颅次数而异。
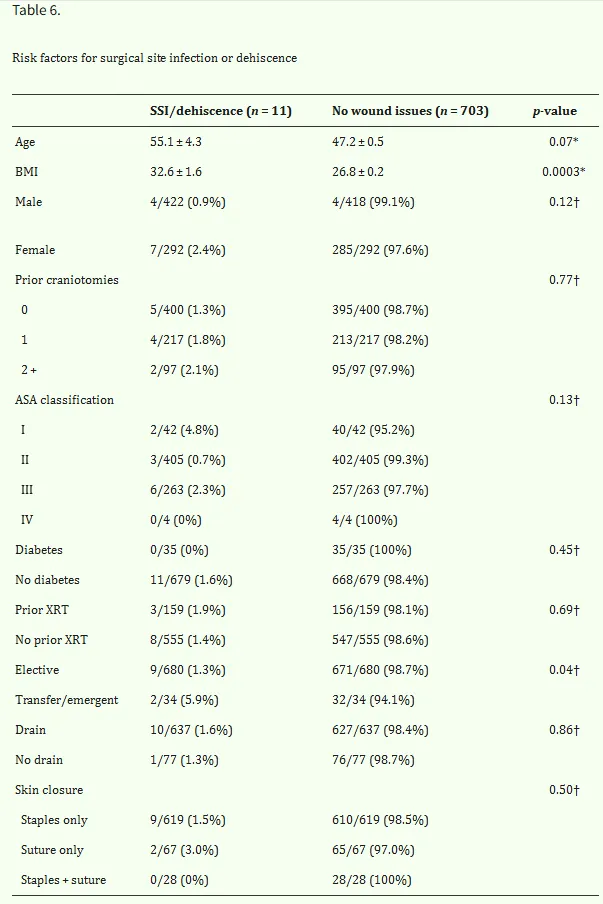
多因素分析显示,年龄增长和白细胞计数(WBC)≥21.7是术后并发症的显著预测因素。鉴于手术部位感染和伤口裂开是最常见的手术并发症,专门检查了与此并发症相关的患者风险因素(表6)。较高的术前BMI(p=0.0003)和急诊/紧急手术(p=0.04)与手术部位感染/裂开相关。同时评估了预测颅内出血(包括硬膜外、硬膜下或脑实质内血肿)的风险因素。糖尿病史与颅内出血相关(有vs.无糖尿病:5.7%vs.0.4%,p=0.0003)。
荟萃分析结果
对研究胶质瘤患者接受初次或再次开颅切除手术的文献进行系统分析,30项研究符合分析标准。总体而言,10项研究调查了初次开颅术后并发症,10项研究调查了1次既往开颅术后并发症,2项研究调查了≥2次既往开颅术后并发症。基于随机效应模型,0、1、≥2次既往开颅手术后的总体(不包括神经功能缺损)并发症发生率分别为9%、11%和19%。
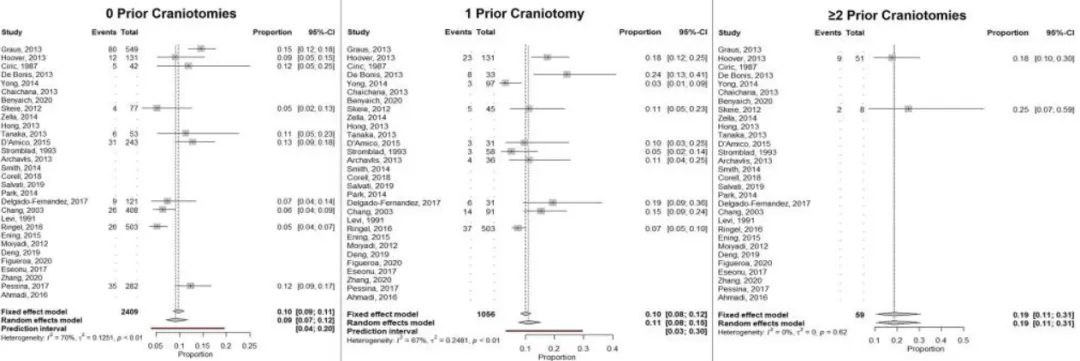
特定并发症发生率的分析显示,在17项调查胶质瘤开颅术后颅内出血发生率的研究中,颅内出血病例的比例为3%。在7项调查脑脊液漏发生率的研究中,报告脑脊液漏病例的比例为2%。在18项调查手术部位感染或伤口裂开发生率的研究中,报告该病例的比例为3%。在13项调查静脉血栓栓塞发生率的研究中,报告该病例的比例为3%。

研究结论与临床意义
与既往文献报道不同,若手术团队实施最佳实践,再次开颅手术可与初次手术达到同等安全水平。因此,再次手术的安全性更多取决于手术团队的经验技术水平。本研究为胶质瘤患者再次手术决策提供了重要循证依据,强调专业化手术团队在降低并发症风险中的关键作用。

 胶质瘤
胶质瘤 垂体瘤
垂体瘤 脑膜瘤
脑膜瘤 脑血管瘤
脑血管瘤 听神经瘤
听神经瘤 脊索瘤
脊索瘤




 沪公网安备31010902002694号
沪公网安备31010902002694号