岛叶属于新皮层和古皮层之间的结构,属于边缘系统的一部分,与自主神 经功能、前庭功能和语言功能关系密切,构成了介于旧皮质和新皮质之间的一个 解剖学、细胞学和功能学界面。手术全切除岛叶胶质瘤而又不引起脑正常结构 和功能的损害,对于神经外科医师来说仍然是一个挑战。

图:岛叶肿瘤的复杂血管及周边正常脑组织关系
岛叶的解剖和血供
岛叶呈上宽下窄倒三角形,平均大小5.2cm×2.9cm,表面有呈扇形分布的沟, 上环岛沟位于额顶盖下方,下环岛沟位于颞盖下方,前环岛沟位于眶额盖下方, 这三个沟是确定岛叶范围的重要标志。岛前点是前、上环岛沟的交叉点,距皮层 外侧面23~26 mm,上、下沟的交叉点是后岛点,距皮层外侧面30~36 mm。前部 的岛下较和后部的岛阈构成岛下部;岛阈为位于侧裂蝶骨部和岛盖部的结合处呈 弓形半包围外侧裂,被认为是岛叶的门槛,平行于外侧嗅纹走形;岛下较位于岛 叶前下缘,其内侧缘是前穿质的外侧界;岛叶与岛盖之间的外侧裂底在横位像上 自下向上逐渐增长,在冠状位像前向后逐渐缩短;岛中央沟前后方向2cm范围内 的中央沟可以作为术中确定中央区下部的解剖标志 。岛叶表面行经及供血血 管主要是大脑中动脉。大脑中动脉主要分为蝶骨段(M1)、脑岛段(M2)、岛盖 段(M3)、侧裂周围段(M4)及终末段(M5)。其中M1段发出的豆纹动脉经过前 穿质,途经杏仁核的后面,主要供血内囊区域,侧面观豆纹动脉以扇形方式放射状延伸至几乎整个内囊。低级别胶质瘤切除常以豆纹动脉扇形面为肿瘤切除的内 侧界面。岛叶的静脉回流由外侧裂的浅表静脉及大脑中深静脉引流,但变异较大, 各个静脉引流区域范围并不恒定。
岛叶胶质瘤的临床分型
④累及岛叶、眶额叶回皮质及颞较的称 为眶额—岛叶—颞较肿瘤 。
影像学检查
① CT:岛叶胶质瘤CT多表现低密度,周围水肿不明显,与周边组织结构有分解
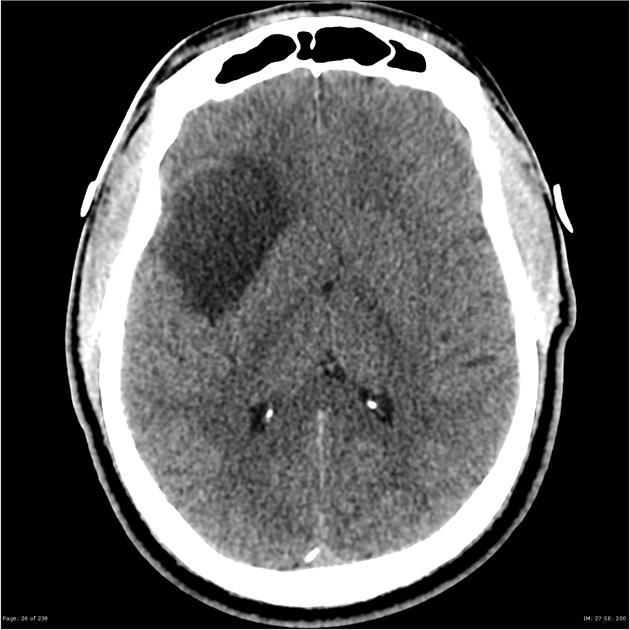
图:低级别岛叶胶质瘤,在CT上常为低信号
②MRI:术前MRI可以确诊岛叶胶质瘤,精确定位岛叶、盖部、肿瘤之间复杂的解剖关系。由于岛叶低级别胶质细胞瘤呈膨胀性生长,肿瘤边界较清,其向内压迫壳核的同时,间接受到苍白球、内囊坚韧的纵向走行纤维的阻力,因而壳核外缘变直,T2加权像上显示肿瘤内缘清晰平直称为“内缘平直征”,其对判断肿瘤能全切与否很有帮助
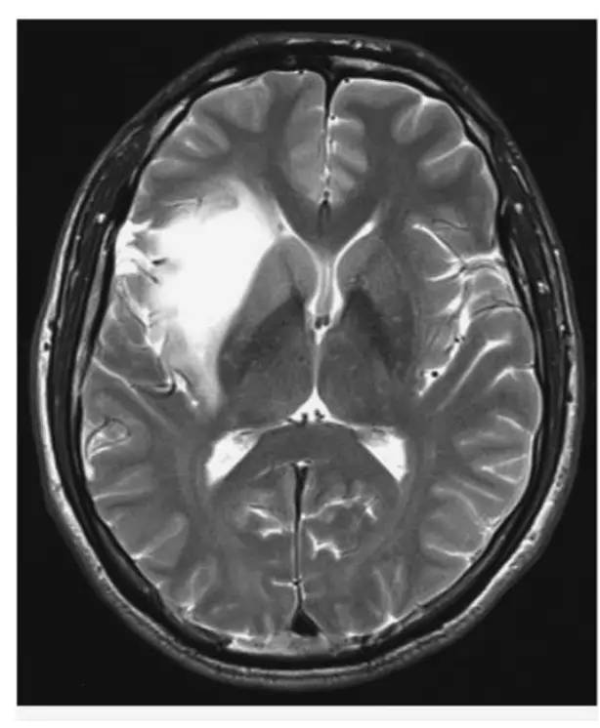
图:岛叶胶质瘤磁共振T2序列示“内缘平直征”
③功能核磁及弥散张量成像:可进一步了解肿瘤与运动、语言区及传导束的关系,指导制定手术方案。
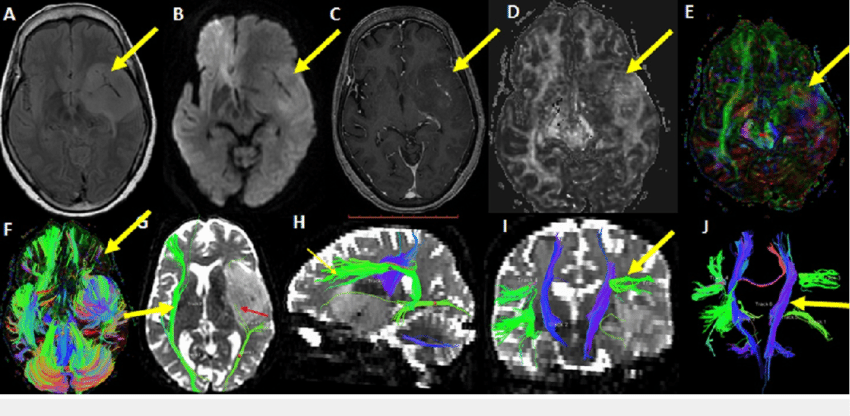
图:岛叶胶质瘤DTI成像检查,显示和运动神经传导束关系紧密,手术后瘫痪风险大。
④DSA/CTA:术前DSA/CTA检查可明确肿瘤与大脑中动脉、豆纹动脉之间关系,肿瘤血供情形,对指导术中保护重要血管提供可靠参考。
⑤语言定位图:左侧岛叶胶质瘤往往与语言中枢邻近,许多患者术前即出现语言功能障碍,语言定位图可以帮助我们了解肿瘤与语言中枢的关系,以指导术中对于语言中枢的保护。
⑥脑电图:岛叶胶质瘤病人大多数以癫痫起病,因此术前行常规脑电图检查 必要,脑电图检查更有意义的是可以为岛叶胶质瘤引起的顽固性癫痫提 供治疗依据。 术前准备及术中监测 术前准备应包括病史记录、神经影像学资料分析如肿瘤的大小、外侧裂的 特征、肿瘤的生长方向、邻近结构、大脑中动脉走行、分支变异、正常解剖结构 的变形移位等,以便形成一个切实可行的、严谨细致的手术治疗计划。
⑦术中监 测:
① 体感诱发电位;②术中超声设备;③微型多普勒流速测定仪;④术中MRI; ⑤术中唤醒功能区监测等 。
5 手术方法及技巧
①肿瘤暴露:由于肿瘤深埋在岛盖中,目前手术多采用翼点或者改良翼点入路,经外 侧裂暴露肿瘤。切除岛叶胶质瘤一般采取以下步骤:常规切开硬膜,硬膜基底位 于眶部;分离外侧裂一般为6-7cm,广泛开放外侧裂易于显露环岛沟、整个大脑 中动脉及全部的M2分支;打开外侧裂时,侧裂的浅静脉系统走行及变异较大,保 护引流静脉和保护动脉同等重要,术者在制定手术计划以及在手术操作中都应当 重视静脉系统,做到心中有数 。暴露大脑中动脉。随着外侧裂的分离,大 脑中动脉也逐渐暴露,在切除肿瘤过程中,需显露和确定可能被肿瘤包裹的M2 分支,以确定和切断起源于M2深面的短穿支,需暴露大脑中动脉和从M2段到环 岛沟的全部分支,沿着M2段的多个分支显露额盖和颞盖,这样在切除肿瘤时可以尽量减少无意损伤。

图:尸体解剖图显示前岛短回、后岛长回和大脑中动脉M2段岛叶穿支。岛中央沟和皮质中央沟位于同一条线上。
②肿瘤的切除:
手术操作通过一个宽15mm,长4cm 的 间隙来切除,可按以下先后来切除肿瘤:肿瘤中心区域、颞盖下肿瘤的切除、额 顶盖下肿瘤的切除、后部肿瘤的切除、内侧部分切除。不适当的牵拉优势侧额 叶可引起运动和语言功能障碍,同样对优势侧颞叶后部的牵拉也可引起语言功能 的障碍。Yasargil完全不用脑压板,而用牵引和棉球来保持侧裂的牵开;额 盖,肿瘤向额盖或颞盖扩张者,也可采用此种方法,这种方法使侧裂的切开变得 相当方便,也增加了侧裂窝的显露,可以合适地切除岛叶部分的肿瘤 。
③血供的阻断。从大脑中动脉的M2(岛叶段)段表面发出许多小的穿动脉,为岛叶 肿瘤的血供,每根穿支血管都应电凝切断,以阻断肿瘤血供,否则即便是血管主 干保留,这种操作也可能使大脑中动脉术后发生痉挛,引起术后神经功能缺失。岛叶肿瘤的内侧面可包裹外侧豆纹动脉,电凝这些血管可引起内囊和基底 节区梗死而导致术后偏瘫,避免损伤这些血管的方法是尽早显露较外侧的豆纹动 脉并加以保护,用这些血管的行程以及环岛沟的基底部来标定肿瘤切除的深面。M2分支的后部发出长穿支是供应放射冠和皮质脊髓束纤维的关键血管,其损 伤是引起运动纤维损伤的另一原因,因此全部粗的穿动脉是起源于M2段分 支在岛叶后部的血管以及不是逐渐变细的血管都应当保护好。
手术辅助技术
在切除岛叶胶质瘤手术过程中我们可适当使用辅助技术和技巧,包括唤醒麻醉、神经导航、术中超声、诱发电位以及皮质电刺激等。
①功能辅助:在切除优势半球岛叶胶质瘤时可采用唤醒开颅,在术中可评价脑部各功能区;
②定位辅助:术中肿瘤定位技术已进展到无框架立体定向和术中超声,但是都不能代替细 致的手术分离技术 。
手术治疗结果和预后
目前全部资料均显示,手术全切除肿瘤是提高病人生存质量和长期存活的较 佳治疗,是化疗、放疗所不能代替的。较近的研究显示,岛叶胶质瘤的中位切除程度为81-86%,切除程度达90%以上的WHO Ⅱ级肿瘤患者5年生存率为全切,切除程度小于90%的患者5年生存率84%。不同切除程度的WHO Ⅲ、Ⅳ级岛叶胶质瘤患者5年生存率由91%降至75%。肿瘤切除程度是WHO Ⅱ-Ⅳ级岛叶胶质瘤总体生存期与无进展生存期的评估因素;切除程度低的患者容易发生恶变,肿瘤复发时应当及时手术。
唤醒手术中,皮质及皮质下脑电图监测可以降低术后长期性神经功能缺损率。除此之外,3D超声导航、高分辨术中磁共振等辅助技术也可以降低术后并发症发生率。WHO Ⅲ-Ⅳ级胶质瘤的长期神经功能缺损发生率高于WHO Ⅱ级胶质瘤;短期神经功能缺损较常发生在1区胶质瘤以及涉及4个区域的较大岛叶胶质瘤。
岛叶毗邻重要功能区和血管,顺利切除岛叶胶质瘤充满挑战。在过去20年,通过神经外科医生、麻醉师、神经科学家和解剖学家的共同努力,人们对大脑解剖和功能的理解上升到新的高度;微创外科技术的发展、唤醒麻醉、语言和运动区脑电监测技术应用,为好转患者预后提供可能,使高、低级岛叶胶质瘤患者都可以考虑进行较大顺利范围下的切除。
Rutka
岛叶胶质瘤往期阅读

 胶质瘤
胶质瘤 垂体瘤
垂体瘤 脑膜瘤
脑膜瘤 脑血管瘤
脑血管瘤 听神经瘤
听神经瘤 脊索瘤
脊索瘤




 沪公网安备31010902002694号
沪公网安备31010902002694号