很多患者经常会问这样的问题:这病治疗效果怎样?我这治疗复查了片子,现在脑瘤情况怎样?医生可能往往会简而答之,那我们需要从哪些方面去看呢?这个治疗评价都经过了哪些发展呢?治疗疗效看哪些标准?什么是病灶完全缓解、部分缓解?什么是临床恶化?患者体力状况评分多少,符合治疗要求吗?等等,本文将为您解答。
一、脑瘤治疗评价发展及Macdonald标准
随着影像学技术的不断发展,对于脑瘤的治疗反应评价标准也在不断更新。上世纪90年代CT开始大规模应用于临床,由Macdonald等提出了基于CT扫描的高级别胶质瘤治疗反应评价标准,即Macdonald标准。该标准采用CT增强病灶和二维反应评价标准来测量病灶的大小,为肿瘤治疗反应的评价提供了较为客观的依据。Macdonald标准也同时参考了治疗过程中皮质类固醇激素的应用以及患者的神经功能状况。由于MRI比CT具有更好的分辨率,因此后来Macdonald标准多基于增强MRI扫描。自该标准应用于临床以来,被广泛应用于高级别胶质瘤临床试验的治疗评价。
Macdonald标准认为,肿瘤体积增大是主要评价指标,同时考虑类固醇激素的应用和神经功能状态的变化。肿瘤进展定义为:对比增强灶体积增加≥25%。由于Macdonald标准在确定治疗反应方面具有的客观性,因此在临床试验中被广泛采纳,用于不同干预措施之间的比较。
然而,随着新型治疗方法的应用,Macdonald标准的各种潜在局限性逐渐显现出来,例如,该标准仅涉及肿瘤灶的对比增强成分,故只能间接反映肿瘤生长、活跃情况。有研究显示,肿瘤灶的对比增强及其程度受类固醇激素、炎症反应、手术创伤和放射性坏死等多种因素的影响。“假性进展”和“假性反应”概念均强调,肿瘤灶对比增强并不能简单地解释为肿瘤灶的治疗反应。
二、目前临床脑瘤治疗评价标准RANO
神经肿瘤反应评价(response assessment in neuro-oncology,RANO)标准经过近10年的临床实践,得到了神经肿瘤学界的认可,也成为高级别胶质瘤治疗或临床试验研究的常用评价标准,主要标准如下。结合RANO标准,可知患者得到了长期的完全缓解效果。接下来看看其中具体又是怎么分析评价的。
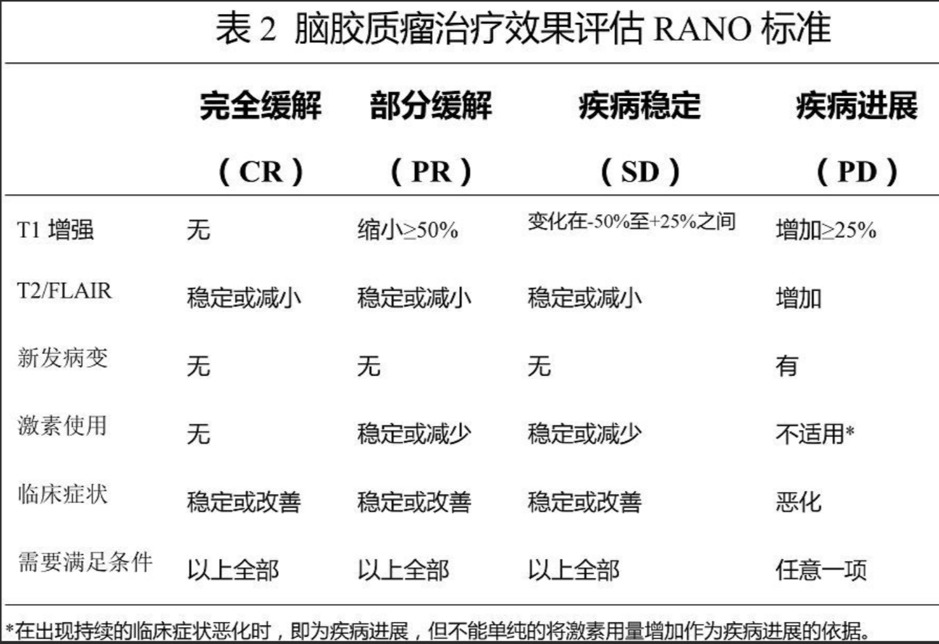
(一)对肿瘤病灶的评估
对于具体的病灶,RANO标准要求需包括对强化病灶和非强化病灶的系列评估。与Macdonald标准相同,RANO标准也是以二维评判标准进行治疗反应的评估。对于增强病灶,采用较大横截面下两垂直直径的乘积来界定肿瘤的大小,多病灶时取乘积之和,并以此作为基线。
1.可测量病灶与非可测量病灶的界定:
(1)可测量强化病灶被界定为CT或MRI上边界明确的增强病灶,能够在层厚为5 mm的≥2张轴位片上显影,且相互垂直的长径均>10 mm。如扫描层厚较大,较小可测量病灶应>2倍层厚。手术后的腔壁和囊性肿瘤一般认为是非可测量病灶,除非有直径≥10 mm的结节。在进行评估时不考虑强化的肿瘤囊壁和手术后的腔壁。
(2)非可测量强化病灶被界定为无明确边缘的病灶、一维测量的病变,或较大截面下两垂直直径<10 mm的病灶。对于达到肿瘤全切除的患者,由于没有可测量病灶,因此无法进行治疗合适的判定,病情稳定将是较好的评判结果。对于以治疗合适率作为主要研究终点的临床研究,则要求患者需有可测量的病灶方可入组;而以肿瘤控制时间或生存时间作为主要研究终点时,则有、无可测量病灶的患者均可入组。
2.病灶的数量:
如患者存在多个增强病灶,应至少测量2个较大的病灶,然后将各自较大截面下垂直直径的乘积相加。鉴于一些病灶难以测量以及高级别胶质瘤的异质性,较多仅对其中较大的5个病灶进行测量,且应包含较大的增强病灶。应重点测量可重复测量的病灶,因为有时较大病灶无法重复测量,此时应选择能够重复测量的2大病灶。对于存在多发病灶的复发高级别胶质瘤患者,若有1~2个病灶增大,则这些增大病灶应作为治疗反应评估的靶病灶,对其余病灶仅予以记录。少数情况下,非靶病灶出现明显的进展导致治疗停止时,或靶病灶稳定/部分合适但有新发的增强病灶,也应定义为肿瘤进展。
3.根据同步放、化疗的结束时间判定肿瘤进展:
约20%~30%的胶质母细胞瘤患者在进行同步放、化疗后出现假性进展,特别是在放疗结束后的前3个月,因此建议在复发肿瘤的临床试验中将这类患者排除,除非是在原放射野外出现肿瘤进展或经过组织病理学证实存在进展的患者。
4.复发高级别胶质瘤入组临床研究的原则:
目前在复发胶质瘤的临床试验中,多数情况下仍以出现影像学的进展作为入组标准。RANO标准建议,在患者激素用量稳定或增加时,增强病灶在较大截面下垂直直径的乘积之和增加>25%方可视为病情进展,可将此类患者纳入肿瘤复发或进展的试验研究。以无进展生存时间为主要研究终点的临床试验可入组存在新发的非可测量增强病灶的患者。在入组临床研究时,患者单纯出现临床恶化或激素剂量增加不足以说明其病情进展,需要进一步的影像学证实。临床上也存在一些不同的情况,对于接受一线抗肿瘤血管生成治疗的患者,如能确定非强化病灶进展,尽管其为非可测量病灶,亦可纳入复发胶质瘤的临床研究。对于非强化病灶,尽管学术界希望能有像强化病灶那样更为客观的依据,但迄今尚无合适的方法来确定复发胶质瘤的进展。
(二)肿瘤影像学评价
评定原则:在确认治疗反应前,需进行治疗前、后的影像学对比。在影像学上病灶的变化较为模糊,不足以鉴别病情稳定或进展时,允许继续治疗并观察一段时间(例如4周)。若随后的MRI检查表明出现疾病进展,则病情进展日期应为一次发现病灶变化的扫描时间。对于应用影响血管通透性药物的患者,评判其影像学反应尤为困难,应于4周后再次扫描以确认治疗合适或疾病稳定。对于全部的可测量病灶和非可测量病灶,应尽可能使用相同的技术参数扫描,理想情况下应采用同一台MRI仪检查,至少应具有相同的磁场强度,以减少误判。
三、脑瘤治疗的评定结果
1.完全缓解:
需满足以下全部条件:全部可测量和非可测量增强病灶完全消失持续4周以上;无新发病灶;非强化病灶(T2像或FLAIR像)稳定或好转;患者停用激素或仅使用生理替代量;临床症状稳定或好转。
2.部分缓解:
需满足以下全部条件:与治疗前基线相比,全部可测量病灶的两垂直直径的乘积之和减少≥50%,且持续4周以上;非可测量病灶无进展;无新发病灶;在同一剂量或更低剂量激素作用下,非增强病灶(T2像或FLAIR像)稳定或好转;患者的临床症状稳定或好转。
3.疾病稳定:
若患者不符合完全缓解、部分缓解或疾病进展,且满足以下全部条件时,则视为病情稳定:与治疗前基线相比,在同一剂量或更低剂量激素作用下,非增强病灶(T2像或FLAIR像)稳定,且临床症状稳定。
若患者因临床症状或体征加重需增加激素剂量而无影像学证实的疾病进展,但在随后的MRI复查中证实存在疾病进展,则疾病稳定的时间点应是未增加激素剂量时较后一次证实疾病稳定的影像学扫描时间点。
4.疾病进展:
满足以下任意一项:
在激素用量不变或增加的情况下,与治疗前基线(如病灶未减小)或治疗反应较佳时的较小强化病灶相比,增强病灶两垂直直径的乘积之和增加>25%;
T2像或FLAIR像上非增强病灶增大,但应除外其他合并症(放疗、脱髓鞘、感染、术后改变、缺血性损伤、癫痫等)因素;出现任何新发病灶;非可测量病灶出现明显的进展;临床症状恶化,但应除外非肿瘤因素(癫痫、药物不良反应、治疗的并发症、脑血管事件、感染等)或激素剂量改变因素;由于临床死亡或病情恶化无法完成随访评估。
有激素剂量增加,而无肿瘤引起的临床症状恶化时,不能视为疾病进展。若影像学上病灶稳定,但存在非肿瘤原因引起的激素剂量增加时,不足以判定为疾病稳定或疾病进展,应进一步密切观察。若患者的激素用量可减至基线期水平,可视为疾病稳定;如与肿瘤相关的临床症状愈加明显,则应视为疾病进展。疾病进展时间点应定义为激素使用剂量增加的时间点。
临床症状恶化可由医生判定,但建议KPS评分由100分或90分降至≤70分,从≤80分减少20分以上,或KPS评分由基线水平降至50分以下,持续7 d以上,应视为患者出现神经症状的恶化(除非认为这些改变是由其他病因或激素剂量改变所引起)。同样,ECOG评分和WHO生存质量测定量表评分从0或1分增至2或2~3分均应视为患者神经症状恶化。
对于非可测量增强病灶,如出现增大,变为可测量病灶(较小两垂直直径>10 mm),也将视为疾病进展。理想情况下,变化应是的(较大直径增加5 mm或较大横截面下两垂直直径的乘积之和增加>25%)。但是,也存在病灶由9 mm×9 mm大小(非可测量)增大至10 mm×11 mm(可测量)的情况,这种较小的变化导致了理论上的进展。总之,当无法确定是否发生疾病进展时,可继续治疗(持续4周),后续评估将有助于验证是否发生的疾病进展。疾病进展日期应为可疑进展出现的时间点。
病灶的测量
对比轴位、矢状位和冠状位上各个病灶增强扫描下的截面,选取其中较大的1个病灶截面,通常为轴位下较大截面。测量较大截面下病灶的垂直直径,取两垂直直径的乘积。对多个增强病灶进行评估时,将这些病灶较大截面的垂直直径的乘积相加后,参照RANO标准进行治疗反应评估。需注意的是,在进行疗效评估时以基线期为参考,因此在进行增强MRI扫描时,应要求影像科医生遵照标准的操作流程,尽量使用同一仪器和同一扫描条件。
多发病灶
对于多发病灶,疾病进展的定义为:与基线期相比,全部可测量病灶两垂直直径的乘积之和增加>25%;出现新的病灶或非靶病灶进展。部分缓解界定为:与治疗前基线相比,全部可测量病灶两垂直直径的乘积之和减少>50%,持续至少4周,同时患者的激素用量稳定或减少。
四、体积测量和其他MRI评估技术的进展
与二维测量相比,体积测量能够使手术腔壁周围的增强病灶和非增强病灶的测量更加准确;其他一些MRI技术如磁共振灌注成像(动态磁敏感加权成像)、渗透成像(动态对比增强磁共振血管成像)、弥散加权成像、磁共振波谱以及氟胸苷、氨基酸正电子发射断层扫描均可用来判定治疗反应和其他原因引起的信号改变。然而,需强调的是,这些技术尚需不断地完善,需要严格的临床试验研究证实方可作为评估体系。
患者卡氏评分和体力状况评分
KPS评分,是Karnofsky(卡氏,KPS,百分法)功能状态评分标准。得分越高,健康状况越好,越能忍受治疗给身体带来的副作用,因而也就有可能接受完全的治疗。一般认为Karnofsky80分以上为非依赖级,即生活自理级。50~70分为半依赖级,即生活半自理。50分以下为依赖级,即生活需要别人帮助。大于80分者术后状态较好,存活期较长。
得分越低,健康状况越差,若低于60分,许多合适的抗肿瘤治疗如临床试验就无法实施。
行为能力评分,Karnofsky评分一般要求不小于70,ZPS评分一般要求不大于2,才考虑化疗等。
五、其他确定治疗合适性的方法
越来越多的研究表明,一些其他的研究终点如神经认知功能、生命质量、激素的使用等均可作为治疗合适的评估方法。但与目前的评价标准相比,这些研究终点并不比现有的标准合适,或许经过不断的完善,在将来能得以应用。
总之,患者脑瘤的治疗反应评价设计脑瘤病灶具体情况(原发位置、大小、数量、侵犯的脑组织等)、对激素治疗的依赖、影像检查的特征、患者个人身体状况评分等等相关,治疗的选择需要在减小或灭除肿瘤病灶和身体的体力状况等之间获得平衡,毕竟每一种能其作用的治疗都存在着副作用,还要结合疾病本身的预期生存期和患者的意愿、经济能力去选择治疗方案,避免无效治疗、过度治疗,不同的级别医院医生对于疾病治疗的经验和能力也会有所不同,对于手术,不仅是治疗的评估,治疗前手术前的评估更是重中之重,如果术者经验能力强,可以说这病的生存期和生存质量就是由手术医师主宰的,超越了疾病本身对人的决定权,比如那些脑干海绵状血管瘤患者。所以患者在遇到相关疾病时,理性就医,尽量高水平医院医生就诊,了解国内外咨询进展,结合自己的经济能力状况选择较适合自己的治疗。

 胶质瘤
胶质瘤 垂体瘤
垂体瘤 脑膜瘤
脑膜瘤 脑血管瘤
脑血管瘤 听神经瘤
听神经瘤 脊索瘤
脊索瘤




 沪公网安备31010902002694号
沪公网安备31010902002694号