桥小脑角区(Cerebellopontine angle,CPA)是由前内侧的桥脑外缘、前外侧的岩骨内缘及后下方的小脑半球前外侧缘构成一个锥形窄小的空间,而锥交则正于岩骨尖。此区的重要性在于集中了听神经、面神经、三叉神经及岩静脉、小脑前上动脉等。
CPA桥小脑区肿瘤主要有哪些?桥小脑角区多为轴外肿瘤,以听神经瘤较常见,其次为脑膜瘤,三叉神经瘤,另外可见胆脂瘤,蛛网膜囊肿,血管母细胞瘤,动脉瘤,海绵状血管瘤,转移瘤,以及发生于小脑及脑干的脑内肿瘤突入桥小脑角区。
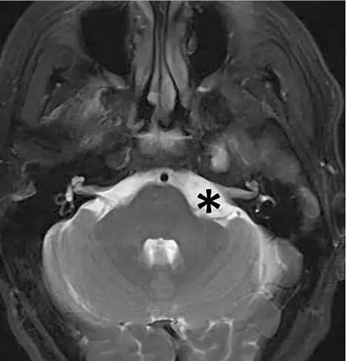
图1*号所标位置附近即为桥小脑角区,此处可见
桥小脑角区多为轴外肿瘤,以听神经瘤较常见,其次为脑膜瘤,三叉神经瘤,另外可见胆脂瘤,蛛网膜囊肿,血管母细胞瘤,动脉瘤,海绵状血管瘤,转移瘤,以及发生于小脑及脑干的脑内肿瘤突入桥小脑角区。

桥小脑角区常见肿瘤及其发病率
CPA桥小脑角区脑膜瘤如何治疗?
虽然脑膜瘤大多为良性肿瘤,手术全切后一般预后较好,但当脑膜瘤位于大脑颅底深部,如枕骨大孔区、岩斜区、桥小脑角、脑干等复杂位置时等,常常有“致命”危险,多由于压迫损伤关键神经、难以切除干净、较易复发,这也一直是国际神经外科同仁面临的难题和挑战。
桥小脑角区脑膜瘤,通常压迫周围许多重要神经血管、小脑甚至脑干,大肿瘤,手术难度大,手术不慎易残留肢体瘫痪、面瘫、听力损伤等。完整切除桥小脑角区脑膜瘤且不伤及周边脑干、神经和血管,手术的每个细节都至关重要。大部分桥小脑角区脑膜瘤起源于Ⅴ、Ⅶ/Ⅷ、Ⅸ和Ⅹ颅神经的后方,这些神经被肿瘤推挤向前方且与肿瘤之间存在完整的蛛网膜分隔,且肿瘤近中线侧还有丰富的血管结构,包括基底动脉、椎动脉、小脑前下动脉和小脑后下动脉等。也正因其位置的复杂性,决定着手术切除的较大难度。主刀医生的手术经验以及治疗团队医院设备是否完善很大水平影响了手术切除程度和较终的治疗效果。
INC美国William T.Couldwell教授CPA区脑膜瘤手术全切案例一则
81岁高龄老人全切手术前后对比
该案例来自INC国际神经外科顾问团成员、国际神经外科学院院长美国William T.Couldwell教授在其论文《Retrosigmoid Approach for Resection of Cerebellopontine Angle Meningioma》。一位81岁的老人因左侧面部麻木和步态失衡3个月,去医院检查出“左侧桥小脑角区占位”。
术前MRI:从脑幕下表面向左小脑桥脑角产生大的均匀增强病变,引起的脑干压缩,出现面部麻木和步态失衡
诊断:桥小脑角区脑膜瘤
手术方案:左侧乙状窦后开颅手术切除肿瘤
手术医生:INC国际神经外科医生集团旗下国际神经外科顾问团成员、国际神经外科学院院长美国William T.Couldwell教授
术后情况:手术顺利,脑膜瘤得以全切,没有新的术后神经功能缺损,脑干压迫消失。术后4天出院回家,术后1个月,步态失衡和左侧面部麻木消失。其后到现在的4年间,随访未见脑膜瘤复发,老人生活正常。
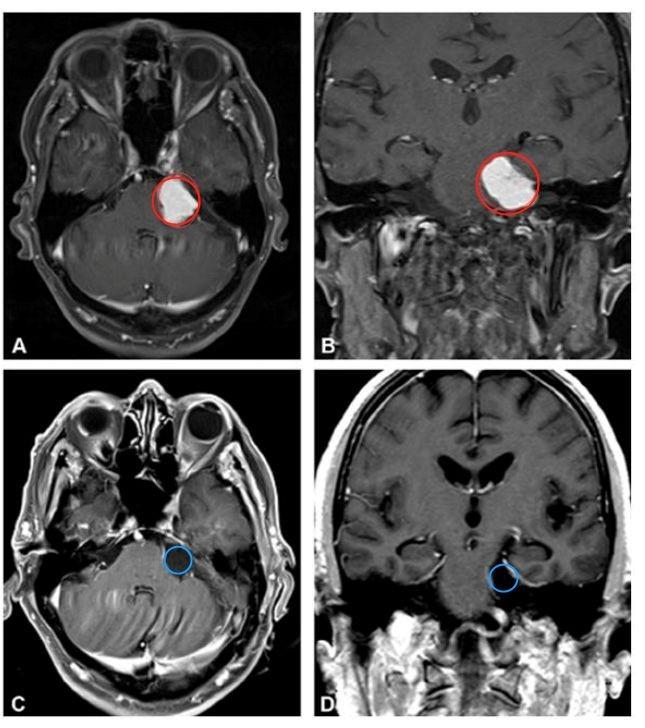
(A、B为术前影像,C、D表示术后影像)
上述案例Couldwell教授结合患者实际情况所选择的乙状窦后入路,其开颅较为简单,以脑池和颅神经的生理间隙为手术路径,可以合适暴露和切除肿瘤,且较大限度保护好CPA区的重要神经结构,目前该入路已成为CPA区肿瘤较常用的手术入路。其他的桥小脑角脑膜瘤的手术入路,如乳突后入路、经迷路入路、迷路后入路、经岩骨入路,因为对迷路听觉影响大,操作复杂,并发症较多,对于CPA区的肿瘤优势不大。
除了更适合患者的手术方案的确定,选择一个有丰富成熟的手术经验和临床经验的主刀医生团队,这是保障患者手术成功、术后生存期及生活质量至关。以上案例的主刀医生INC之美国William Couldwell教授还曾担任国际脑膜瘤协会主席,对于各类复杂位置脑膜瘤手术切除具有丰富的成功经验。除了美国William Couldwell教授,INC国际神经外科顾问团还有10多位众多国际神经外科不同细分领域的人物,擅长这种复杂位置脑膜瘤治疗的还有当今的国际神经外科联合会(WFNS)教育委员会主席德国Helmut Bertalanffy(巴特朗菲)教授、WFNS颅底手术委员会主席法国Sebastien Froelich教授等。

 胶质瘤
胶质瘤 垂体瘤
垂体瘤 脑膜瘤
脑膜瘤 脑血管瘤
脑血管瘤 听神经瘤
听神经瘤 脊索瘤
脊索瘤




 沪公网安备31010902002694号
沪公网安备31010902002694号