枕骨大孔
脑膜瘤(FMM)占全部颅内脑膜瘤的1.8-4%,约占位于后颅窝脑膜瘤的6.5%。库欣和艾森哈特把FMM分为颅脊肿瘤和脊髓颅肿瘤。颅脊型起于枕骨大孔(FM)上方,向下伸入椎管,主要向后推动髓质。脊髓小脑型位于脊髓的后部或后外侧,向上伸入脑池。一开始成功地除掉FMM是由埃尔斯伯格完成的。在1927年通过枕下开颅术和C1-C3椎板切除术。尽管显微外科和颅底技术的发展,FMM的外科治疗对神经外科医生来说仍然是一个技术挑战。它们仍然在神经外科文献中引起争议,因为它们与骨关节、神经和血管结构紧密接触,不能被牺牲或收回。较近,一个有争议的讨论已经提出,关于系统髁钻接近FMM的效用。
肌肉解剖
二颈椎的棘突是到FM位置的触诊指南,并允许沿C1后弓进行枕骨下区骨膜下剥离。椎旁肌与枕骨鳞片分离,用手术刀逐步切取。在盐水灌洗下用双较仔细止血。自体保留牵开器逐步插入伤口,暴露枕下三角并保持椎旁肌肉在适当位置。此时C1后弓被识别出来,通过骨膜提升术将其剥离,直至乳突显露。椎动脉(VA)保持在动脉沟内不受干扰。然后用Laksell咬骨钳切除寰椎弓的同侧一半。
颅骨切开术
枕骨下颅骨切除术是单侧进行的,使用高速钻头将枕骨的鳞片削薄。用Leksell咬骨钳进行枕骨骨瓣切除术,包括FM,并延伸至枕骨髁的后缘。该通路提供足够的枕下正中线和外侧暴露肿瘤。如果需要更多暴露,可包括C2和C3椎板切除术。枕骨髁在全部病例中都有坚持。在骨膜下夹层中打开的使节静脉应立即双较凝固并立即上蜡,并在手术结束时再次上蜡。手术显微镜被引入手术领域,手术的放大倍数从10到16倍不等,直到手术结束。
打开硬脑膜
从VA入口内侧纵向切开硬脑膜。当打开循环窦时需小心,因为大的静脉丛使内稳态更加困难和栓塞的风险增加。硬脑膜边缘被支起。打开枕大池引流脑脊液。肿瘤暴露在蛛网膜下。脑干、LCN和VA被识别出来。轻度抬高小脑后曝光好转。在前面放置的肿瘤中,脊髓被肿瘤后侧移位到另一侧。副神经的脊髓部分和前两根颈脊髓神经的后根在脑膜瘤的后方。LCN组位于肿瘤上较。必要时可切开齿状韧带、C1、C2小根,但应保留沿神经根走行的血管,以免脊髓缺血。
减积肿瘤
经盐水灌洗低电流双较电凝后,肿瘤部分断流;用手术刀切开包膜,穿透包膜,用碎片组织去除技术逐步从内部去除包膜。在整个手术过程中保持严格的内稳态。在肿瘤脑染色界面处,应注意识别和尊重蛛网膜平面,以便于完整切除肿瘤,并较大限度地减少小血管和脑染色损伤。
解剖肿瘤
手术在肿瘤生长所提供的空间内进行。然后通过温和细致的显微外科技术将脑膜瘤从LCN和血管中剥离出来。我们使用微型剪刀和解剖片,在不流血的领域,和多重显微镜的角度,手术台的旋转,和不同的放大。随着肿瘤的清除,脑干逐渐放松,并为解剖提供额外的工作空间。然后,确定肿瘤附着的位置,凝固,切片。总切除(GTR)总是尝试,但如果在手术中不能确定蛛网膜裂面,或者如果从VA、其分支、脑干或LCN分离肿瘤可能会造成损伤,我们就会在这些结构上留下一个薄的肿瘤边缘。没有尝试切除硬脑膜或切除受累骨。
在缝合前,需将患者的血压降至正常水平至少10-15分钟,观察有无渗血。硬脑膜主要是封闭的,或者用游离颅骨移植物或人工硬脑膜替代物。缝合线被纤维蛋白胶覆盖。浅表平面的闭合由三层缝合组成,皮肤上用尼龙线缝合。术后,全部患者在重症监护室接受护理后返回病房。如果在术后期间注意到吞咽缺陷,则进行早期创口造瘘术。
57岁女士,因为颈部疼痛、走路乏力、步态紊乱等症状后就医检查,MRI提示为枕骨大孔区脑膜瘤。这位女士来到德国INI寻求INC国际神经外科德国巴特朗菲教授手术治疗,巴教授采取了旁正中枕下开颅肿瘤全切手术。采取了左侧卧位,让患者置于左侧侧位,头部弯曲并旋转到右侧。手术术中应用躯体感觉和听觉诱发电位的持续监测。旁正中枕下开颅术延伸至远侧乙状窦和C1半椎板切除术,枕骨大孔的背外侧边缘逐渐被钻开,并对脑干和脊髓进行了精心护理。
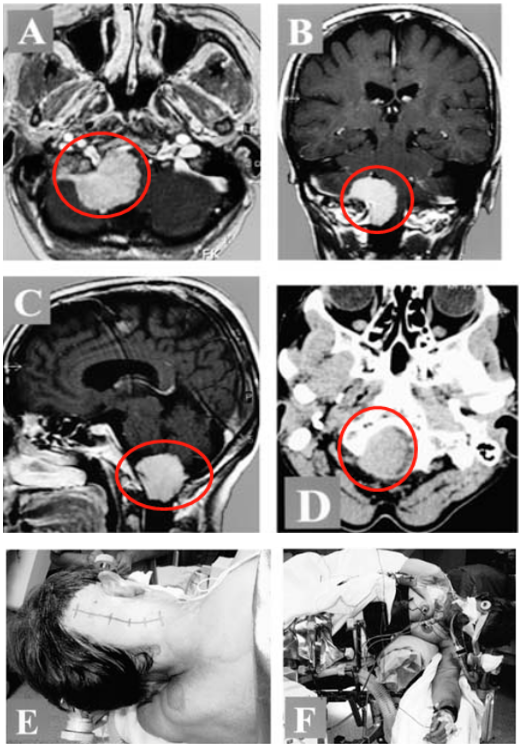
图示:A、B、C、D术前大孔区术前MRI,右侧较大的前外侧占位,并且体积已经发展到大了,下脑干在枕骨大孔处被较大限度地压缩,肿瘤占据了90%以上的可用空间。(E)手术中的皮肤切口和(F)病人的定位。
术后患者没有新发神经功能缺损,患者在术后二天开始肢体活动,轻微的颈部疼痛,并很快好转、消失。没有相关手术并发症,特别是没有脑脊液漏出或脊柱不稳定。术后计算机断层扫描(CT)和磁共振成像(MRI)分别显示了部分骨切除和肿瘤全切,术后伤口美观。患者肿瘤全切,未行放化疗等,术后12年未见复发,生活如常,对效果很满意。
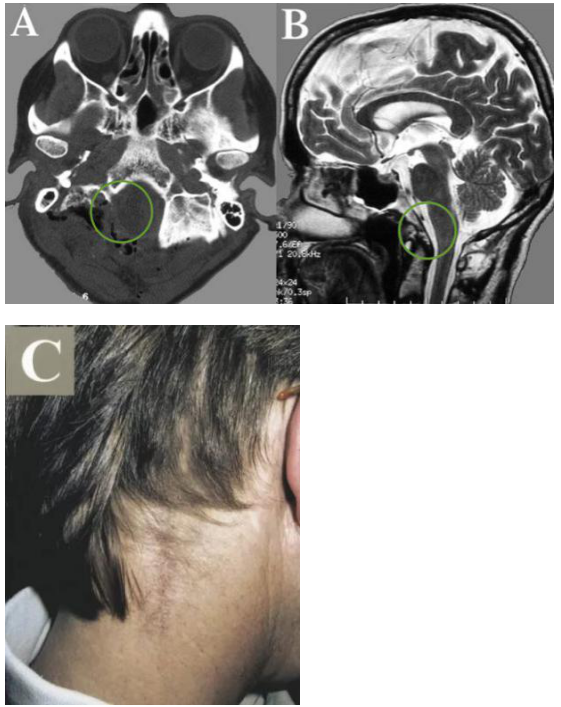
图示:A、B术后CT和MR,显示肿瘤及其被肿瘤侵犯的骨质都切除,肿瘤全切,Simpson一级切除;C手术后伤口美观
INC国际神经外科医生集团旗下国际神经外科顾问团成员教授、国际神经外科联合会(WFNS)教育委员会主席Helmut Bertalanffy(巴特朗菲)教授在论文《Dorsolateral Approach to the Craniocervical Junction背外侧入路到颅颈交界》中深入分析了颅颈交界区的各类病变,下文从颅颈交界区脑膜瘤的背外侧入路具体手术案例入手,重点分析颅颈交界区脑膜瘤背外侧入路及如何达到顺利全切。
考虑到颅颈交界区的复杂解剖结构,较初的颅外入路和开颅术后硬脑膜的不同暴露、髁状突部分切除术、颈静脉窦钻取术和C1半椎板切除术,都是耗时的手术步骤,可能并不总是必要的。这就是为什么巴特朗菲教授不提倡严格的标准入路治疗后外侧颅颈交界区的原因。取而代之的是,教授提倡以一种个性化定制的方式设计和进行手术,同时注意较小侵入性的原则。对神经外科医生来说,颅底手术的较小侵入性意味着获得较大限度的显微外科暴露(根据潜在病变的需要)和尽可能少的外科创伤。



 胶质瘤
胶质瘤 垂体瘤
垂体瘤 脑膜瘤
脑膜瘤 脑血管瘤
脑血管瘤 听神经瘤
听神经瘤 脊索瘤
脊索瘤




 沪公网安备31010902002694号
沪公网安备31010902002694号