脑膜瘤是常见的原发性脑肿瘤,占全部原发性中枢神经系统肿瘤的三分之一。影像学显示0.9%的成年人有无症状脑膜瘤,尸检表明60岁以上人群脑膜瘤的患病率高达3%。国际卫生组织(WHO)I级脑膜瘤在女性中更为常见,而高级别脑膜瘤在男性中稍占优势。无论男女,患脑膜瘤的风险都随年龄增加。
脑膜瘤是怎么引起的?脑膜瘤会遗传吗?
电离辐射是脑膜瘤的已知危险因素。对于那些曾经接受过治疗性颅骨放射治疗的患者,如长期存活的儿童脑瘤患者,这种风险明显增加。来自医学诊断成像或牙科x光的低剂量辐射也可能增加患脑膜瘤的风险,尽管这种联系尚不明确。手机使用的非电离辐射已被认为是脑膜瘤的危险因素,但流行病学研究尚未证明有令人信服的相关性。
由于女性患脑膜瘤的比率较高,性激素可能在降低脑膜瘤的风险中发挥作用。一些研究支持使用外源性性激素制剂,如口服避孕药或绝经后激素替代疗法,会增加患脑膜瘤的风险,而其他研究则对这种联系表示怀疑。总的来说,数据表明外源性激素的使用和脑膜瘤风险之间的正相关,绝经后激素替代比口服避孕药使用更强。虽然一些研究表明乳腺癌和脑膜瘤之间存在关联,但这可能是由于共同的风险因素,而不是因果关系。
2型神经纤维瘤病(NF2)是一种家族性肿瘤易感综合征,其神经学表现包括神经鞘瘤和脑膜瘤的风险大大增加,通常是多发的。NF2抑癌基因的致病突变是一个直接与脑膜瘤风险相关的单基因突变。编码蛋白merlin的NF2基因在神经纤维瘤相关脑膜瘤和30%-70%的散发性脑膜瘤中失活。通常,观察到的失活的双重打击机制是,剪接位点、无义或框移突变损害了一个等位基因中的NF2,而二个等位基因由于22号染色体的部分或全部丢失而被损害。Merlin通过协调多种信号通路参与调控接触依赖控制细胞增殖,但其作为肿瘤控制因子的确切机制尚不清楚。研究还表明,脑膜瘤细胞系中的merlin失活导致mTOR通路的激活。
脑膜瘤也被报道伴有其他遗传综合征,包括1型神经纤维瘤病(NF1)、痣样基底细胞癌(Gorlin综合征[PTCH])、Li-Fraumeni综合征(TP53和CHEK2)、von Hippel-Lindau综合征(VHL)和Cowden病(PTEN)。
脑膜瘤怎么治?手术是主要治疗方法
脑膜瘤的主要治疗方法是手术切除。手术的目标是完全切除病变,切除引起病变的硬脑膜,以及覆盖在骨头上的全部病变。Donald Simpson在他1957年的研究中证明脑膜瘤复发的风险与手术切除的程度密切相关。他所描述的5级切除已被广泛应用于临床实践和研究,以评估切除的程度和了解辅助治疗的必要性。然而,在过去的60年里,不断变化的数据和临床实践导致了对脑膜瘤治疗手术目标的重新思考。许多人现在认为手术切除的程度与I级脑膜瘤的复发较直接相关,尽管基于人群的数据表明高级别脑膜瘤的切除程度与生存也有相关性。今天,外科医生能够为肿瘤提供顺利合适的治疗,比如在以前被认为是不可接近的颅底部位。此外,改进的成像已经允许识别微小区域的残余或复发的肿瘤。
除了脑膜瘤本身的级别以外,脑膜瘤切除的程度是影响脑膜瘤复发的一位重要因素。
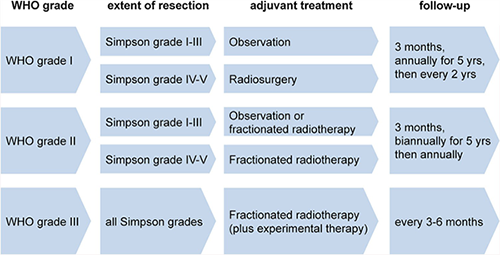
1级:肿瘤全切除并切除肿瘤累及的硬膜和颅骨;
2级:肿瘤全切除并用激光或电灼肿瘤附着硬膜;
3级:肿瘤全切除,肿瘤附着的硬膜没有任何处理;
4级:部分切除肿瘤;
5级:单纯肿瘤减压或活检。近年来很多学者通过临床和基础观察提出Simpson 0级切除的概念,也就是切除受累硬膜周围2cm的正常硬膜。
1级脑膜瘤一般是良性肿瘤,与周围脑组织界限清楚,大部分肿瘤可行Simpson 0级切除治愈。对于2级和3级的脑膜瘤,可采用Simpson1-4级切除法,但是术后易复发。研究显示,Simpson 1、2级术后5年肿瘤复发率为4%-9%,Simpson3、4级术后5年肿瘤复发率25%-45%,且随着随访时间的延长复发率逐渐增高。多名神经外科医生研究报道的5年复发/进展率在全切除后约为10%,在非根治性切除后约为45%。
脑膜瘤手术难度大吗?复杂位置手术是目前脑膜瘤主要治疗难点
对于解剖位置比较复杂的脑膜瘤,例如枕骨大孔区(图2)、斜坡(图3)位置深,风险高,可操作空间狭窄,切除肿瘤需跨过很多神经,容易损伤神经及脑干。手术难度大,导致切除不干净,如果强行切除,偏瘫等副作用的风险就急剧升高。大脑镰和矢状窦的脑膜瘤,很多医生只切肿瘤,不切脑膜(因为肿瘤侵及矢状窦,这是静脉窦,容易出血,切除脑膜,难度高)。因为它们会影响手术的可及性并确定是否可以完全切除,并确定患者正常的神经功能不受损伤。而寻找国际神经外科专家的手术治疗,为的就是对于高难度手术的高切除率、低风险、低副作用,而且脑膜瘤如果一开始手术能够越接近理论意义的全切,那么复发的可能性就越低,无进展生存期(PFS)就越长,总体预后(Prognosis)和总生存期(OS)就越好,生活质量也会得到保障。以下两则由INC国际神经外科顾问团成员主刀的复杂位置脑膜瘤分别采取近全切和全切手术策略,无并发症,正常神经功能均保留。
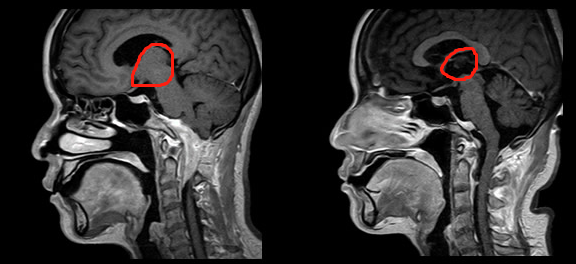
图2:枕骨大孔区脑膜瘤术前术后影像资料
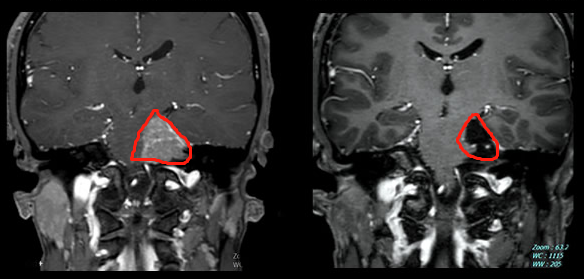
图3:斜坡脑膜瘤术前术后影像资料
众所周知,脑膜瘤并发症的发生率及恢复时间与主刀医生的技术息息相关,而且脑膜瘤基本上没有特别好的非手术治疗的方法,原则上趁肿瘤比较小的时候,及早治疗,手术的难度和风险也会小一些,这已在国内外的神经外科医生之间达成共识。对于复杂位置的脑膜瘤,一开始手术至关重要。太多患者经历了一开始手术没切干净甚至损伤到神经,导致功能缺损甚至瘫痪的情况发生。对于受损的神经基本不可能通过康复治疗和二次手术恢复。因此,患者如果发现脑膜瘤位置复杂,位于枕骨大孔区、斜坡、大脑镰等区域,尽量选择好的医院和神经外科医生。对于经济条件好的患者,还可以寻求国际神经外科教授亲诊的机会。
INC国际神经外科医生集团致力于国内外神经外科学术交流,每年还会邀请国际教授来到国内三甲医院进行教学示范手术。想要接受国际神经外科教授手术,可联系INC国际神经外科医生集团。

 胶质瘤
胶质瘤 垂体瘤
垂体瘤 脑膜瘤
脑膜瘤 脑血管瘤
脑血管瘤 听神经瘤
听神经瘤 脊索瘤
脊索瘤




 沪公网安备31010902002694号
沪公网安备31010902002694号