视神经鞘脑膜瘤通常是围绕视神经的良性脑膜肿瘤。经眼底镜检查,典型患者在40年出现视力丧失、视神经萎缩和眼睫分流血管三联征。虽然视神经肿瘤很少见,但视神经鞘脑膜瘤约占视神经内源性肿瘤的三分之一。重要的是,它们可能与2型神经纤维瘤病有关。虽然没有死亡率和与之相关的很少的非视觉发病率,视神经鞘脑膜瘤经常导致受影响的眼睛视力下降。治疗有导致视力下降的风险,因此对这些患者的管理成为了平衡病情进展和视力下降风险与治疗风险的关键点。
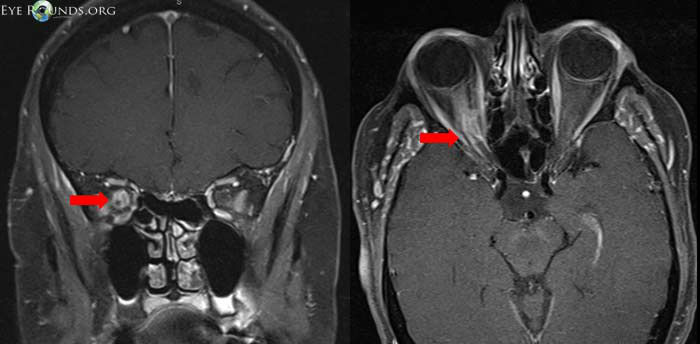
眼眶肿瘤是少见的,视神经鞘脑膜瘤代表这些肿瘤的一小部分。Dutton进行了一项多方位的回顾,表明视神经鞘脑膜瘤约占全部眼眶肿瘤的2%。女性占优势(男性占61%-39%),确诊患者的平均年龄约为40岁。男性倾向于稍早出现(女性为36岁对42岁)。双侧肿瘤发生率为5%。在累及眼眶的脑膜瘤中,只有10%为原发性眼眶脑膜瘤,其余为颅内脑膜瘤。源自其他颅内或眶内部位并继发影响视神经鞘的肿瘤被称为“继发性病变”。视神经管在这个狭窄的解剖空间中可以减轻对视神经的压迫,因此视神经管占了8%。
儿科发病更为少见,约占发病总数的2%-4%。总体流行率在1:95,000到1:525,000之间。几乎三分之一的儿童视神经鞘脑膜瘤患者被诊断为2型神经纤维瘤病(NF2),三分之一的NF2儿童随后被诊断为视神经鞘脑膜瘤。
临床特征
典型的眼震表现为视力丧失、视神经萎缩和视睫状分流血管的三联征;1然而,这种三位一体的整体呈现是少见的。视力丧失在受影响的眼睛中较为常见(97%),但程度是可变的,45%的患者的视力为20/40或更好,24%的患者的手指计数或更差。Wright描述了24%的患者出现“无光感”的症状。视野缺损较为常见(83%),但也是可变的,常见的表现为外周收缩(35%)、中央、中央盲肠和中央旁暗点(共29%)、扩大盲点(13%)和高度缺损(16%)。眼球突出(2-5毫米)是常见的(59%),斜视也是如此(47%),通常在试图向上凝视时。据报道,眼眶隔室综合征是由视神经鞘脑膜瘤引起的。疼痛和头痛的真实发生率很难量化。视盘在出现时几乎总是异常的(大概率),但可能表现为视盘肿胀和视神经萎缩,以及视睫状分流血管的出现,这本身并不常见(30%)。
视睫分流血管在视盘的视网膜静脉系统和脉络膜静脉循环之间正常扩张。据推测,这是由于肿瘤压迫视网膜中央静脉穿过视神经所致。多普勒成像已获得视网膜中央静脉血流改变的直接证据。进一步支持这一假设,当肿瘤被手术切除时,已经观察到睫状分流血管收缩和放射治疗后。使用吲哚青绿血管造影术可以对这些血管进行详细成像。视睫状分流血管的收缩表明视网膜中央静脉压降低,这可能是视力好转的部分机制,即使肿瘤体积没有明显的宏观变化。
视神经鞘脑膜瘤也可以与其他眼眶疾病共存。据报道,1型神经纤维瘤病患者在同一视神经中同时出现视神经鞘脑膜瘤和视神经胶质瘤。报告了一例伴发甲状腺眼眶病和双侧视神经鞘脑膜瘤。
视神经鞘脑膜瘤治疗方案
观察
历史上,对视神经鞘脑膜瘤的观察导致了病人的不良结局。Dutton报告说,86%的患者表现出视力下降,剩下的14%视力稳定。在这篇综述中,没有患者表现出自发性好转。Turbin报告了13例患者,其中观察组视力下降较明显。有趣的是,视力良好的患者似乎比视力差的患者有更好的长期稳定性,这可能反映了如果神经已经受损,少量的肿瘤生长可能会造成严重的影响,而健康的神经可以忍受类似的损伤而不丧失视力。
尽管有明确的证据表明,sms压倒性地导致进行性视力丧失,但某些病例可表现出的稳定性。1例双侧侧凸(但不是NF2)患者观察了27年,从48岁到75岁,没有进展。如前所述,自发好转是可能的,但并不常见,一项对42名患者的研究显示自发好转率为7%。如果有的话,这种表现的可变性带来了何时以及如何开始治疗这些病变的困难。
因此,应提倡在患眼视力正常时进行观察。一旦观察到视力下降,通过观察,视力就会下降,治疗的理由就会更充分。
放射治疗
视神经鞘脑膜瘤管理的困难,面对医生大约20年前已经优雅地总结之前:观察通常会导致视觉恶化,药物治疗通常不足,和手术治疗通常会导致视力丧失,而肿瘤很少导致局部缺陷,很少会导致双边视力丧失,而且从不导致死亡,正是治疗目标是预防的结果。
从历史的角度来看,Turbin在2002年对视神经鞘脑膜瘤患者的长期结果的回顾被证明是有影响力的。对64例患者的视力进行了比较,包括手术、观察、放疗和手术放疗联合治疗。单纯放疗组的视力优于其他组,从诊断到较后的随访,该组的视力没有明显下降。此外,放疗组的并发症发生率为33.3%(包括放射性视网膜病变、血管闭塞、持续性虹膜炎或颞叶萎缩),而手术的并发症发生率为66.7%。在其他系列中也得到了类似的结果。因此,放疗因其优越的疗效和良好的副作用,已成为视神经鞘脑膜瘤较好的治疗选择。
不同的放射治疗方法已被用于该病的治疗。分段外束放射治疗在多个疗程内对靶区进行放射治疗,而放射外科在单个疗程内进行放射治疗。三维适形放疗(3D-CRT)是利用波束形成技术和专用软件对靶组织进行精确建模,然后给予符合靶组织体积的放疗,较大限度减少对非靶组织的放疗量。调强放疗(IMRT)是一种专门的3D-CRT,它进一步改变靶体内的剂量分布。立体定向方法使用固定的标记物(通常是侵袭性固定在病人身上的)为治疗机器配准图像,在靠近目标组织的关键结构处提供高精度的辐射传输。图像引导放射治疗在治疗时重新获取图像,以确保目标和治疗组织体积的精确对齐。这主要是有用的时候,可能有间隔的目标组织之间的图像采集和治疗传递。这对快速变化的肿瘤体积或移动器官(如眼睛)有用。
手术
手术是视神经鞘脑膜瘤的历史治疗选择。外科治疗通常与受影响眼睛的视力丧失有关,因为肿瘤与视神经共享来自视网膜血管的血液供应。因此,完全切除肿瘤还会剥离神经的血液供应,导致视力丧失。另一种方法是切开视神经鞘以提供减压,这与肿瘤植入眼眶组织有关。也有报道称肿瘤和神经整体坏死,通常发生在失明的眼睛中,但是不幸的是在具有有用剩余视力的眼睛中。
Dutton的回顾显示,78%的病例中,手术治疗使患者对光没有感觉,16%的患者视力下降不太严重。Wright报告了全部27例通过外侧眼窝切开术的患者在手术18个月内失明。Wright随后回顾了50名患者,发现年轻的患者病情更严重,颅内受累更频繁,建议在这些病例中牺牲视神经。针对57例原发性和继发性视网膜病变,Cristante研究了手术后的视力结果,并得出结论:原发性视网膜病变的手术治疗不太可能获益。Delfini报道称,13名接受视神经鞘脑膜瘤手术治疗的患者中有11名出现视力丧失;然而,当视力丧失变得明显时,他们仍然被手术,因为,在他们当时看来,放疗是无效的。Saaed报告了部分切除和减压患者的不良结果。Roser报告称,50%的视力快速下降的患者在接受手术治疗后,视力得到好转或稳定,主张在颅内扩张、眼眶病变或视力快速下降的情况下进行手术干预。对于没有合适视力的患者,也建议进行手术治疗,以便在组织学完全清除的情况下,对肿瘤和视神经进行整体切除。事实上,在单侧失明的视神经鞘脑膜瘤患者中,视神经和脑膜从眼球到视交叉前的横断被认为是防止对侧扩散的一种策略。其他总结在他们的方法中更保守,因为只有当有证据表明后部肿瘤生长时,手术的益处才是清楚的,这可能威胁对侧眼睛的视力。
鉴于这些不良结果,随着放射治疗和肿瘤控制效果的证明,以及其更有利的视觉效果,手术治疗不再给仍有视力的眶内视神经鞘脑膜瘤患者。对于需要组织诊断、肿瘤后延、完全视力丧失且可能需要整体切除的患者,或有明显眼眶畸形的患者,可以考虑手术治疗。这些情况排除了大多数视神经鞘脑膜瘤病患者。外科治疗通常用途有限,在继续治疗前,应仔细考虑其他选择。

 胶质瘤
胶质瘤 垂体瘤
垂体瘤 脑膜瘤
脑膜瘤 脑血管瘤
脑血管瘤 听神经瘤
听神经瘤 脊索瘤
脊索瘤




 沪公网安备31010902002694号
沪公网安备31010902002694号