直到1965年,当帕金森的标志性文章描述了颈动脉海绵窦瘘的直接手术入路发表时,神经外科文献很少提及直接手术治疗海绵窦病变。这种信息的缺乏很大水平上是由于在显微外科手术前的时代,无法合适地解决严重出血和该区域颅神经损伤的风险。长期以来,这个解剖区域一直被认为是直接手术入路的“无人区”。现代显微神经外科学已经实现了显微外科技术的扩展,并且培养了一些神经外科医生的工作,他们在合适地接近这个区域并降低了发病率方面取得了长足的进步。特别是,杜伦克的工作应该得到认可,因为他的硬膜外和硬膜下联合入路已经成为直接进入该区域病变的标准方法。
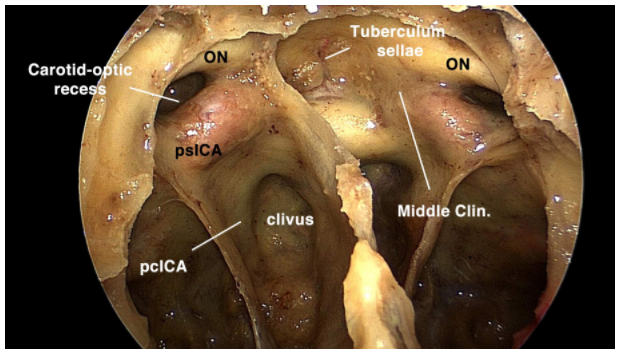
较近,在过去的十年里,内窥镜下海绵窦区域的手术已经发展成为一种替代开颅手术的方法。这些方法不常用,但目前在前颅底和中颅底外科手术中的趋势是将这些策略作为一种微创的替代方法。这些技术被提到,因为它们正成为处理这些病变的重要设备。然而,它们是复杂的,足以确定单独和完整的一章。在这里,我们将详细介绍经颅技术。
另一个当代的发展在海绵窦病变作为外科治疗的辅助手段,即立体定向放射外科的综合管理模式中变得越来越重要。无论是作为手术的辅助手段,还是作为一种独自的治疗手段,放射外科已经成为这些病变的一种完整的治疗选择。在讨论海绵窦病变的外科治疗时,需考虑这种方式。
垂体大腺瘤是累及海绵窦的较常见的肿瘤。这些垂体腺瘤可从蝶鞍向外侧生长并侵袭垂体,见于6 - 10%的患者。海绵窦受累与手术复杂性和较高的手术致死致残率有关。受累程度可以改变经颅切开术和经鼻内入路的手术入路。如果垂体腺瘤包绕颈内动脉,伽玛刀手术可以帮助减少对邻近颅神经的损害。
海绵窦垂体腺瘤的特征表现为软组织肿块扩大蝶鞍并连续累及海绵窦。在MRI上,这些病变在T1加权序列上呈低信号,T2加权图像上呈高信号,可见相对于正常垂体的呈低强化。异质性区域可能反映囊性和/或坏死性改变。当有海绵窦的颈内动脉(ICA)被包绕时,垂体腺瘤一般不会使动脉狭窄。
垂体腺瘤卒中延伸至海绵窦也在文献中被描述。垂体卒中的特征是由于急性出血或垂体腺瘤坏死而引起的突然起病的头痛、视力恶化和眼肌麻痹。如果垂体腺瘤侵袭垂体,也可看到垂体卒中向海绵窦延伸的典型影像学特征,伴出血患者出现固有的T1高信号,不均匀低T2信号;而梗死时无强化区域。
海绵窦区手术技巧
海绵窦区可以通过几个不同的通道进入。手术入路的选择主要取决于邻近结构受累的程度和特点。有些病变相当局限于海绵窦边界内,只需直接解剖该区域即可。其他病变需要两种或两种以上的标准入路相结合才能充分接近病灶。其他方法较好通过标准方法之一的一些变体来处理,这是我们希望强调的一点。由于与这些手术相关的发病率很高,我们单独处理每个病灶,根据预期需要的暴露量来调整我们的方法。不使用将特定结构置于不必要风险和延长操作时间的操作。
主要是特定的进入海绵窦的通道被用来切除病变,决定了手术策略。海绵窦可分为四个独自的象限。累及前内侧区的病变可通过前内侧和前外侧三角区。因为这两个三角形暴露在硬膜外,所以在某些病例中,切除此类病变时可能不需要打开硬脑膜。这个概念同样适用于位于前外侧象限的病变,通过外侧环和后外侧三角形接近。肿瘤的位置也需要考虑经鼻内镜扩大经蝶窦入路。更多的后部病变,包括海绵窦的后内侧和后外侧区域,通常需要通过内侧、上、外侧三角暴露。这些三角形虽然可以通过硬膜外途径打开,但通常是在硬膜内进入的。后内侧病变不延伸至海绵状颈动脉外侧,也可考虑经鼻内镜入路。我们认为,主要局限于该区域后外侧象限的肿块较好通过中窝侧向接近。病变累及上述四个区域中的一个以上,例如,广泛的后海绵状肿块累及后颅窝,可能需要联合入路以充分暴露。这种类型的病变需要通过前外侧和中颅窝经岩骨入路联合治疗。许多病变需要一种以上的标准方法才能获得满意的暴露,而外科医生的经验和判断是充分计划手术的必要条件。
海绵窦手术注意要点:
·外侧海绵窦内的保守性切除术可以避免不可接受的术后发病率。

 胶质瘤
胶质瘤 垂体瘤
垂体瘤 脑膜瘤
脑膜瘤 脑血管瘤
脑血管瘤 听神经瘤
听神经瘤 脊索瘤
脊索瘤




 沪公网安备31010902002694号
沪公网安备31010902002694号