手术案例一则
该病例由INC国际神经外科医生集团旗下组织世界神经外科顾问团(WANG)成员、世界神经外科学会联合会(WFNS)内镜委员会前主席Henry W.S. Schroeder教授(施罗德教授)所治疗,经过施罗德教授所主刀的神经内镜辅助下的开颅手术,实现了肿瘤的完全切除。
该57岁患者主诉左侧面部麻木。磁共振成像(MRI)结果显示,患者桥小脑角区存在一直径约为2厘米的三叉神经鞘膜瘤。
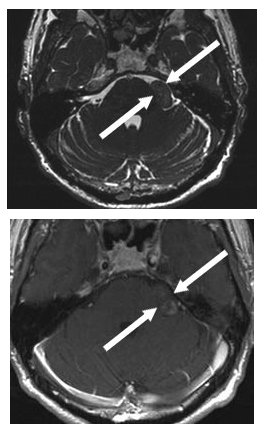
磁共振成像显示,该患者的小脑脑桥角区域存在一肿瘤,如图中箭头所示。
施罗德教授先进行了开颅术,在患者颅骨上制作了一个小型开口,这个开口的尺寸大约为2 x 2.5厘米,足够让手术器械进入并暴露手术区域。通过该切口,施罗德能够清晰地观察到桥小脑角的结构,并成功地揭示了肿瘤的具体位置。
在手术过程中,施罗德教授运用了显微镜和神经内镜“双镜联合”技术。在这种双重视觉控制下,他精确地识别了肿瘤的边界,细致地分离了三叉神经鞘膜瘤与周围正常神经和血管结构。通过精湛的手术技巧,施罗德教授成功地实现了对该三叉神经鞘膜瘤的完全切除,同时较大限度地保护了患者的神经功能,避免了术后可能出现的并发症。
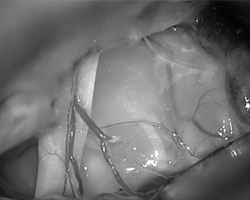
手术显微镜下的肿瘤视觉控制
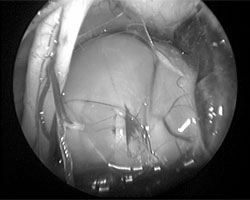
神经内镜下的肿瘤视觉控制
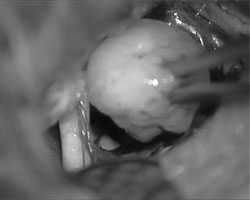
从敏感的面神经纤维中解剖并移除肿瘤
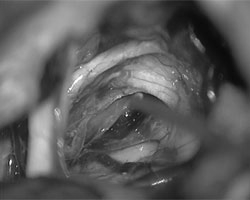
最后的检查显示肿瘤已完全切除,且面神经功能的完整性得以保持。
手术结束后,该患者的听力得以保持,未出现下降或丧失的情况。此外,术前所出现的面部麻木症状已完全消失,面部感觉恢复正常。这表明手术过程中对神经结构的保护措施得当,有效地避免了术后可能出现的神经功能障碍,从而保障患者的生活质量。
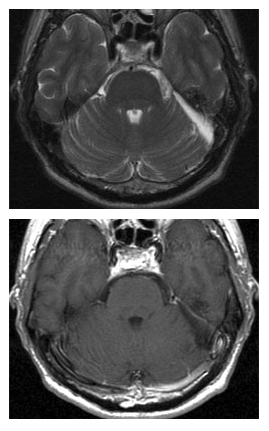
术后 MRI 图像显示肿瘤已完全切除
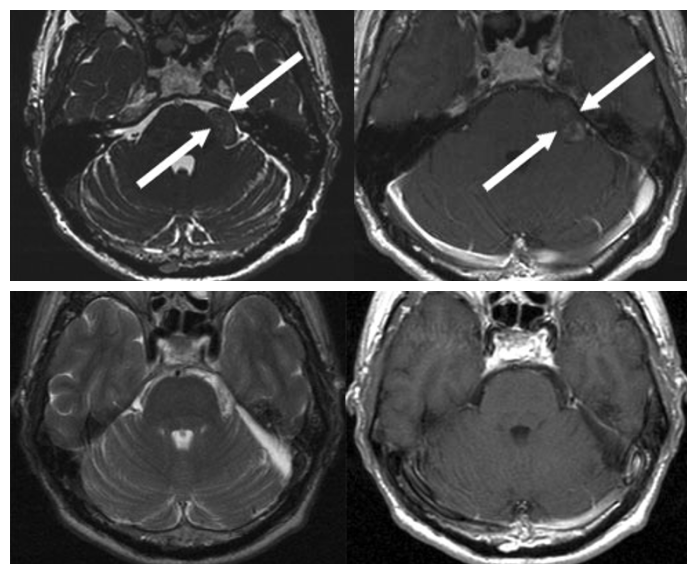
术前术后对比图
七大手术难点
1、解剖复杂性:三叉神经起源于脑干,跨越多个颅底孔道,分布范围深在,周围毗邻脑干、海绵窦、颈内动脉及多条颅神经。这种复杂的解剖关系使得手术路径的选择和肿瘤的暴露变得困难。
2、肿瘤位置深:三叉神经鞘瘤位置深,比邻结构复杂,手术难度及风险均较大。肿瘤可能位于中颅窝和后颅窝,同时向颅内外发展,使术中很难完全切除,术后复发率也较高。
3、功能保护:手术的主要复杂性之一是选择正确的手术入路,以达到最大的切除术和最小的并发症发生率,同时保护三叉神经的功能。三叉神经鞘瘤可能累及海绵窦腔并延伸至后窝,因此,颅底入路在治疗上显示出许多优点,如缩短了与病灶的距离,消除了脑的回缩,促进了颞叶下工作的可能性,同时保护了完整硬脑膜下的引流静脉。
4、手术入路选择:对于多数三叉神经鞘瘤,以幕上入路为主,可减轻对后颅窝颅神经及小脑的损伤。但对于左侧后颅窝为主的肿瘤,采用幕下入路,减少对语言的影响。手术入路的选择对实现全切除、改善术前神经功能缺损、减轻术后神经功能缺损具有重要意义。
5、并发症风险:手术常见并发症包括出血、感染、神经损伤等。其中,神经损伤是常见的并发症之一,可能导致面部麻木、疼痛、面瘫等症状。此外,手术还可能引起颅内压增高、脑水肿等严重并发症,甚至危及生命。
6、肿瘤与重要结构的粘连:三叉神经鞘瘤质地偏软,对于主体位于中颅窝的大型多房三叉神经鞘瘤,可以通过经中颅窝硬膜外入路予以全切除。但是,肿瘤与脑干、颅神经和海绵窦多呈挤压推移的毗邻关系,在显微镜直视下多可锐性解剖分离,不能切除多为显露不清。
7、术后复发:三叉神经鞘瘤手术后的复发率受多种因素的影响,包括肿瘤的类型、切除程度、病理分级等。一般来说,完全切除的肿瘤复发率较低,而部分切除或活检的肿瘤复发率较高。
EANS共识
欧洲神经外科协会(ENAS)颅底分会曾就成人非前庭神经鞘瘤的管理发表系统综述与共识声明。在第二部分中,对于三叉神经和面神经神经鞘瘤(第V、VII对脑神经)有详细论述。
两位INC国际神经外科医生集团旗下世界神经外科顾问团(WANG)成员,施罗德教授与世界神经外科联合会(WFNS)颅底手术委员会前主席Sebastien Froelich教授(塞巴斯蒂安·福洛里希,“福教授”)均参与了该课题的研究与编纂。

发表于期刊《Acta Neurochirurgica:The European Journal of Neurosurgery》上的论文《Management of non-vestibular schwannomas in adult patients: a systematic review and consensus statement on behalf of the EANS skull base section Part II: Trigeminal and facial nerve schwannomas (CN V, VII)》
三叉神经鞘瘤解剖学
三叉神经纤维在脑干腹侧的桥中部与脑干相连,由一个主要的感觉根和一个较小的内侧运动根构成。这些纤维向上伸展至岩骨顶部,穿越桥小脑池,并通过三叉神经孔离开后颅窝。穿过三叉神经孔后,除了运动纤维外的其他纤维,即汇聚形成三叉神经节(亦称为半月神经节)。
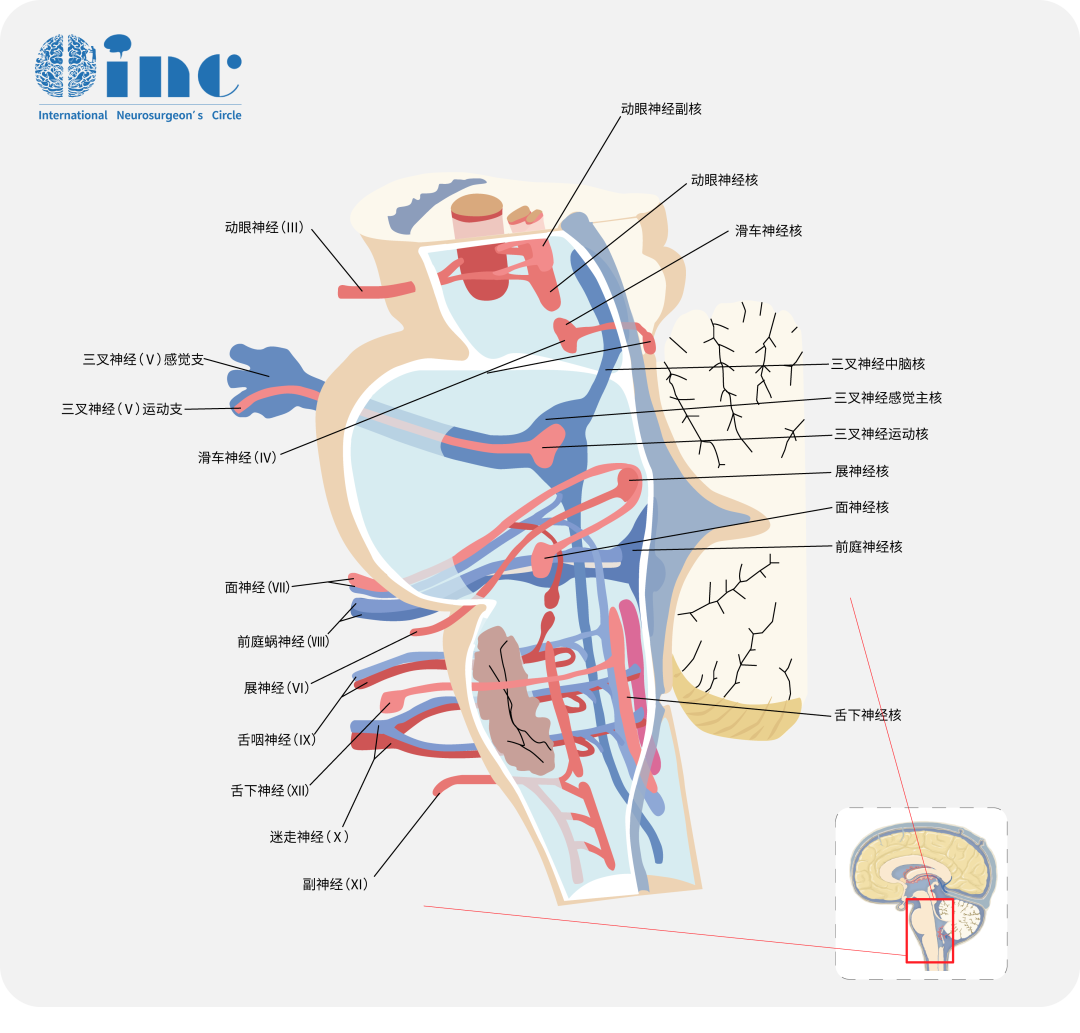
三叉神经节位于梅克尔腔内,它是由硬脑膜和蛛网膜形成的,其形状类似于一只“三指手套”。每个“手指”对应三叉神经的一个分支。眼支(V1)沿着海绵状窦的侧壁行进并进入眼眶。上颌支(V2)在海绵窦硬脑膜的内侧壁融合点下方穿过硬脑膜,并通过圆孔离开颅腔。下颌支则形成下颌神经,包含感觉纤维和支配咀嚼肌的运动纤维。
三叉神经鞘瘤治疗方案
三叉神经鞘瘤手术的两个主要关注点:手术入路和手术目的(完全切除或次全切伴随放射治疗)。
在进行手术治疗时,选择合适的手术入路十分重要,以便在实现最大程度的肿瘤切除的同时,将并发症的风险降至最低。目前,已存在多种手术技术,包括传统的开颅手术、内镜手术,以及内镜辅助的开颅手术。随着显微外科技术和颅底入路的发展,三叉神经鞘瘤的手术治疗变得更加安全,致死和致残的风险有所降低,同时肿瘤的切除率也得到了提升。
内镜下经鼻入路(endoscopic endonasal approach,简称EEA)技术在治疗翼腭窝、颞下窝及梅克尔腔肿瘤方面得到了广泛运用。相较于传统的显微外科手术,内镜经鼻手术展现出诸多优势,如减少对脑组织的牵拉、创伤性较小、手术视野更为清晰等。然而,内镜入路也存在一定的不足,如脑脊液漏的风险相对提高,以及颈内动脉可能影响手术操作空间等问题。
内镜技术用于进入梅克尔腔的治疗方法是研究热点之一。可以通过前内侧的通路实现梅克尔腔的进入,即所谓的经上颌入路的鼻内扩张入路(EEA)。对于位于后颅窝腹侧至脑干的肿瘤,该入路可以与经斜坡入路结合使用。这种技术为处理扩展至颞下窝及梅克尔腔的肿瘤提供了有效的途径。在需要进行组织活检,且经皮活检不可行或未能成功的情况下,鼻内入路也被视为手术切除的一种备选方案。
立体定向放射外科(SRS)治疗的应用,可作为次全切除术后的主要治疗或辅助治疗,也可针对术后生长的残余肿瘤。传统观念中,大多数专家倾向于对三叉神经鞘瘤采取最大限度的安全手术切除。SRS治疗后常见的问题是中央坏死和肿瘤体积增大,这通常会导致颅神经病变。Ji等人的研究指出,在接受SRS治疗后,27%(6例)的患者出现了新的或加重的颅神经症状,其中50%(3例)症状为永久性。该研究也证实了这一点,特别是海绵窦区肿瘤的扩展,尤其有可能导致新的颅神经功能障碍。
总结
这篇文章代表了工作组关于三叉神经鞘瘤治疗所达成的共识意见。治疗目标是在确保患者安全的前提下,尽可能地实现最大程度的肿瘤切除,并保留患者的神经功能不受损伤。选择恰当的手术入路需要慎重考虑。对于大多数位于中颅窝的三叉神经鞘瘤,可以通过颞下硬膜外中颅窝入路安全地进行手术。
在手术条件不允许的情况下,放疗可以作为治疗小至中等大小肿瘤、术后残留或复发肿瘤的补充手段。对于那些无法完全切除的三叉神经鞘瘤,先行手术切除再辅以放疗来控制残余肿瘤,是一种能有效降低颅神经新发功能障碍风险、改善患者整体预后的治疗方法。
国际神经鞘瘤大咖
德国教授Henry W.S. Schroeder

世界神经外科学会联合会(WFNS)内镜委员会前主席
欧洲神经内镜学会前主席
德国神经内镜和神经导航协会前主席
德国格赖夫斯瓦尔德大学(Greifswald University)神经外科教授兼主席
德国颅底外科学会科学委员会成员
施罗德教授是德国格赖夫斯瓦尔德大学(世界上历史最悠久的大学之一,拥有三位诺贝尔奖得主校友)的神经外科教授及主席,同时也是德国神经外科协会、神经外科医师大会、美国神经外科协会的成员。他的主要研究领域包括垂体瘤、脑膜瘤以及其它颅内肿瘤的治疗,专注于神经内镜手术、显微神经外科手术和显微颅底手术。
施罗德教授在国际神经内镜手术领域享有盛誉,拥有超过20年的神经外科疾病咨询经验。他在多个领域具有专业造诣,包括内镜神经外科(脑积水、囊肿、脑室内病变)、内镜颅底手术(脑膜瘤、前庭神经鞘瘤、表皮样囊肿)、鼻内镜颅底手术(垂体瘤)、微创神经导航脑颅内手术、周围神经手术以及癫痫手术等,尤其擅长神经内镜下单鼻孔垂体瘤的微创手术治疗。经其神经内镜手术治疗的垂体瘤和脑膜瘤病例,切除率和治愈率均较高,且复发率相对较低。
德国教授 Helmut Bertalanffy

法国教授 Sebastien Froelich


 胶质瘤
胶质瘤 垂体瘤
垂体瘤 脑膜瘤
脑膜瘤 脑血管瘤
脑血管瘤 听神经瘤
听神经瘤 脊索瘤
脊索瘤




 沪公网安备31010902002694号
沪公网安备31010902002694号