揭开大咖开颅手术神秘面纱
脊髓中的“蛇”,竟是悄无声息的致残元凶。在我们奇妙而复杂的人体结构中,如果要把身体比作一座精心设计的建筑,那么脊髓无疑就是这座建筑里那座至关重要的“承重墙”。它不仅支撑着我们的身体活动,还扮演着信息传递的超级高速公路角色,确保大脑与身体各部分之间的指令和感觉能够畅通无阻。
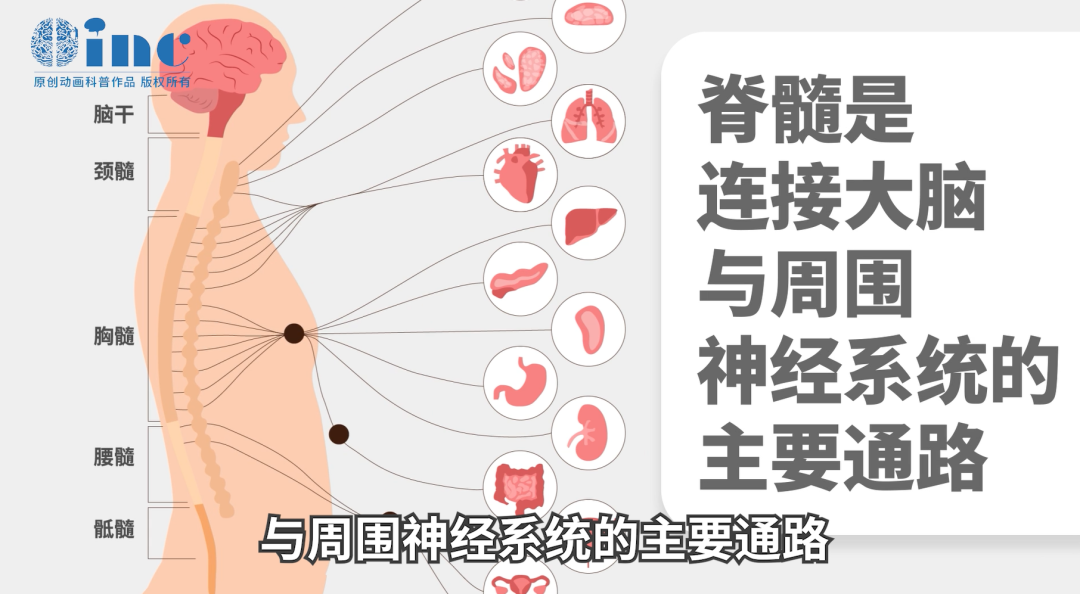
想象一下,你的脊髓就像是一根长长的、柔韧而强大的电缆,从大脑底部一直延伸到腰骶部,隐藏在脊椎骨这串精心排列的“保护套”里。这条神奇的“承重墙”里,布满了密密麻麻的神经纤维,它们就像是无数条细小的电话线,负责传递着从指尖轻触的微妙感觉,到腿部迈动的大力指令,一切生命活动的精细调控都离不开它。
然而,就像任何建筑都可能遭遇的意外一样,脊髓有时也会面临挑战——脊髓肿瘤。想象一下,如果承重墙里多了一块不该有的石头,它可能会让墙壁出现裂痕,影响整个建筑的稳固。同样地,脊髓里的肿瘤 也会让这条信息高速公路变得拥堵甚至中断,影响到身体的正常运行。这些肿瘤,无论是良性的还是恶性的,都可能挤压到周围的神经纤维,干扰信息的传递,甚至威胁到脊髓的结构完整,导致身体出现各种问题,比如疼痛、麻木、肌肉无力,严重时还可能影响到行走、呼吸等基本功能。
甚至当这条“蛇”侵害到延髓时,脑干延髓是神经高度密集区,连接脊髓和大脑的纤维束,舌咽神经、迷走神经、副神经、舌下神经),其内含有心跳、呼吸、消化等基本生命中枢。解剖关系复杂、位置深,手术难度很高。术中操作稍有不慎,患者就可能出现心跳呼吸异常、术后无法自主呼吸、长期昏迷或植物状态,需长期住ICU,甚至导致死亡,造成无可挽救的局面。
今日分享的是一例延髓—T1巨大室管膜瘤,长达180mm,在神经电生理监测下通过后正中入路达到肿瘤全切。该肿瘤起源于脑干下部,累及延髓和颅颈交界区,且向下方延伸到整个颈部脊髓以及一直到第一胸椎水平,病变累及范围近18cm,这个位置的手术稍有不慎,患者可能就要面临瘫痪、呼吸心跳暂停、昏迷植物人等毁灭性的结果。为了更好的保护该名患者的正常神经功能并切除肿瘤,仅仅延髓、脊髓部位的肿瘤剥离就用了4个小时,让我们一探究竟。
18cm肿瘤从脑干长到脊髓髓内
病史摘要
2016年,33岁的郑女士因晨起颈部疼痛和自感右上肢无力,行核磁检查,提示颈椎椎管占位性病变,室管膜瘤可能。然而,医生考虑手术风险过大,有可能瘫痪,因此未做进一步治疗。2019年,郑女士怀孕,虽然孕后期出现下肢轻微麻木,为了腹中胎儿的健康,期间一直未行任何治疗。到了2022年,郑女士感到症状加重,右臂没什么力气并伴有手麻症状,左臂温度感觉异常,右腿也没什么力气,左腿麻木。2022年8月行核磁复查,提示颈椎椎管内占位病变,室管膜瘤可能,病变较2017年范围明显增大。为了治好自己的病,更好的陪伴着孩子的成长,郑女士决定寻求国际神外大咖的治疗……
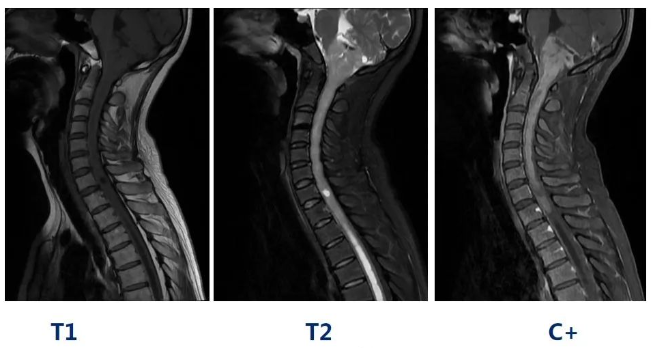
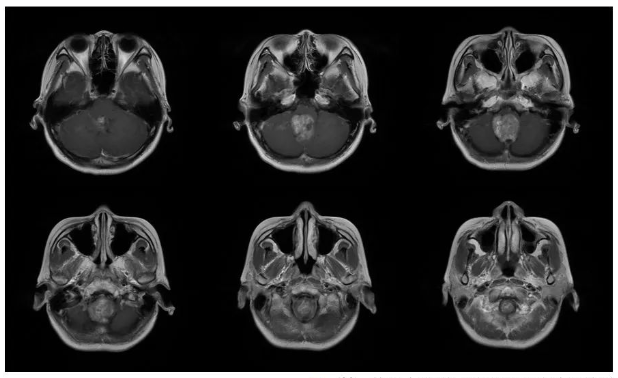
▼术前MRI
INC巴教授手术纪实
手术方案
手术方案:
1、后正中入路延髓-T1占位切除术
2、电生理监测(MEP+SEP)
3、术中按照急性脊髓损伤甲泼尼龙激素冲击治疗
4、棘突、椎板、韧带(脊柱后柱)复合体回植+微型重建钛板内固定
手术纪实
在苏州大学附属第四医院(苏州市独墅湖医院)神经外科手术室,由巴教授主刀。
术中纪实
▼铣下后颅窝骨瓣
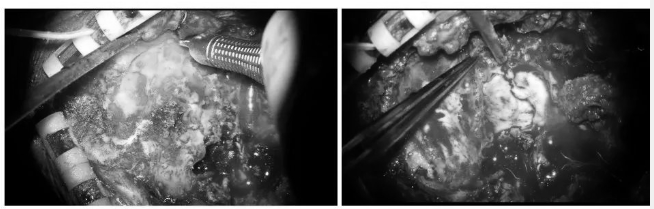
▼从C2-T2在相邻椎间隙中使用磨钻在中线旁开0.5cm处在上下椎弓板处磨出一小孔至下方硬脊膜,剥离子分离间隙,防止硬脊膜和椎板黏连。
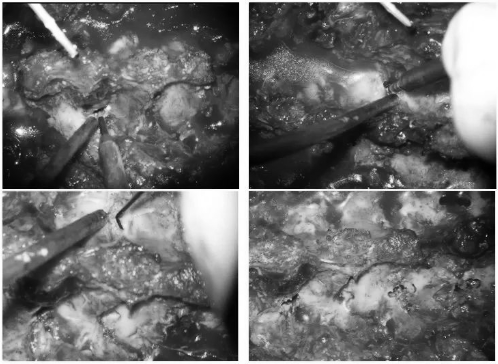
▼超声骨刀把棘突、椎板、韧带(脊柱后柱)复合体一同取下
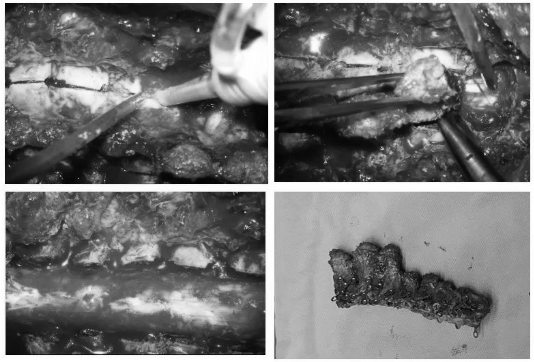
▼剪开硬脑膜及硬脊膜,临时悬吊
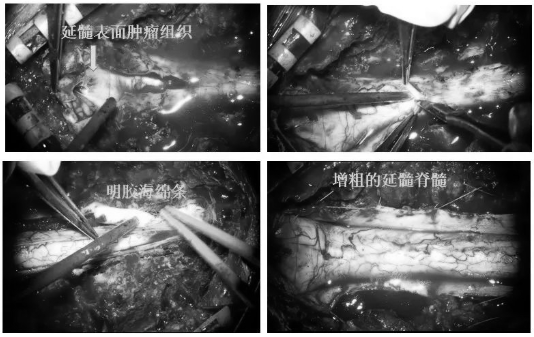
▼沿后正中电凝表面血管后切开表面正常延髓及上段颈髓组织,使用Proline缝线把蛛网膜临时悬吊至硬脊膜;肿瘤组织呈灰褐色,血供欠丰富,与周边正常组织边界尚清晰
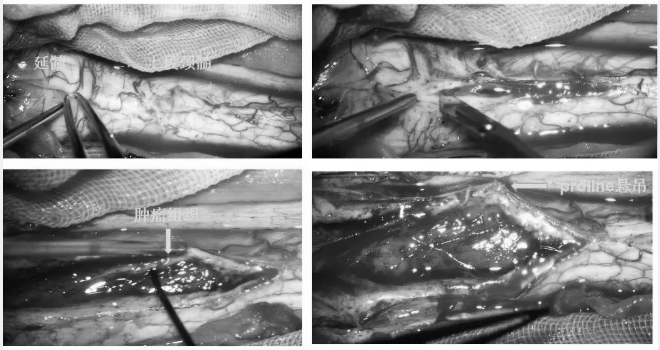
▼使用剪刀、双极、薄层带棉钝性分离肿瘤与延髓,上段颈髓边界,同时CUSA辅助下切除肿瘤。
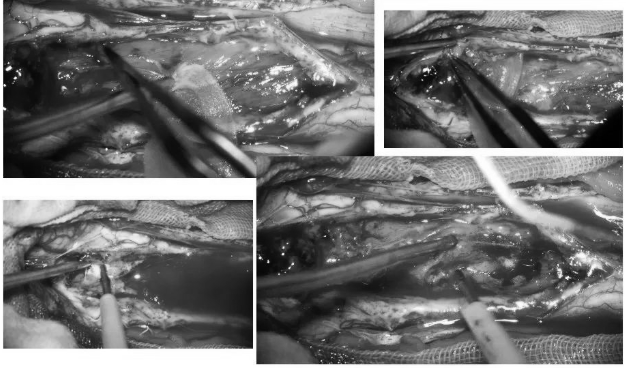
▼通过反复分离-CUSA减容-分离-CUSA减容
▼上段颈髓髓内肿瘤腹侧面的正常脊髓组织逐渐显露,肿瘤切除

▼延髓段肿瘤巨大,耐心分离+分块切除
▼延髓段肿瘤减容后其上方四脑室回位,可见其内脑脊液及四脑室底
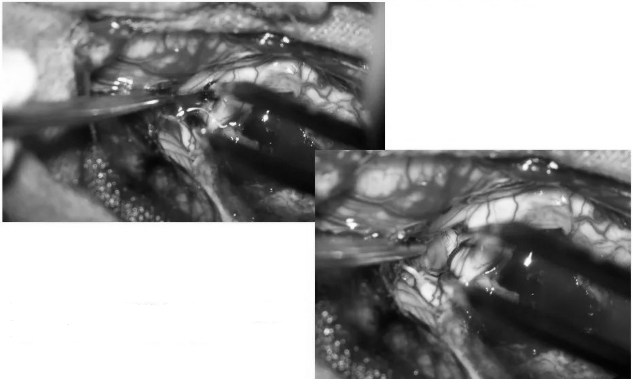
▼延髓段肿瘤切除后显露其腹侧面延髓组织
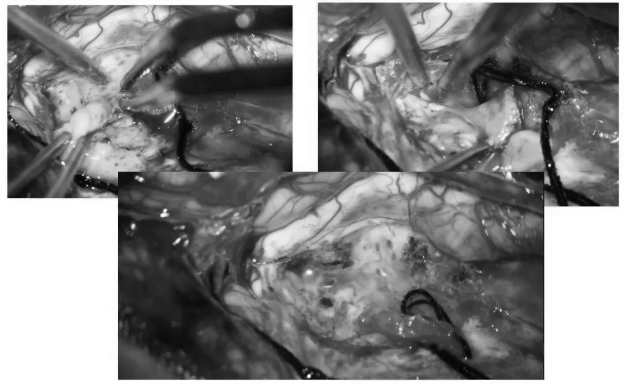
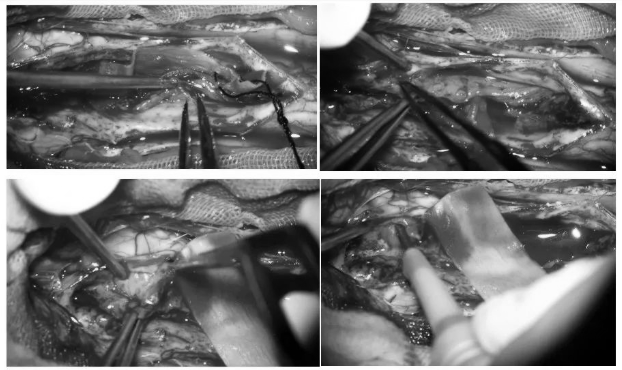
▼相同方式沿后正中切开中下段颈髓,显露肿瘤

▼钝性分离+分块切除肿瘤

▼上段颈髓与中下段颈髓交界处肿瘤血供丰富,与周围正常组织边界不清,可能是此患者室管膜瘤起源处
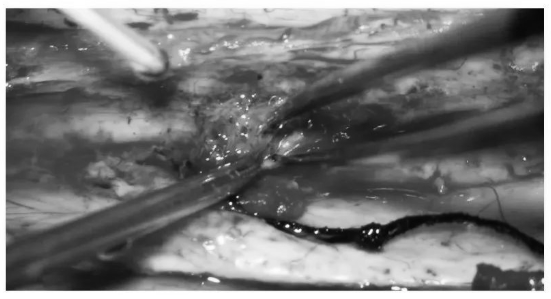
▼在电生理严密监测下切除该处肿瘤,中下段颈髓肿瘤切除

▼相同方法切除胸段髓内肿瘤
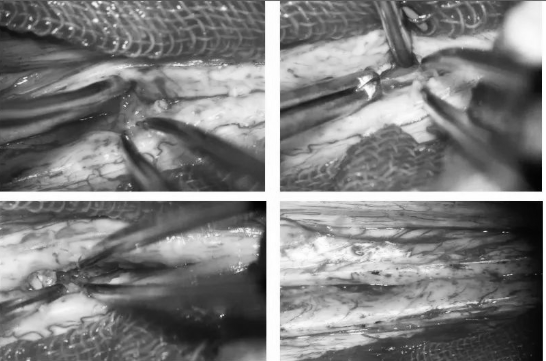
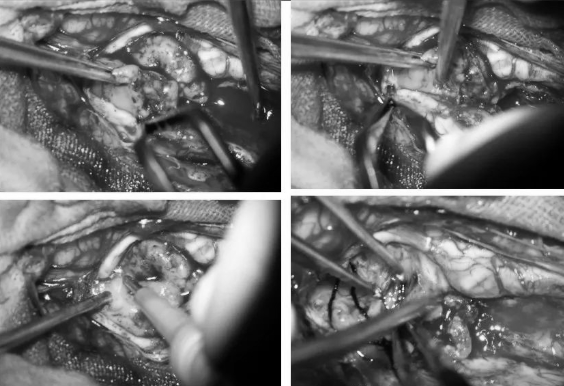
▼用proline缝线间断缝合蛛网膜,封闭瘤腔,水密缝合硬脑膜及硬脊膜

▼水密缝合硬膜
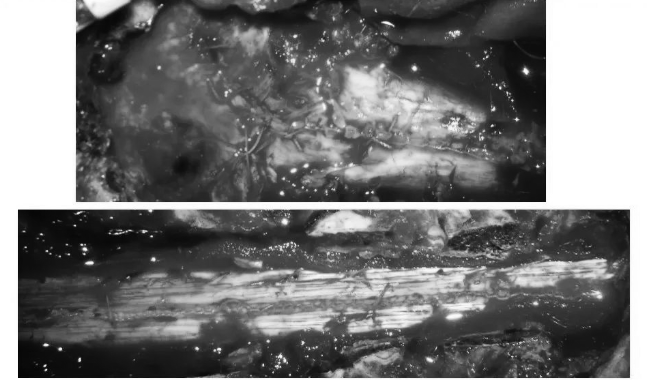
▼硬膜表面铺盖速即棉后生物胶水再次覆盖,防止脑脊液漏
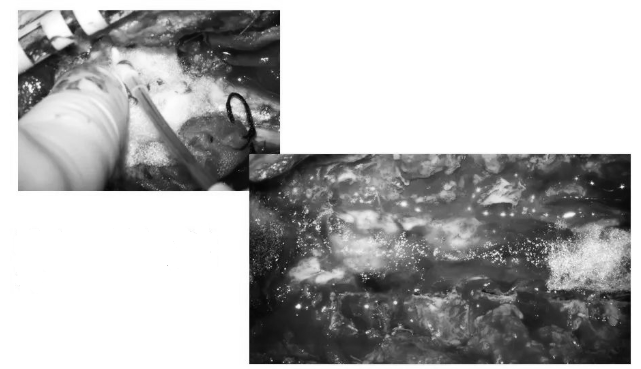
▼棘突、椎板、韧带(脊柱后柱)复合体使用微型钛板回植,后颅窝骨瓣复位

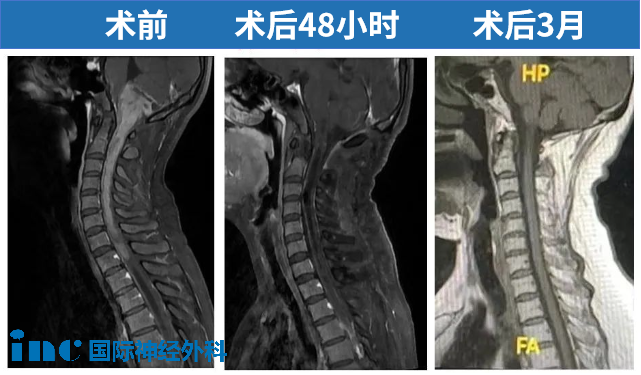
▼术前术后MRI对比
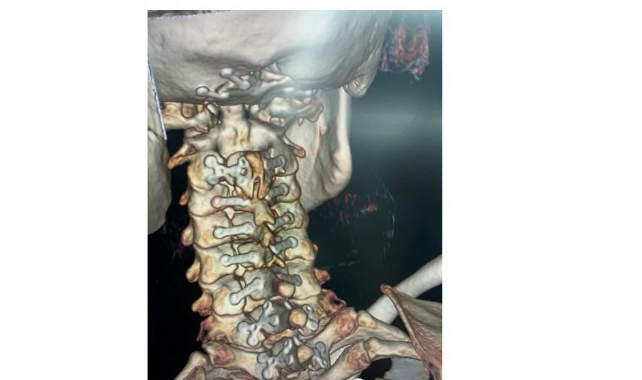
▼头颈CT(三维重建)
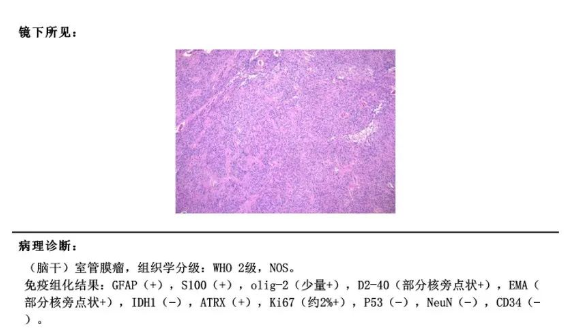
预后
术后病理:室管膜瘤WHO 2级
成人原发性脊髓硬膜内肿瘤极为罕见,髓内肿瘤更为罕见,占所有脊髓肿瘤的5%-10%;脊髓室管膜瘤是最常见的成人髓内肿瘤,占所有髓内病变的60%以上。肿瘤的位置很大程度上取决于病人的年龄。虽然90%的儿童室管膜瘤发生在颅内,但50%-60%的成人室管膜瘤发生在脊柱。Khalid等人回顾性评估了2126例脊髓室管膜瘤患者的存活率;诊断后1年、3年和5年的总生存率分别为97.0%、94.3%和93.3%。回顾性研究发现,室管膜瘤早期进展的危险因素包括幕上位置、组织学分级3级和次全切除。
根据最新的欧洲指南,治疗任何疑似脊髓室管膜瘤的金标准是手术切除,目的是获得肿瘤的组织分子特征,实现完全切除,只要有可能,需保持或改善患者的功能状态。事实上,在儿童和成人脊髓室管膜瘤中,肿瘤分级和切除范围似乎是迄今为止唯一能够对患者预后产生显著影响的独立因素。
2级室管膜瘤接受全切除术(GTR)的患者,辅助放疗不能改善PFS和OS,因此不推荐使用。另一方面,当GTR因脊髓或神经根浸润而不可行时,在没有辅助治疗的情况下,复发率高达50%–70%,5年生存率为73.7%。
资料来源:Giulia Cerretti, et al. Spinal ependymoma in adults: from molecular advances to new treatment perspectives. Front Oncol. 2023 Nov 24;13:1301179. doi: 10.3389/fonc.2023.1301179
案例总结
脑干-脊髓巨大肿瘤手术难点有哪些?
延髓-胸段脊髓18cm巨大室管膜瘤的手术难点主要涉及肿瘤的解剖特性、手术操作的复杂性以及术后可能的并发症,包括如下:
1. 肿瘤大小和范围
巨大肿瘤:18cm的肿瘤跨越多个脊髓节段,从延髓至胸段脊髓,覆盖范围广,对周围组织的压迫明显。
脊髓移位和变形:肿瘤长期压迫可能导致脊髓显著移位,增加术中操作的复杂性。
邻近重要结构:包括延髓、脊髓中枢、交感神经链等。
2. 手术暴露与操作
手术入路选择:
确保充分暴露肿瘤,尤其是延髓至上胸段区域,可能需要分阶段或复杂的手术入路。
脊柱稳定性:
为了暴露肿瘤,可能需要广泛的椎板切除,术后容易引发脊柱不稳,需要术中规划固定措施。
操作空间狭窄:
延髓和上颈段脊髓区域解剖空间有限,微创操作难度高,容易损伤正常组织。
3. 血供与出血控制
肿瘤血供丰富:
室管膜瘤可能有丰富的血供,术中出血风险高,尤其是延髓和颈段脊髓区域。
脊髓供血保护:
需注意维持脊髓关键血管的完整性,如脊髓前动脉损伤可能导致严重的术后功能障碍。
4. 功能保护
重要功能区保护:
延髓及脊髓前角和后索功能区密集,稍有不慎可能造成呼吸、吞咽、四肢功能受损。
脑干及高位脊髓功能:
特别是控制呼吸和吞咽的中枢(如迷走神经核团和膈神经核团)受到肿瘤侵犯,手术中需特别保护。
5. 肿瘤分界
界限不清:
室管膜瘤虽常有包膜,但在巨大肿瘤情况下,肿瘤和正常组织界限可能不清晰,增加全切难度。
囊变与坏死:
巨大肿瘤可能伴有囊性成分或坏死区,进一步增加了辨别组织边界的困难。
6. 术后并发症预防
脑脊液漏:
大范围切除和操作可能导致脑脊液漏,增加感染风险。
神经功能恶化:
即使手术成功,术后神经功能恢复可能受限,存在长期功能残障的风险。
脊柱不稳:
大范围椎板切除可能需要术后内固定,增加手术步骤和风险。
7. 术中技术要求
术中神经电生理监测:
需要实时监测运动诱发电位(MEP)和感觉诱发电位(SEP),以保护关键神经功能。
显微手术技术:
需要高水平显微技术及经验丰富的团队。
术中影像导航:
使用术中MRI或CT导航以精确判断肿瘤范围和残留情况
在脑干疾病手术治疗领域,巴教授是这一领域杰出的神经外科手术专家之一。30多年,上千台脑干成功手术案例,巴特朗菲教授历经千万个小时用超精确的物理剥除诠释了医术为何为艺术。大部分经由巴特朗菲教授手术的脑干肿瘤患者,术后很少有新发肢体瘫痪、神经损伤、长住ICU、长期卧床的患者。突破脑干“无人区”,不仅仅是医术上的创新,它改变的还包括众多病患一度难以挽回的绝望。
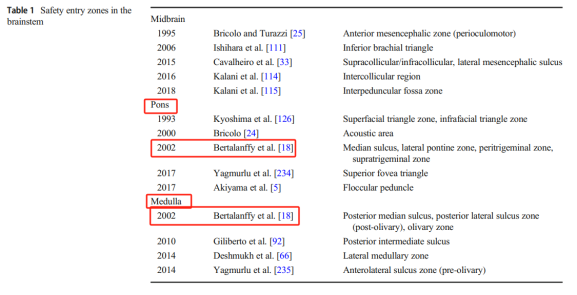
脑干手术发展史论文综述《The brainstem and its neurosurgical history》中提到到20世纪末(1990年-2000年),颅底手术入路取得了进展,术前神经成像技术的发展,图像引导手术和显微手术。这使得一些神经外科医生能够安全地接近脑干。脑干脑桥及延髓手术研究回顾中巴教授名列其中。
巴特朗菲教授对待每个手术案例就像艺术创作一样,力求每一招每一式都尽力做到精细,最终得以上升到艺术大师的高度。“在我去医学院之前,很多人问我以后想成为什么,我回答我想成为一名神经外科医生。我也不知道为什么从一开始我就知道我想要成为一名神经外科医生。”一切皆是遵循命运的指引!

 胶质瘤
胶质瘤 垂体瘤
垂体瘤 脑膜瘤
脑膜瘤 脑血管瘤
脑血管瘤 听神经瘤
听神经瘤 脊索瘤
脊索瘤




 沪公网安备31010902002694号
沪公网安备31010902002694号