一名18岁女性,右眼视神经病变、视网膜中央动脉阻塞、视网膜中央静脉阻塞和视盘新生血管形成的情况下,右眼视力迅速恶化。眼眶MRI对比显示右视神经的眼内、眶内和管内部分增强。部分眶内视神经活检呈阴性,但颅内视神经活检证实为WHOⅢ级胶质瘤(间变性星形细胞瘤)。肿瘤切除后,视交叉处仍有阳性边缘。然后对病人进行放疗和替莫唑胺联合治疗。术后,较初的视神经新生血管消退,又出现胶质增生。病人在切除肿瘤7年后仍然没有肿瘤。
恶性视神经胶质瘤是一种少见的疾病,5年死亡率高。由于眼眶磁共振成像(MRI)与对比剂的对比常常表现出非特异性,因此诊断很难实现。炎症改变可能是混淆的,因此在相应区域进行活检将产生阴性的病理结果。如果临床怀疑很高,建议重复活检。视神经肿瘤切除术、替莫唑胺和放疗联合治疗对该患者合适,该患者继续密切随访,7年多没有临床或影像学证据显示复发。新生血管的重新出现伴随视神经胶质增生/纤维化,是由缺血引起的,并进一步由辐射引起。据我们所知,这名患者是迄今为止文献报道的较为年轻的恶性视神经胶质瘤病例,存活时间较长(超过7年)。
1973年Hoyt1一次报道成人恶性视神经胶质瘤。从那时起,文献报告了70多个病例。这些肿瘤约占全部颅内胶质瘤的百分之一,男女发病率相当平均。平均发病年龄为6岁,报告的较小病例年龄为3-4岁。恶性视神经胶质瘤起源于视神经、视交叉或视束内的星形胶质细胞,其诊断和治疗具有很大的挑战性。患者通常表现为快速进行性单侧视力丧失,病因不明。如视神经病变,可进一步诊断为视神经病变或视神经病变。MRI表现包括视神经增厚,T1加权图像增强;然而,T2加权信号变化相对不均匀,没有一致的模式。组织活检是确诊的关键。国际卫生组织(WHO)根据其病理表现对这些恶性病变进行了分类,包括间变性星形细胞瘤(WHO 3级)和多形性胶质母细胞瘤(WHO 4级)。治疗包括手术切除、化疗和放疗。尽管接受了治疗,但死亡率较高,通常在1年内死亡,一般较长存活时间为20个月。
该病例报告1例18岁女性,无明显既往病史,到神经眼科门诊寻求二意见,以评估右眼快速进行性视力丧失。症状开始于3个月前,受影响的眼睛难以集中注意力和畏光。这些症状在发病后一个月内发展到完全失明。她当时的脑脊液和血清学评估都是详尽无误的。血清Epstein-Barr-IgG升高。相关阴性实验室包括ACE、ANA、弓形虫IgG和NMO抗体。眼眶MRI显示眼内、眶内和管内的右侧视神经增强,延伸至右侧交叉,但没有明显的T2高信号(图1)。她接受了多次静脉注射和口服类固醇治疗,但没合适果。
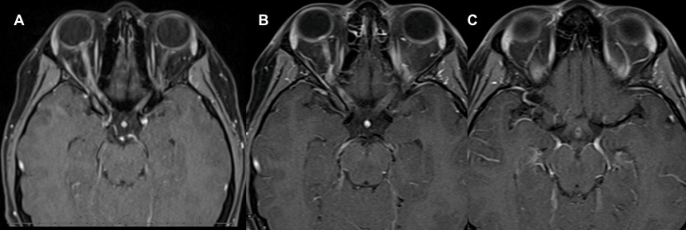
图1
检查证实右眼有NLP视力,瞳孔黑蒙。一个苍白,浸润,水肿的右视神经明显,视盘新生血管形成,视网膜中央动静脉无灌注(图2)。左眼检查正常。右视神经活检是通过经结膜眼眶切开术进行的,病理结果显示炎症。由于高度怀疑为恶性肿瘤,颅内视神经通过上一个开颅手术进行活检,诊断为间变性星形细胞瘤(WHOⅢ级)。然后使用Shriver等人描述的技术对视神经进行保留眼球的切除术。7在视神经的颅内和管内部分发现肿瘤(图3),但不在眶内。恶性星形细胞瘤在视交叉前水平的后缘呈阳性。
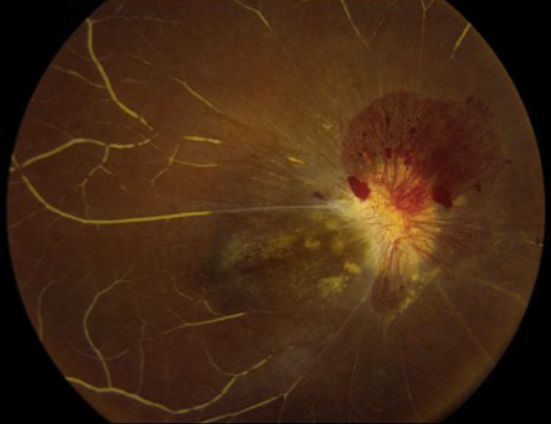
图2
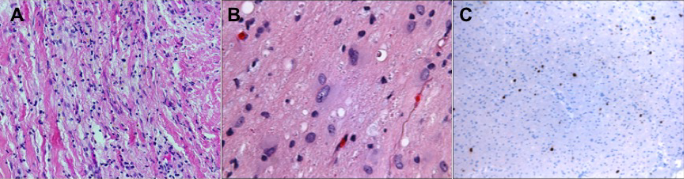
图3
患者接受了化疗(替莫唑胺6个月疗程)和放疗(30分60格瑞)。系列检查显示术后3个月(图4A)和术后6个月(图4B)的右视神经新生血管消退,MRI证实无疾病。手术切除一年后,病人出现眼内视神经增厚及新出血(图4C)。考虑到眼内恶性肿瘤,眼球摘除了。病理检查未发现眼内肿瘤。穹窿随后用人工眼修复。对患者进行了临床随访和眼眶连续磁共振成像(图5)7年,没有疾病复发的迹象,对侧眼睛视力为20/20,视野全。
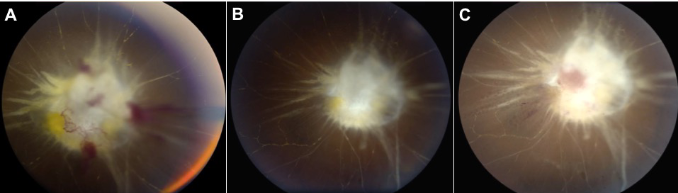
图4
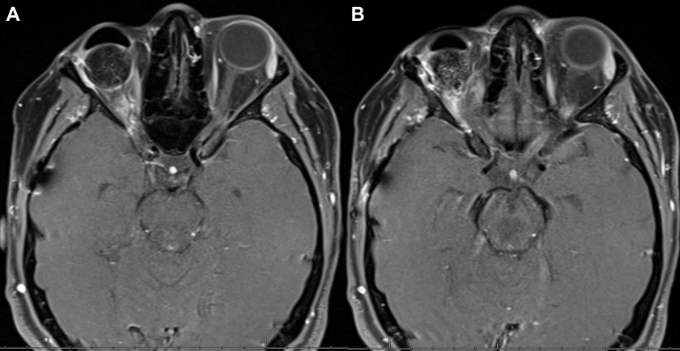
图5
结论:本病例证实恶性视神经通路胶质瘤在临床检查和神经影像学上常伪装成其他实体,使及时诊断具有挑战性。当初始活检结果为阴性时,在不同的位置重复活检是谨慎的,是在临床怀疑很高的情况下。手术切除较好辅以辅助化疗。替莫唑胺联合放疗成功地清除了Ki-67指数较低的肿瘤的正后缘。新生血管的重新出现伴随视神经胶质增生/纤维化,是由缺血引起的,并进一步由辐射引起。据我们所知,这个病人是迄今为止报道的较年轻的恶性视神经胶质瘤病例,也是迄今为止文献中存活时间较长的(超过7年)。
原文链接:<https://www.readcube.com/articles/10.1016%2Fj.ajoc.2020.100862>

 胶质瘤
胶质瘤 垂体瘤
垂体瘤 脑膜瘤
脑膜瘤 脑血管瘤
脑血管瘤 听神经瘤
听神经瘤 脊索瘤
脊索瘤




 沪公网安备31010902002694号
沪公网安备31010902002694号