脊髓内肿瘤包括哪些类型?大部分髓内原发性脊髓肿瘤是胶质瘤。术语“胶质瘤”是指与正常胶质细胞在组织学上有相似之处的肿瘤。胶质瘤的主要类型包括室管膜瘤、星形胶质细胞瘤和少突胶质细胞瘤。相比于脑部胶质瘤,脊髓胶质瘤少见,很可能是由于脊髓中胶质组织相对较少。
脊髓胶质瘤的组织学亚型分布也明显不同于颅内胶质瘤。虽然胶质母细胞瘤(glioblastoma,GBM)占颅内胶质瘤的大部分,但仅占脊髓胶质病变的5%。相比之下,室管膜瘤约占脊髓胶质瘤的60%-80%,但其仅占颅内胶质瘤的3%。
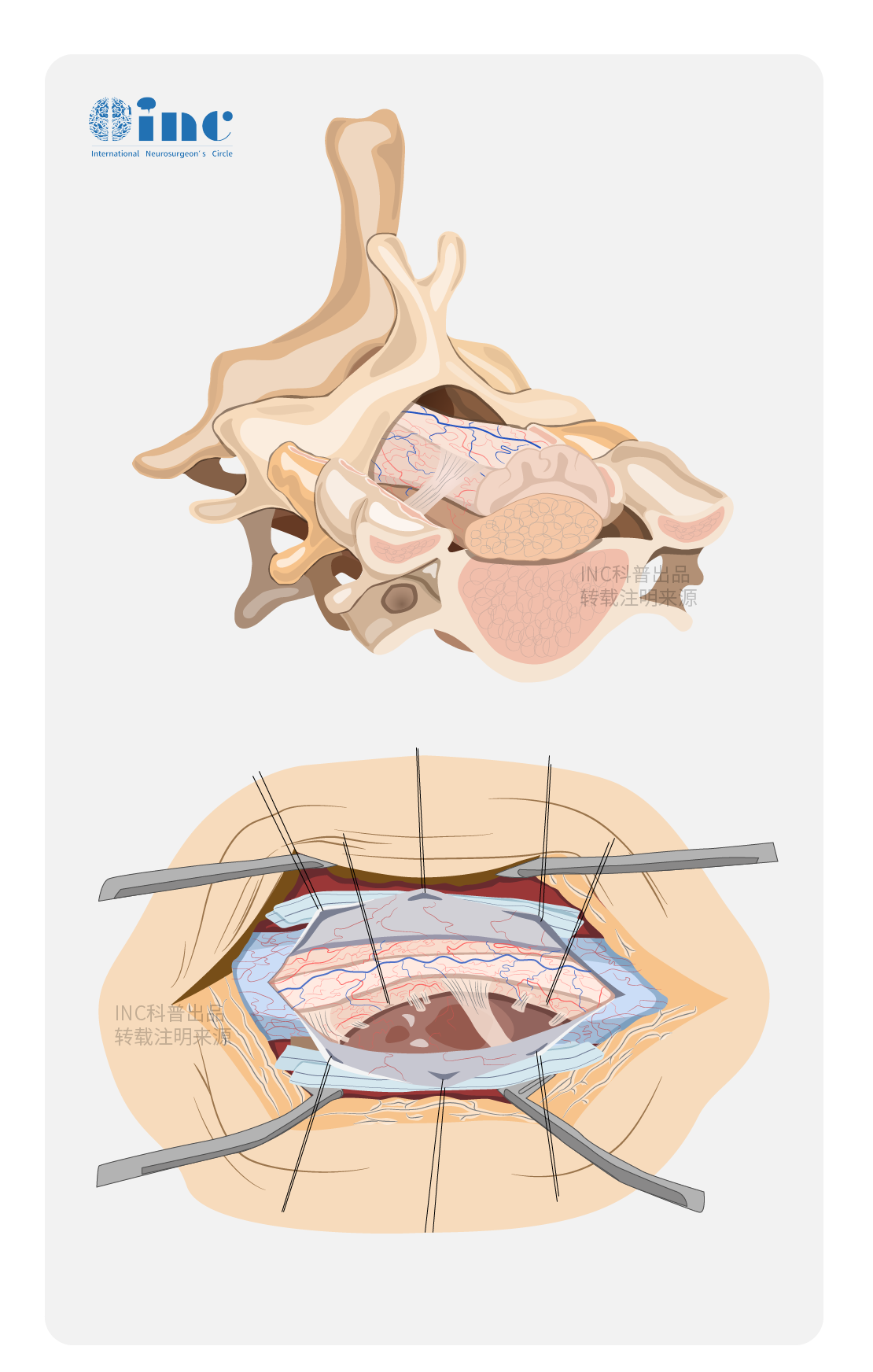
脊髓内肿瘤
室管膜瘤
室管膜瘤是可位于沿脊髓任何部位的髓内肿瘤。其中大约一半出现在腰骶部脊髓或终丝;另外50%发生于颈部脊髓或胸部脊髓任何部位。神经外转移少见。
室管膜瘤是可位于沿脊髓任何部位的髓内肿瘤。其中大约一半出现在腰骶部脊髓或终丝;另外50%发生于颈部脊髓或胸部脊髓任何部位。神经外转移少见。
根据WHO的脑肿瘤分类,室管膜肿瘤分为4个主要类别:室管膜下室管膜瘤、黏液乳头状室管膜瘤、室管膜瘤和间变性室管膜瘤。室管膜瘤还包括RELA融合基因阳性室管膜瘤,这一亚类可包括Ⅱ级和Ⅲ级肿瘤。
室管膜瘤
室管膜瘤是较常见的成人髓内肿瘤,发病年龄高峰为30-40岁。以细胞型亚型较常见。
室管膜瘤是较常见的成人髓内肿瘤,发病年龄高峰为30-40岁。以细胞型亚型较常见。
在出现其他症状前,患者常有持续数月至数年的局部疼痛。神经功能障碍可能包括:下肢痉挛、痛觉和温度觉丧失、下肢和躯干的轻触觉及振动觉减弱以及步态共济失调。室管膜瘤倾向于发生在脊髓中央,随着生长对称地扩展脊髓。脊髓可能沿着数个节段扩展,常见肿瘤相关性囊腔[空洞(syrinx)]。这些病变一般在MRI上呈明显强化。
较佳处理包括由经验丰富的外科医生进行肉眼下全切。虽然室管膜瘤为浸润性,但通常可实现全切或近全切,且不引起进一步的神经功能障碍。尚无评估辅助放疗(radiotherapy,RT)作用的随机试验。
关于自然病程与治疗反应的较广泛数据来源于一项观察性病例系列研究,该研究纳入126例47年期间在6家机构接受治疗的脊髓室管膜瘤患者。较常见的亚型是细胞型室管膜瘤,约占有分类病例的60%;其中约70%的恶性程度为中等级别。此病例系列研究中有17例(13%)黏液乳头状室管膜瘤。
治疗包括对63例(50%)进行全切;其中12例(19%)接受了术后放疗。接受部分切除或仅活检的58例患者中,47例(81%)初始治疗包含放疗。中位随访时间约为4年。15年时的无进展生存率和总体生存率分别为35%和75%。多变量分析结果支持进行全切的重要性,但是并未证明辅助放疗的益处。其他大型回顾性研究已报道了类似发现。
化疗对复发性或转移性脊髓室管膜瘤的作用尚未得以证实。但是,作者曾偶然见到以卡铂为基础的治疗方案对晚期室管膜瘤患者的病情具有稳定作用。贝伐珠单抗可能有助于治疗2型神经纤维瘤病(neurofibromatosis type 2,NF2)相关的脊髓室管膜瘤。
黏液乳头状室管膜瘤
黏液乳头状室管膜瘤在生物学及形态学上不同于其他室管膜瘤。这些肿瘤较常发生于腰骶部脊髓和终丝。可能需要进行免疫组化检测以区分黏液乳头状室管膜瘤与脊索瘤或软骨肉瘤。
黏液乳头状室管膜瘤在生物学及形态学上不同于其他室管膜瘤。这些肿瘤较常发生于腰骶部脊髓和终丝。可能需要进行免疫组化检测以区分黏液乳头状室管膜瘤与脊索瘤或软骨肉瘤。
黏液乳头状室管膜瘤是生长缓慢的胶质瘤,通常见于年轻成人,并且更常见于男性(男女患者之比可达2.5:1)。中位诊断年龄为35-37岁。黏液乳头状室管膜瘤通常表现出腰痛,伴或不伴根性痛特征。多数此类肿瘤位于腰骶椎或胸腰椎。由于这些肿瘤易于在整个中枢神经系统播散,所以在诊断时应进行多方位的脑部和脊柱MRI检查以及脑脊液分析。
这些肿瘤的初始治疗包括椎板切除术(尝试外科切除)。这些肿瘤常能被完全切除,且许多患者在肉眼全切后得到治愈。然而,一些患者在初次手术后长达20年会出现局部复发或肿瘤柔脑膜播散的复发。
可能需要行次全切除,是对无包膜的肿瘤患者。美国国家综合癌症网络(National Comprehensive Cancer Network,NCCN)发表的共识指南建议对已接受次全切除术或活检的黏液乳头状室管膜瘤患者进行术后放疗。
大多数观察性研究已发现,术后放疗与局部控制和无进展生存好转相关,但对总体生存情况的影响还不太清楚。目前尚无研究术后放疗作用的随机试验。有人提出,较高剂量的放疗(50.4-54Gy)比较低剂量更合适。
在大型病例系列研究中,估计10年总体生存率超过90%,但高达1/3的患者在诊断后大约2年(中位数)时复发。较常见的治疗失败模式是局部失败(85%),其次为仅远处脊柱和脑部失败。局部控制减弱及无病生存率降低的危险因素包括较年轻(<36岁)和次全切除。尚未确定结局的分子决定因素。
尚未对黏液乳头状室管膜瘤患者的长期并发症发病率和治疗的晚期并发症进行充分研究。在迄今较大型的病例系列研究中,大约1/4的患者报告了晚期不良事件,包括慢性疼痛、运动截瘫、感觉减退以及泌尿道和/或肠道括约肌功能障碍。
间变性室管膜瘤
此类高级别室管膜瘤在组织学检查时可见间变性特征(坏死、核分裂、血管增生、细胞多形性以及细胞核重叠)。此类肿瘤相对少见,在一项大型病例系列研究中仅占脊髓室管膜瘤的5%。相比较低级别的室管膜瘤,间变性肿瘤似乎复发率更高,生存情况更差。
此类高级别室管膜瘤在组织学检查时可见间变性特征(坏死、核分裂、血管增生、细胞多形性以及细胞核重叠)。此类肿瘤相对少见,在一项大型病例系列研究中仅占脊髓室管膜瘤的5%。相比较低级别的室管膜瘤,间变性肿瘤似乎复发率更高,生存情况更差。
星形细胞瘤
星形细胞瘤可发生于整个脊髓的任何部位。脊髓星形细胞瘤的病理学特征可评估疾病的生物学行为和临床病程。约一半的脊髓星形胶质细胞瘤是毛细胞型星形细胞瘤,另一半是浸润性星形胶质细胞瘤。
星形细胞瘤可发生于整个脊髓的任何部位。脊髓星形细胞瘤的病理学特征可评估疾病的生物学行为和临床病程。约一半的脊髓星形胶质细胞瘤是毛细胞型星形细胞瘤,另一半是浸润性星形胶质细胞瘤。
●毛细胞型星形细胞瘤是界限清楚的低级别肿瘤,临床行为为非侵袭性。在使用钆对比剂的MRI检查中,此类肿瘤明显强化。
●脊髓弥漫性纤维型星形细胞瘤通常表现为无包膜的病变,在MRI检查中呈轻微强化或呈不均匀强化。约1/3的弥漫性纤维型星形细胞瘤在组织学上为高级别(间变性星形细胞瘤或胶质母细胞瘤)。约一半此类肿瘤的组蛋白编码基因存在H3K27M突变,目前被归类为H3K27M突变型中线胶质瘤。
尚无随机试验确定这些肿瘤的较佳治疗方法。较广泛的经验来自一项回顾性病例系列研究,其纳入43年间在Mayo诊所接受治疗的136例患者(69例为毛细胞型星形细胞瘤,67例为浸润性星形细胞瘤):
●诊断时,患者的中位年龄为35岁,症状已存在的中位时间为8个月。
●16%的患者可行肉眼下全切除,25%的患者可行次全切除,59%的患者仅进行活检。毛细胞型星形细胞瘤和浸润性星形细胞瘤在切除范围上没有差异。
●与浸润性星形细胞瘤患者相比,毛细胞型星形细胞瘤患者的生存期更长(10年生存率78%vs 17%)。即使对于浸润性星形细胞瘤患者,也因某些长期生存者的存在而使生存曲线出现平台期。
●与更好预后相关的较重要因素为肿瘤级别低(WHOⅠ级)。与更好预后相关的其他因素包括:肿瘤不位于颈段、肿瘤沿脊髓的累及范围有限以及症状持续时间更长(>180日)。多变量分析不能证明更的手术切除的优势。
●术后放疗并不影响毛细胞型星形细胞瘤患者的结局,但其的确似乎使浸润性星形细胞瘤患者的结局好转。
对于推测有症状性或增大的原发性髓内肿瘤的患者,初始治疗步骤为外科操作以进行组织诊断以及尽可能较大范围切除肿瘤。毛细胞型星形细胞瘤通常可完全或近完全切除,而不会引起进一步神经功能障碍。弥漫性纤维型星形细胞瘤更具浸润性,由于缺乏明确的组织界面以及发生神经系统并发症的风险,通常无法进行有意义的切除。
鉴于脊髓弥漫性纤维型星形细胞瘤的少见性,目前尚无随机试验指导对后续治疗的,并且临床实践也有变化。我们的方法是采用分割放疗来治疗不完全切除的低级别肿瘤以及全部的高级别肿瘤。
尚未明确化疗在该疾病中的作用。尚无对脊髓星形细胞瘤进行化疗的试验报告,而且根据我们的经验,化疗无效。然而,在儿科文献中有一些小型观察性病例系列研究表明,化疗至少有一些作用。
转移瘤
脊髓内转移少见,然而MRI的应用增加已导致此类病变的检出率增加。约一半的病例与肺癌有关。由其他部位转移至脊髓的肿瘤还有乳腺癌、肾细胞癌、淋巴瘤和黑素瘤。
脊髓内转移少见,然而MRI的应用增加已导致此类病变的检出率增加。约一半的病例与肺癌有关。由其他部位转移至脊髓的肿瘤还有乳腺癌、肾细胞癌、淋巴瘤和黑素瘤。
髓内转移通常见于肿瘤广泛转移的患者。大部分患者还有脑和肺转移,柔脑膜转移见于约25%的患者。
患者通常表现为无力、麻木和疼痛。脊髓半侧功能障碍的Brown-Sequard综合征为常见的初始检检查发现,相比更常见的硬膜外脊髓压迫,此综合征可提示脊髓内转移。MRI通常具有诊断性。对于不能行MRI检查的患者,可选择CT脊髓造影。
髓内转移的治疗通常包括分割放疗,其通常可维持治疗前的神经功能水平,但无好转作用。与治疗脑转移瘤和硬膜外脊髓压迫一样,可使用皮质类固醇减轻放疗诱发性水肿的影响,直到放疗完成。

 胶质瘤
胶质瘤 垂体瘤
垂体瘤 脑膜瘤
脑膜瘤 脑血管瘤
脑血管瘤 听神经瘤
听神经瘤 脊索瘤
脊索瘤




 沪公网安备31010902002694号
沪公网安备31010902002694号