垂体腺瘤约占颅内肿瘤的15%。这些良性肿瘤的治疗管理需要诊断具体的鞍内病变,并对局部肿块占位效应和外周的内分泌疾病进行综合性多学科的治疗。由于肿瘤可以产生不同的激素,它们的后果和管理治疗方法也有很大的不同。
发病机制
分化的、激素表达的垂体细胞谱系可引起腺瘤的发生(give rise to),常伴有自发的激素超量分泌。不同的过量分泌的症状取决于细胞的起源分泌促肾上腺皮质激素(corticotropin-secreting)的促肾上腺皮质激素细胞corticotroph)腺瘤引起库欣病,分泌生长激素(growth hormone–secreting)的生长激素细胞(somatotroph)腺瘤引起肢端肥大症,分泌泌乳素的(prolactin-secreting)泌乳素细胞(lactotroph)腺瘤引起高泌乳素血症,和分泌促甲状腺素的(thyrotropin-secreting)促甲状腺素细胞(thyrotroph)腺瘤引起甲状腺机能亢进症(hyperthyroidism)。促性腺激素细胞(Gonadotroph)腺瘤是典型的无分泌(nonsecreting)腺瘤,可引起性腺功能减退(hypogonadism),常偶然表现为鞍区肿块(图1)。
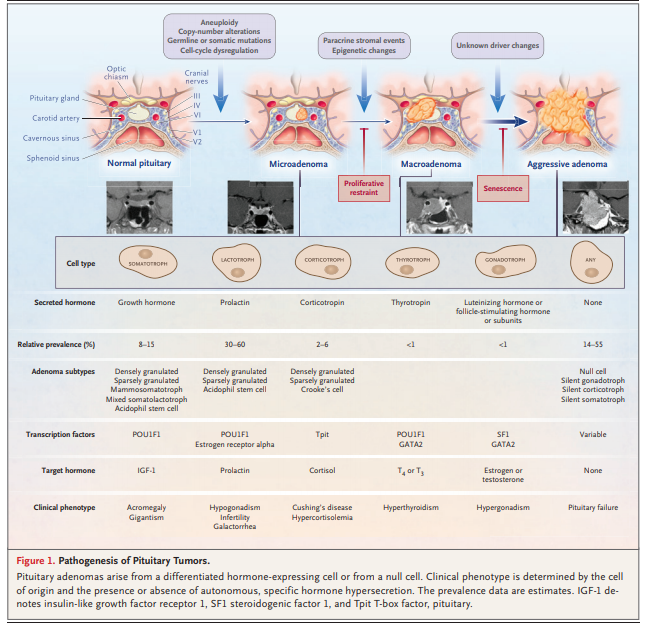
图1。垂体肿瘤的发病机制。垂体腺瘤起源于已分化的激素表达细胞或零细胞。临床表型是由细胞来源和是否存在自主的、激素特异性的超量分泌所决定的。患病率数据是估计值。IGF-1:胰岛素样生长因子受体1;SF1:类固醇生成因子1;Tpit:垂体T-box因子。
应答性(Permissive)下丘脑激素(hypothalamic hormone)和旁分泌增殖信号(paracrine proliferative signals)可导致垂体细胞周期失调(dysregulated),伴有非整倍性(aneuploidy)、染色体拷贝数变异(chromosomal copy-number variation)和控制恶性转化的细胞性衰老(cellular senescence restraining malignant transformation)。虽然GNAS(刺激腺苷酸环化酶的鸟嘌呤核苷酸结合蛋白[g蛋白]的刺激α亚基的基因)和USP8(泛素羧基末端水解酶8的基因,指泛素特异性蛋白酶)的突变分别发生在非家族性(nonfamilial)分泌生长激素的肿瘤和分泌促肾上腺皮质激素的肿瘤的亚组中,散在性腺瘤的遗传学评估很少对治疗管理有作用。
可能是由于提高了对垂体腺瘤的认识,以及改进了诊断成像和激素检测的结果,在过去的几十年里,垂体腺瘤的发病率已经上升到每10万人中有115例。泌乳素瘤(每10万人中有54例)和无功能腺瘤(每10万人中有42例)的相对患病率可能反映了外科手术报道与非外科手术报道的差异,因为大多数泌乳素瘤是通过药物手段治疗的,在外科诊断诊断报告中未引起注意(not captured in)。
分类
微腺瘤直径小于10毫米。无论细胞来源如何,大腺瘤(≧10mm)可能侵犯(impinge on)关键的鞍旁血管和神经结构,由此导致(resultant)视野缺陷,包括双颞侧偏盲(bitemporal hemianopia)和视力下降(decreased acuity),以及头痛。
分化的、细胞特异性垂体转录因子和激素的免疫细胞化学评价,以及明确的生化、影像和临床表型,定义肿瘤特征和内分泌综合征,以能进行个体化治疗(表1)。

表1:垂体腺瘤的个体化治疗方法。
垂体肿块的评估应包括磁共振成像(MRI)和视野检查,以准确定位肿瘤和评估局部压迫性肿块占位效应(local compressive mass effects)。对激素超量分泌进行评估,以区分无分泌性和分泌性肿瘤(表2),也要检测垂体-储备功能(pituitary-reserve function)。
表2:检测诊断激素分泌垂体瘤
大约30%的手术切除的腺瘤术后有持续或进行性生长,可长达40年甚至更长的时间,伴有局部侵袭性,以及Ki-67阳性细胞比例增加。在一项研究中,50例进袭性(aggressive)垂体腺瘤中超过40%显示有海绵窦受侵袭。特别倾向于发生侵袭性生长和复发的肿瘤涉及稀疏的颗粒状生长激素细胞、静默性促肾上腺皮质激素细胞、促肾上腺皮质激素Crooke细胞(CK20阳性的非肿瘤性细胞,伴取代正常嗜碱性颗粒的促肾上腺皮质激素细胞的明显的细胞质透明样环)和中老年男性的泌乳激素细胞。垂体癌较为少见。占垂体肿瘤的不到0.5%的,且对替莫唑胺的反应不一致。
管理策略
垂体腺瘤的综合治疗,包括经蝶窦手术切除,放射治疗和药物治疗,各具有具体对应腺瘤类型的优势和劣势(表1)。可能需要一整套或联合的方法。
手术一般指的是直径为10毫米或10毫米以上的肿块,有向胺区以外延伸或向中心压缩的特征,以及肿瘤的持续生长,特别是当视力受到损害或威胁时。切除可减轻重要结构的压迫,且逆转受累的垂体激素分泌(reverse compromised pituitary hormone secretion)。缓解的评估因素包括外科医生的经验、(如果水平全部升高)激素分泌水平相对较低和肿瘤小。术后,垂体功能减退可能发展出现尿崩症和脑脊液漏。约10%的病人会在手术后10年内复发。术后肿瘤的持续存在可反映切除不完全,难以接近的海绵窦肿瘤组织,或分泌激素的肿瘤细胞的硬膜巢(dual nesting)。
放射治疗,通过常规的外放射或质子束技术,或立体定向放射外科需要局部的知识,一般针对用于耐药的或不受手术控制的肿瘤。在较初的几年里,肿瘤生长通常是停滞(arrested)好几年,而且腺瘤-衍生的激素的分泌超量可能持续。大多数患者,在放疗后10年内会发生垂体功能衰竭(pituitary failure)和需要终生激素替代治疗。视力恶化和新发的颅神经瘫痪很少见。脑血管引起的死亡率增加,常规垂体照射后因子为4.42(95%置信区间[CI],2.71-7.22),观察到的死亡人数为16例,而预期死亡人数为3.6例。
遗传综合征
垂体腺瘤可合并发生几种少见的遗传综合征。多发内分泌肿瘤1型与垂体腺瘤以及甲状旁腺和朗格罕肿瘤(pancreatic-islet tumors)和较少见的类癌、甲状腺和肾上腺肿瘤。McCune-Albright综合征的特征是骨纤维结构发育不良和皮肤色素沉着(polyostotic fibrous dysplasia and cutaneous pigmentation)伴性早熟(sexual precocity)、甲状腺功能亢进(hyperthyroidism)、皮质醇增多症(hypercortisolism)、高泌乳素血症(hyperprolactinemia,)、和肢端肥大症(acromegaly)。
据报道,在有儿童或年青成人的生长激素细胞肿瘤倾向的家族中有家族性垂体腺瘤的少见病例,大约25%的这类肿瘤与AIP(芳基烃受体相互作用蛋白的基因)的种系突变有关,而散发性腺瘤则不常见的。Carney复合征包括垂体腺瘤与良性心脏粘液瘤、神经鞘瘤、甲状腺腺瘤、皮肤色素斑点(pigmented skin spots)。
参考资料:doi:10.1056/NEJMra1810772

 胶质瘤
胶质瘤 垂体瘤
垂体瘤 脑膜瘤
脑膜瘤 脑血管瘤
脑血管瘤 听神经瘤
听神经瘤 脊索瘤
脊索瘤




 沪公网安备31010902002694号
沪公网安备31010902002694号