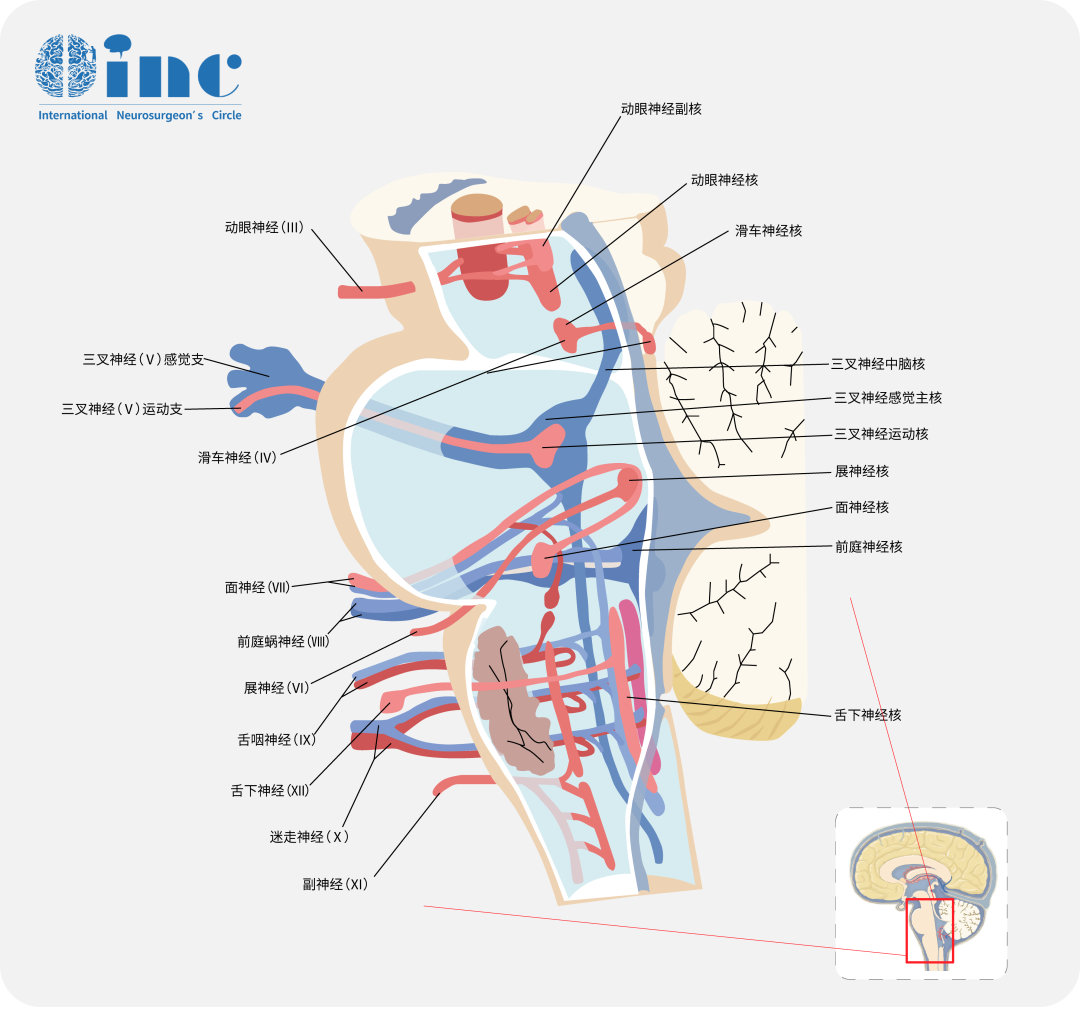
神经鞘瘤(neurinomas),亦称作施万细胞瘤(schwannomas),是一种由周围神经的施万细胞(一种神经胶质细胞)异常增殖所形成的良性肿瘤。而三叉神经鞘瘤(trigeminal schwannomas,TSs)起源于三叉神经根、半月神经节及其节后分支的施万细胞。该肿瘤的生长模式复杂多变,可在三叉神经颅内或颅外段的任一部位发生,既可单个间隙内生长,也可跨越一个或多个间隙,且可单独或同时存在于硬膜下、硬膜外及颅外区域。三叉神经鞘瘤占颅内神经鞘瘤的0.8%~8.0%,颅内肿瘤的0.2%,是一种常见的颅底良性肿瘤。
症状表现
三叉神经鞘瘤主要源自感觉性面神经(即三叉神经)的施万细胞。由于三叉神经靠近前庭神经、听觉神经(蜗神经)以及运动性面神经位置,因此,随着肿瘤的缓慢增长,它常常会对这些神经造成压迫。三叉神经鞘瘤常见的临床表现有:
1)面部疼痛,也称为三叉神经痛。这种疼痛主要发生在面部三叉神经分布区域内,通常局限于三叉神经的某一分支。疼痛常见于脸颊、上下颌、牙齿、牙龈、舌头、额头和鼻翼等部位,往往只影响面部的单侧。
2)听力减退和旋转性眩晕。当肿瘤体积增大,影响到前庭神经-听觉神经群时,患者可能会出现相关症状。
注:旋转性眩晕,医学上通常称为“真性眩晕”或“周围性眩晕”,是一种常见的平衡障碍,患者会感到自身或周围环境在旋转或移动,即便实际上并没有发生这种运动。
3)面部麻木或面部瘫痪。初期的表现多为面部麻木,但随着肿瘤的发展,到了晚期阶段,则可能发生面部瘫痪这一严重症状。
4)在某些情况下,如果肿瘤体积巨大,可能会阻塞脑脊液通道,导致脑脊液潴留和脑积水的形成。这种情况可能会引起患者出现恶心、呕吐,在后期则可能出现意识障碍等严重症状。
诊断方法
注射对比剂后的磁共振成像(MRI)是较好的检查方法。该技术能够清晰显示极小的肿瘤。通过采用CISS(稳态下的构造性干扰)序列,可以精确描绘位于小脑脑桥角和听觉路径上的特定颅神经,并且有效地区分肿瘤与周围神经的连结。除了进行影像学检查,若患者出现相关症状,还应进行耳鼻喉科的面谈,以评估听力和平衡功能。
治疗方案
而关于三叉神经鞘瘤的治疗方案, INC国际神经外科医生集团旗下组织世界神经外科顾问团(WANG)成员、世界神经外科学会联合会(WFNS)内镜委员会前主席Henry W.S. Schroeder教授(施罗德教授)认为主要包括三种选择:
1)定期进行MRI检查以监测肿瘤变化
2)采用显微外科技术进行肿瘤切除
3)实施放射治疗(放射外科)。
在制定治疗策略时,针对年龄较大的患者,建议采取定期影像学监测的保守治疗策略,即每隔六至十二个月进行一次磁共振成像(MRI)检查,以监测肿瘤的生长动态。对于年轻患者群体,外科手术干预通常被视为更为优先的治疗选项,尤其是针对体积较小的肿瘤,手术有望在不引起永久性神经系统并发症的前提下实现切除。
在肿瘤体积较小且未引起临床症状的情况下,亦可考虑采取保守观察的处理方式。对于直径超过3厘米的较大肿瘤,手术切除应作为首选治疗方案,因为放射治疗可能不足以抑制肿瘤的持续生长。进一步而言,若大型肿瘤在接受放射治疗后仍需进行手术,由于肿瘤组织可能与周围神经血管结构发生粘连,手术的复杂度及风险将显著增加。
手术案例
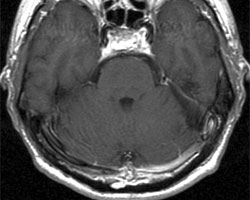
该57岁患者主诉左侧面部麻木。磁共振成像(MRI)结果显示,患者桥小脑角区存在一直径约为2厘米的三叉神经鞘膜瘤。
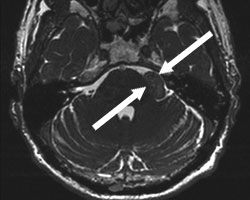
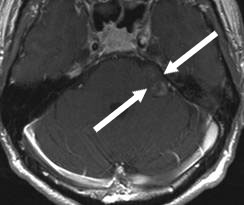
磁共振成像显示,该患者的小脑脑桥角区域存在一肿瘤,如图中箭头所示。
施罗德教授先进行了开颅术,在患者颅骨上制作了一个小型开口,这个开口的尺寸大约为2 x 2.5厘米,足够让手术器械进入并暴露手术区域。通过该切口,施罗德能够清晰地观察到桥小脑角的结构,并成功地揭示了肿瘤的具体位置。
在手术过程中,施罗德教授运用了显微镜和神经内镜“双镜联合”技术。在这种双重视觉控制下,他精确地识别了肿瘤的边界,细致地分离了三叉神经鞘膜瘤与周围正常神经和血管结构。通过精湛的手术技巧,施罗德教授成功地实现了对该三叉神经鞘膜瘤的完全切除,同时最大限度地保护了患者的神经功能,避免了术后可能出现的并发症。
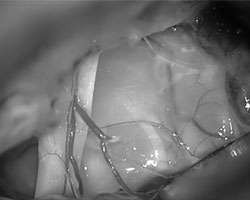
手术显微镜下的肿瘤视觉控制
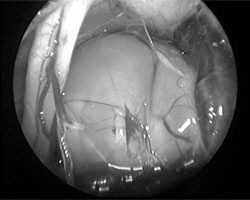
神经内镜下的肿瘤视觉控制
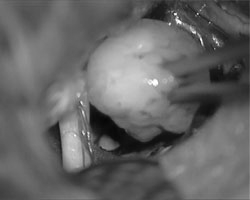
从敏感的面神经纤维中解剖并移除肿瘤
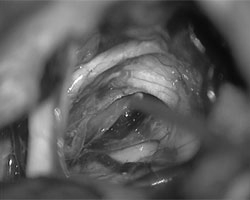
最后的检查显示肿瘤已完全切除,且面神经功能的完整性得以保持。
手术结束后,该患者的听力得以保持,未出现下降或丧失的情况。此外,术前所出现的面部麻木症状已完全消失,面部感觉恢复正常。这表明手术过程中对神经结构的保护措施得当,有效地避免了术后可能出现的神经功能障碍,从而保障患者的生活质量。
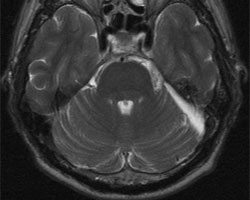
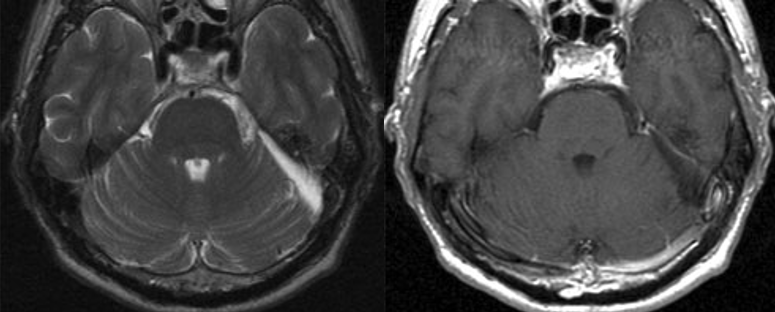
术后 MRI 图像显示肿瘤已完全切除。
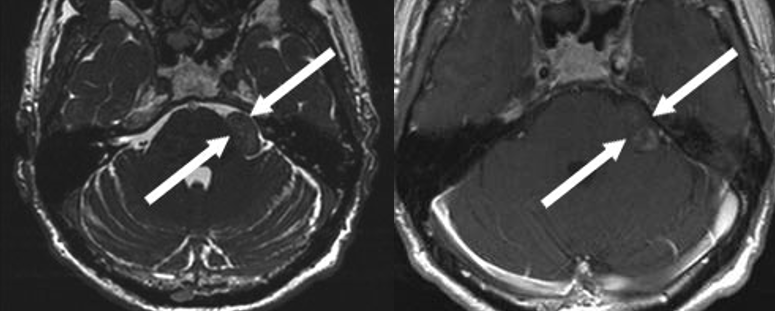
术前术后对比图
案例分析
施罗德教授提出,在进行外科手术时,应当优先考虑采用内镜辅助的显微外科技术。这种技术结合了内镜的直观视野和显微外科的精细操作,能够在手术中提供更为清晰和细节的术野,从而有助于术者识别和区分重要的解剖结构。
此外,施罗德教授强调,在手术过程中,应当实施听觉和面神经的实时监测,这一步骤对于保护患者的感觉和运动神经功能至关重要。通过这种监测,外科医生能够即时了解听觉神经和面神经的功能状态,从而在手术中采取必要的预防措施,避免对这些关键神经造成不必要的损伤。
这种综合性的手术方法不仅提高了手术的精确性和安全性,也为患者术后神经功能的恢复提供了保障,减少了潜在的并发症和功能障碍风险。
随着显微神经外科技术的日臻成熟和颅底手术入路的不断发展,三叉神经鞘瘤的全切除率得以显著提高,同时术后神经功能受损的问题也得到了有效缓解,从而改善了患者的预后。
目前,神经内镜技术也已开始应用于部分类型的三叉神经鞘瘤手术中,并取得了良好的疗效。对于那些无法承受手术、肿瘤体积较小、手术中遗留肿瘤组织或肿瘤复发的患者,放疗则成为了一种有效的控制肿瘤的生长的手段。
德国教授 Henry W.S. Schroeder

世界神经外科学会联合会(WFNS)内镜委员会前主席
欧洲神经内镜学会前主席
德国神经内镜和神经导航协会前主席
德国格赖夫斯瓦尔德大学(Greifswald University)神经外科教授兼主席
德国颅底外科学会科学委员会成员
Henry W.S. Schroeder教授是德国格赖夫斯瓦尔德大学(世界非常古老的大学之一,有三位诺贝尔奖校友)神经外科教授及主席,还是德国神经外科协会、神经外科医师大会、美国神经外科协会的成员。其主要研究领域包括垂体瘤、脑膜瘤以及其他颅内肿瘤的神经内镜手术、显微神经外科手术和显微颅底手术。
Henry W.S. Schroeder教授是国际神经内镜手术的高手,他拥有20余年的神经外科疾病咨询经验,擅长领域包括内镜神经外科(脑积水、囊肿、脑室内病变);内镜颅底手术(脑膜瘤、前庭神经鞘瘤、表皮样囊肿);鼻内镜颅底手术(垂体瘤);微创神经导航脑颅内手术;周围神经手术;癫痫手术等,擅长神经内镜下单鼻孔垂体瘤的微创手术治疗。经其神经内镜手术治疗的垂体瘤、脑膜瘤病例切除率高、治愈率高、复发率较低。

 胶质瘤
胶质瘤 垂体瘤
垂体瘤 脑膜瘤
脑膜瘤 脑血管瘤
脑血管瘤 听神经瘤
听神经瘤 脊索瘤
脊索瘤




 沪公网安备31010902002694号
沪公网安备31010902002694号