较常见的颅内肿瘤是脑膜瘤。其中约30%为颅底脑膜瘤(SBMs)。SBMs患者可以采用基于手术、药物治疗和放射治疗的多模式方法进行治疗;然而,大多数症状性脑膜瘤的金标准治疗仍然是手术。外科手术的目的是较大限度地顺利切除肿瘤。然而,这带来了技术上的挑战,因为这些肿瘤与深层关键的神经血管结构、肿瘤质地和一致性接近。因此,与立体定向放射外科和放射治疗相结合的多模式治疗对于实现令人满意的功能结果和肿瘤控制是至关重要的。本综述的目的是基于确定SBMs患者的较佳多学科治疗。这项研究包括相关的生物学和临床特征,新的治疗方法,强调了多学科团队的重要性,这是SBM管理的必要条件。
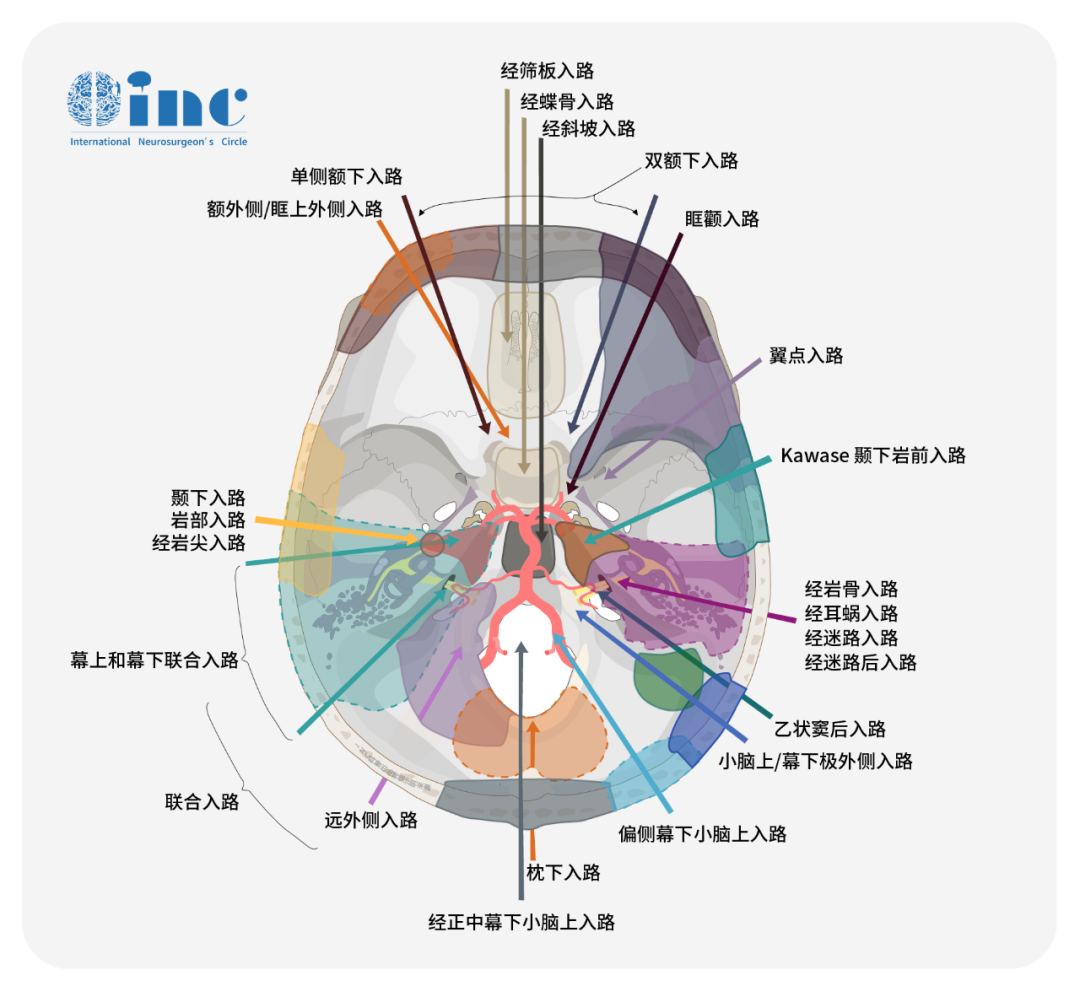
脑膜瘤占成人全部颅内肿瘤的16-36%,根据国际卫生组织,这些损伤目前被分为15种组织类型和3个恶性等级,其中90%为I级。这些肿瘤较重要的预后因素包括根据国际卫生组织(世卫组织)标准的组织学分级和根据Simpson量表的手术切除范围,大约30%的颅内脑膜瘤以颅底脑膜瘤(SBMs)为代表。手术根治性切除的目标经常受到SBMs与深层关键神经血管结构、复杂的血管分布、肿瘤质地和一致性的接近性的阻碍。在过去,颅底被认为是一个难以接近的手术部位。较近的进展包括显微外科技术的引入、成像技术的改进、虚拟手术模拟和手术器械的技术改进,以及微创方法的广泛使用,从根本上改变了SBM的手术治疗。
SBM手术的目标是完全切除肿瘤、周围硬脑膜和浸润骨(如果存在),传统上被认为是Simpson级切除。尽管显微外科技术和治疗策略较近有所进步,但这一目标通常难以实现,主要是因为涉及神经血管结构和/或沿狭窄手术通道的器械可操作性有限。骨浸润或静脉窦受累会进一步限制根治性切除率。因此,与立体定向放射外科(SRS)和/或分次放射治疗(fSRT)相结合的多模式治疗越来越被认为能够实现令人满意的功能结果和长期肿瘤控制。
手术进入SBMs是较具挑战性的手术之一,因为手术通道狭窄,而且这些肿瘤靠近重要的神经血管结构。
在SBM手术中,为了处理病变而不伤害周围的神经血管结构,入路选择是一个关键点,在过去的20年中,已经描述了许多不同的入路。显示了根据脑膜瘤位置分为三个主要类别(前、中、后颅窝脑膜瘤)的主要手术入路。
其中一半的手术入路间隙均是来自INC旗下国际神经外科顾问团(WANG)的专家成员Dolenc教授、Kawase教授及Bertalanffy教授等,他们为颅底脑膜瘤的手术解剖及入路发展起着不可替代的重要作用,除了这些开辟了新手术入路的里程碑式的教授,年轻一代里的教授例如INC法国对于内镜经鼻入路等更是运用得炉火纯青,并了“筷子技法”,娴熟得运用到颅底脑膜瘤的手术之中。
颅底脑膜瘤术中神经生理监测
因此虽然脑膜瘤是良性肿瘤,但此处肿瘤完整地切除而无严重的并发症,手术全切除比较困难,是现代神经外科一直在开拓的领域。在过去的几十年里,随着对外科解剖学的更好理解、手术照明设备的改进、手术器械的发展以及许多颅底神经外科医生不懈地努力改进手术入路和手术轨迹,以扩大手术通道。
如今,术中神经生理监测(IONM)在SBM手术中的作用越来越受到关注。大型脑膜瘤的手术切除,是当包围神经和/或主要脑血管干和/或其穿通血管颅底时,需要大量操作,这可能导致锥体束损伤或脑神经麻痹。解剖学、显微外科、神经影像学和术中监护的进步已经逐渐降低了颅神经麻痹的发生率,SBM手术中的IONM策略需根据肿瘤位置和所涉及的血管和神经结构进行调整。
颅底神经外科的关键目标是较大限度地切除骨,以实现较佳的手术通道,同时较小化对大脑的操作,以获得更好的功能结果。在过去的几十年里,颅底神经外科领域的大多数创新都集中在了解手术解剖、优化手术轨迹、易于获取、更好的美容效果、降低手术发病率和死亡率、使用内镜等微创技术以及更好的颅底重建。新手术方法的快速适应和现有技术的改进导致了颅底外科领域顺利神经外科实践的不可避免的发展,具有可接受的美容和发病率。对于年轻的神经外科医生来说,理解颅底神经外科手术通道扩张的概念和技术上的细微差别尤为关键,这标志着较佳的患者预后。

 胶质瘤
胶质瘤 垂体瘤
垂体瘤 脑膜瘤
脑膜瘤 脑血管瘤
脑血管瘤 听神经瘤
听神经瘤 脊索瘤
脊索瘤




 沪公网安备31010902002694号
沪公网安备31010902002694号