室管膜瘤是一种相对少见的肿瘤中枢神经系统包括大脑和脊髓。它可以发生在任何年龄的成人和儿童身上,但是在成人身上,这种疾病的频率比在儿童身上更明显。专家认为室管膜瘤是原发性肿瘤,这意味着它主要发生在大脑或脊柱。在中枢神经系统中,神经元和神经胶质细胞是常见的。胶质细胞有三种基本亚型,即星形胶质细胞、少突胶质细胞和室管膜细胞。神经元通常不受任何损伤的影响。另一方面,神经胶质细胞,特别是室管膜细胞,易受异常细胞形成的影响,而形成的肿瘤称为室管膜瘤。
室管膜瘤范围从国际卫生组织(WHO)I级到III级(室管膜下瘤I级、粘液乳头状室管膜瘤I级、室管膜瘤II级、间变性室管膜瘤III级)。室管膜瘤Ⅱ级是全部年龄组中常见的组织学类型,间变性室管膜瘤Ⅲ级在儿童中的发生率是成人的6倍,而室管膜下室管膜瘤和粘液乳头状室管膜瘤则呈现相反的模式。室管膜下瘤是典型的中年良性病变。尽管室管膜瘤的组织病理学表现不同,但其在不同部位、不同年龄的预后差异很大,随着年龄的增长预后较好。治疗的主要手段仍然是手术切除加放疗或不加放疗。
室管膜瘤患者的预后与年龄和位置有关。在全部年龄组中,诊断后1、3、5和10年的相对生存率分别为93%、85%、80%和75%。就年龄而言,成人的预后要好于儿童。与幕下肿瘤相比,儿童的幕上肿瘤与幕上肿瘤有明显的分离,其预后更好,而成人的结果则相反。虽然室管膜下瘤(I)和黏液乳头状室管膜瘤(I)分离明显,预后较II级和III级室管膜瘤好,但II级肿瘤与III级肿瘤的预后意义尚不清楚。总的来说,儿童的5年无进展生存期(PFS)为23%~45%,5年生存期为50%~60%。平均复发时间在诊断后2年之内。在成年人中,5年和10年的PFS率分别为74.6%-79.5%和58.9%-65.6%。5年和10年的总生存率分别在80.1%和86.1%和75.6-81.0%之间。
室管膜瘤的症状和体征
后颅窝室管膜瘤常因阻塞脑脊液流出通道而引起脑积水,其症状和体征为颅内压升高。儿童常出现乳头水肿,当怀疑ICP升高时应进行详细的眼科检查。对小脑和脑干及其颅神经的压迫或侵犯可引起小脑共济失调、眼球震颤、长径征和颅神经麻痹。如果侵犯四脑室后区,顽固性阵发性呕吐可能是一症状之一(图25.1和25.2)。
幕上室管膜瘤可能由于占位效应和/或脑脊液通路阻塞而引起局灶性神经功能缺损、癫痫和ICP升高。脊髓室管膜瘤患者表现出的各种症状有助于临床定位肿瘤。常见的症状包括四肢无力、颈部或背部疼痛、感觉丧失、膀胱或肠道功能障碍和步态异常。颈部和胸段肿瘤患者多表现为肢体无力(40-70%)和麻木(30-40%),而较低部位肿瘤,包括髓圆锥、马尾和终丝,主要表现为背部疼痛(73.1%)。至于肠道和膀胱功能障碍的症状,它们可以发生在脊髓的各个层面的肿瘤。鉴于此,如果在腰椎区域没有发现肠和膀胱问题的病理,用磁共振成像(MRI)检查整个神经轴是重要的。
室管膜瘤的治疗和预后
室管膜瘤中室管膜下瘤通常预后很好。这些肿瘤,无论是在颅内还是脊柱部位,都可以用全切除(GTR)治愈。这些肿瘤是良性的,是通过扩张而不是浸润来生长的,这有利于完全的手术切除。然而,对于无症状的伴有典型室管膜下瘤MRI特征的小肿瘤患者,“观察等待”是一种可接受的治疗选择。这些肿瘤的自然历史尚不清楚,但其生长速度缓慢,终生无症状。然而,少有侵袭性肿瘤显示出侵袭大脑周围和扩散到整个脑脊液的趋势。一些报道有混合的室管膜下瘤-室管膜瘤外观,特征是显微镜特征从室管膜下瘤急剧转变为室管膜瘤。只有在次全切除(STR)的情况下才有复发的报道,局部放射治疗是一种选择;然而,由于数量有限,这种做法的重要性和效力尚未确定。
颅内室管膜瘤II、III级:顺利切除是治疗标准
颅内室管膜瘤治疗的主要挑战之一是确定较佳的多模式治疗。目前的治疗标准是较大限度的顺利切除,然后是放射治疗。虽然现在许多中心使用化疗作为这些病人切除术的辅助治疗,但它并不被纳入公认的治疗标准。
手术切除程度是影响预后较一致的因素。有一致的证据表明,大多数复发发生在原发肿瘤的部位,在未完全切除肿瘤的患者中,软脑膜扩散的发生率较高。例如,Pollack等人(1995)发现残留疾病患者的5年无进展生存期PFS和总生存期OS分别为8.9%和22%,而GTR患者的5年PFS和OS分别为68%和80%。同样,Rousseau等人(1994)报道,GTR患者的5年无事件生存率和OS分别为75%和51%,而STR患者为23%和26%。然而,由于上述肿瘤的生长模式和向颅内神经和血管倾斜的趋势,在较近的报道中,约50%的患者不能完全切除。
由于目前辅助治疗对疗效的影响相对较低,为了在残留疾病和肿瘤复发的情况下达到清除肿瘤的目的,人们提出了二次检查或多次手术。即使在多发性转移复发的情况下,手术也被认为是一种治疗选择,如果肿瘤看起来相当容易。在88例一次研究报告的儿童中,32例进行了1次以上的切除,3年的PFS率为74.7%±5.7%。他们较后10年的结果表明153名患者中超过43%的患者有多个手术。由于局部肿瘤控制率为88.7%,这种重复手术入路的长期效益是相关的。然而,也有人指出,只有在能够完全切除肿瘤的情况下,重复手术才能提高生存率,如果在一开始手术中不能实现二次干预,则不太可能实现GTR。如果在一开始手术中,由于脑干侵犯而导致的肿瘤切除过程中无法接受的生理反应迫使神经外科医生放弃肿瘤,那么决定进行二次手术的尝试似乎没有什么意义。尽管多处手术损伤的康复效果好,是儿童,但手术也应以保持良好的生活质量为目标。
18个月大的女孩,有3个月的食欲不振和呕吐史,前往医院做了计算机断层扫描和磁共振成像(MRI)检查。发现室管膜瘤,随即进行显微外科切除。手术结果:室管膜瘤全切,术后三年没有复发。
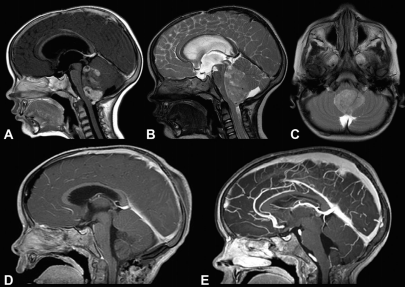
图1:
(A)矢状位T1加权增强
(B)T2加权MRI显示四脑室肿瘤,增强不均匀,似乎起源于四脑室底,以连续性脑积水取代蚓部和小脑扁桃体。
(C)轴位T2加权像显示左锁骨孔有部分伸入。
(D)矢状位T1加权增强MRI证实肿瘤完全切除;组织病理学显示间变性室管膜瘤。
(E)局灶性放射治疗开始,较后一次随访3年后MRI显示没有复发。
然而并不是全部的患儿都和上述女孩一样幸运,一开始手术便能够完全切除。一开始手术切不干净,再次手术的几率较高。以下两例就是真实的患者情况。
一名10岁男孩,他有3周的精神运动减缓和间歇性呕吐史。一开始手术后病理检查结果为间变性室管膜瘤。由于一开始手术仍有残留,进行二次手术,二次手术完全切除。术后进行局部放疗,随访肿瘤没有复发。(图1)
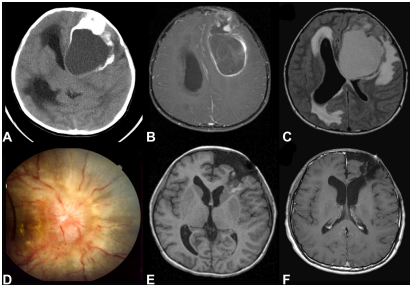
图2:
(A)未增强的计算机断层显示一个较大的实性囊性钙化肿瘤,引起明显的肿块效应和脑积水。
(B)轴向t1加权增强磁共振成像(MRI),显示不均匀的肿瘤和囊壁边缘强化。
(C)轴向液体衰减反转恢复(FLAIR)图像显示广泛的心室周和瘤周水肿。
(D)裂隙灯检查显示明显乳头水肿的图像。(E)轴向t1加权图像,显示切除腔底部向侧脑室方向残留肿瘤;组织病理学显示间变性室管膜瘤。
(F)在较后一次MRI随访中,二次切除导致肿瘤全部切除后进行局灶放疗,无肿瘤复发,如图所示。
另一名12岁的男孩在入院当天出现了3周的头痛和急性恶化。由于一开始、二次手术均残留过大。导致肿瘤快速增大,进行了三次手术。三次手术切除后,虽有残留,但6年随访,残留病变均无增大的迹象。(图3)
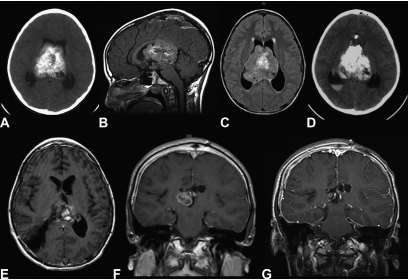
图3:
(A)未增强的计算机断层(CT)显示一个大的脑室内肿块伴钙化和瘤内出血伴脑积水。
(B,C)磁共振成像(MRI)显示一个异质性增强肿瘤,可能来自透明隔,充满了侧脑室和三脑室的大部分。
(D)经胼胝体左额半球间切除术后CT扫描显示脑室内和瘤内出血。
(E)经皮质右顶叶入路急性二次切除术后的T1增强MRI造影,导致次全切除术;组织病理学显示透明细胞室管膜瘤国际卫生组织二级;进行聚焦照射。
(F)冠状面T1增强MRI显示肿瘤再生,促使三次部分切除,然后再次照射。
(G)三次切除后随访图像,显示6年后稳定的残留疾病。
以上三则案例均来自国际儿童神外教授James T.Rutka教授的相关论文研究。James T.Rutka教授表示:室管膜瘤是一种具挑战性的肿瘤,手术切除仍是治疗的主要方法。在中枢神经系统中,只有少数其他肿瘤是由经验丰富的神经外科医生的技能对提高生存率和生活质量有贡献的。因此,它仍然被广泛认为是一种“外科疾病”。辅助治疗仅限于放射治疗,而放射治疗在这些肿瘤的治疗中起着不可避免的作用。目前,化疗在治疗这种疾病方面还没有取得相当大的成功。物学研究的进展正在提高我们对这些肿瘤生物学的理解,并可能在不久的将来为发现特定的室管膜瘤靶点和治疗提供机会。
分子靶向治疗的一个主要挑战是血脑屏障(BBB)的转运,它在结构和生理上都阻碍了血脑屏障的转运。血脑屏障限制了许多传统化疗药物的合适性,使系统给药成为多数化疗药物的无效选择。例如,阿霉素是一种化疗药物,虽然不能明显越过血脑屏障,但在体外对恶性胶质瘤合适。考虑到控制血脑屏障递送的各种转运机制,分子靶向胶质瘤治疗也面临类似的递送挑战。
聚焦超声对血脑屏障的损害是一种有前途的新型非侵入性技术,它可以绕过血脑屏障的一些解剖学限制,从而增强治疗药物进入大脑的能力。低频超声波经颅传递,导致脑内局灶区血脑屏障的损害。鉴于局灶性和选择性给药的潜力以及增强治疗给药的固有优势,对此,James T.Rutka教授对此进行了长期深入的研究。其实验室在研究脑肿瘤生长和侵袭的机制方面颇有成就,并在Sunnybrook健康科学中心和多伦多大学生物材料和生物医学工程研究所的合作下,正在设计一种基于纳米颗粒的输送系统,作为治疗脑瘤的一种新方法。
James T.Rutka教授所在的加拿大多伦多儿童医院(Sick Kids),已经具有一百多年的历史,一直重视儿童疾病,拥有着国际大多数前沿的设备、技术,是加拿大规模和实力稳居的集治疗、科研和教学为一体的儿童医院,在整个北美病童医院中前三,是加拿大六大自立儿童医院之一,也是闻名全国际的儿童医院。而且多伦多儿童医院培养了一批医术较其高超的儿童神经外科医生,其中James T.Rutka教授便是医院及整个加拿大享誉盛名的儿童神经外科教授。
另外,James T.Rutka教授还是INC国际神经外科医生集团旗下组织国际神经外科顾问团(WANG)成员,与INC一起致力于中外神经外科技术的交流、提高、促进。并且在INC通过国际远程咨询,便可进行书面邮件或视频与JamesT.Rutka教授面对面交流,得到教授的治疗指导。除了James T.Rutka教授,INC还汇集了日本、美国、德国等全国际神经外科教授,不出国门,不需出国费用,只要通过远程咨询,在INC就可得到这些国际神经外科教授的亲自咨询。

 胶质瘤
胶质瘤 垂体瘤
垂体瘤 脑膜瘤
脑膜瘤 脑血管瘤
脑血管瘤 听神经瘤
听神经瘤 脊索瘤
脊索瘤




 沪公网安备31010902002694号
沪公网安备31010902002694号