这位46岁的女性患者的主要临床表现是头痛,该症状已显著影响她的日常活动和工作效率。患者详细描述了头痛的性质,起初为钝痛,随后逐渐加剧,转变为尖锐的刺痛感。头痛的发生并无固定模式,呈现间歇性与持续性交替的特点。头痛的持续性和严重程度促使她寻医问诊,以明确病因。而检查结果显示,她的颅内存在一个岩斜坡脑膜瘤,对脑干产生了压迫以至于移位,由此引发她的头痛。在 INC国际神经外科医生集团旗下组织世界神经外科顾问团(WANG)成员、世界神经外科学会联合会(WFNS)内镜委员会前主席Henry W.S. Schroeder教授(施罗德教授)的手术治疗下,她的脑膜瘤实现了完全切除,过去如影随形的头痛终于离开了她的生活。
在进行磁共振成像(MRI)检查后,结果显示患者颅内存在一个位于岩斜坡孔区域的大型脑膜瘤,并且该肿瘤已导致脑干的明显移位和压迫。由于脑干是维持基本生命功能的重要中枢,其受压状况引发了潜在的生命危险。这种情况需要立即采取医疗干预,以防止可能出现的中枢神经系统的严重并发症,如呼吸和心跳功能的异常,这些并发症都可能导致患者生命垂危。因此,针对这位患者的治疗策略需要迅速而小心地制定,以保证在尽可能最大程度地切除脑膜瘤的基础上减少对于重要解剖结构的损伤,从而减少手术风险,改良患者预后。
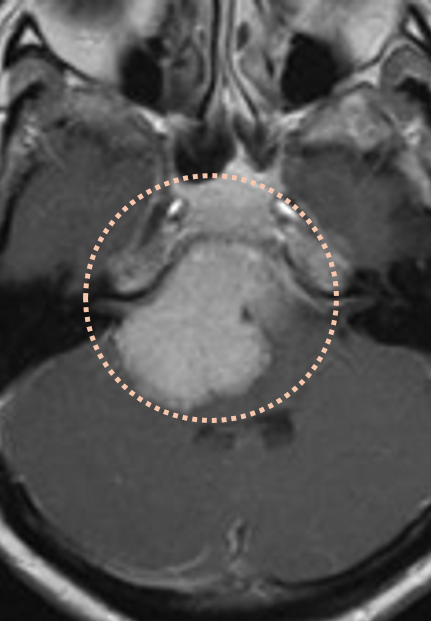
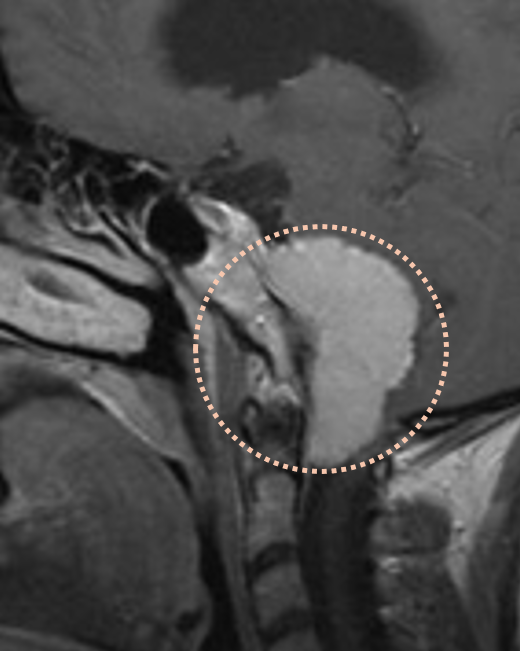
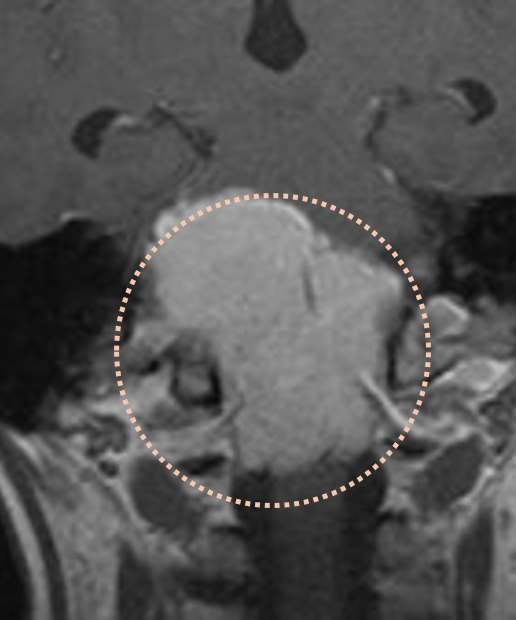
增强磁共振成像示岩斜区大型脑膜瘤,伴有脑干压迫。
在显微镜和内镜的视觉控制下,施罗德教授通过广泛的侧方入路还是成功地完全移除了岩斜坡脑膜瘤。
1)术前准备:包括患者全身麻醉、手术区域的消毒和铺单。
2)开颅:根据所选择的手术入路(广泛的侧方入路),进行开颅手术,暴露病变区域。
3)显微镜下操作:进行初步的肿瘤切除和周边组织的分离。
4)神经内镜的使用:在上一步的基础上,使用神经内镜进一步观察和切除显微镜下难以直视的肿瘤部分,以提高肿瘤的切除率。
5)术后处理:包括伤口缝合、术后监护和必要的康复治疗。
6)术后随访:术后需要对患者进行定期随访,以监测肿瘤是否复发以及患者的恢复情况。
因手术难度较高,持续时间长。但得益于施罗德教授精湛的手术技艺,患者术后恢复良好,除舌肌功能减退和声音嘶哑外无其他症状。
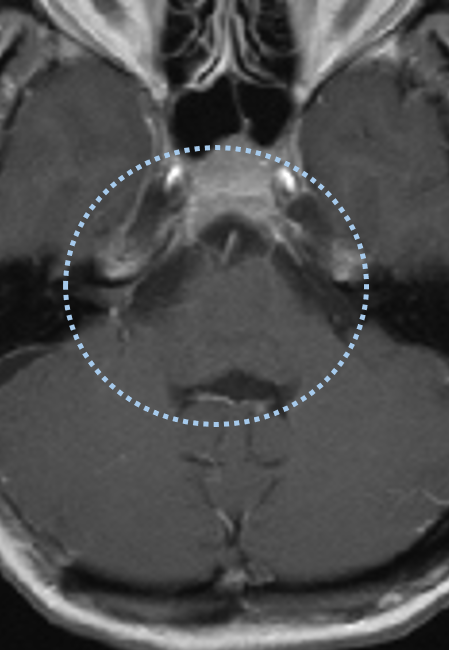
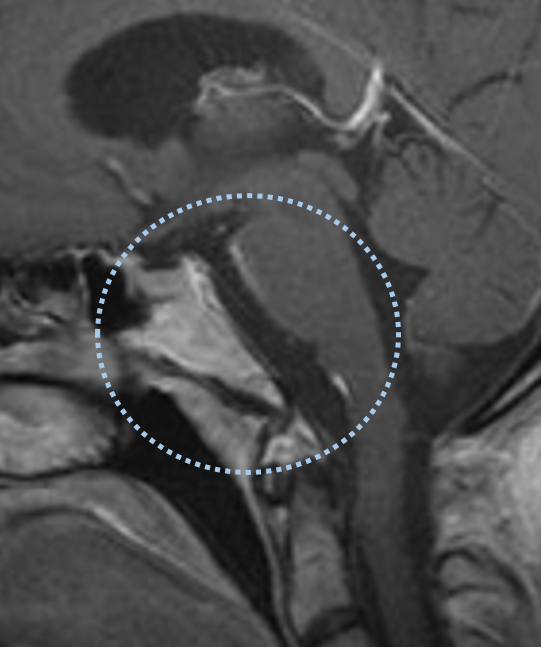
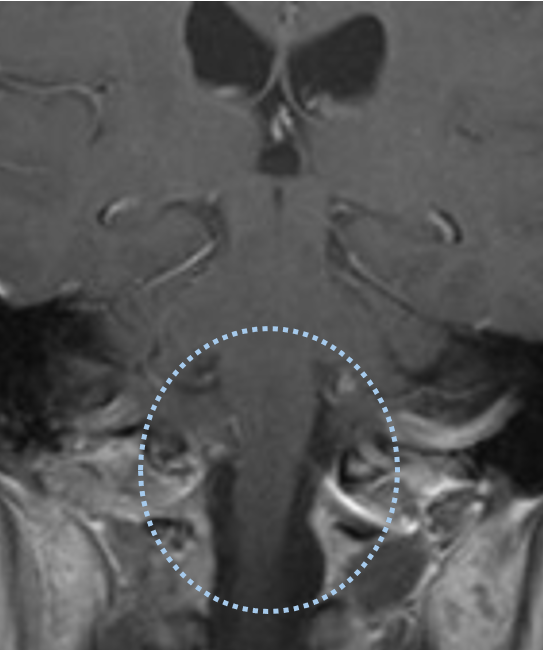
术后1年增强磁共振成像显示肿瘤已完全切除,脑干压迫完全解除。
案例分析
1、岩斜坡孔脑膜瘤区域的手术难点有哪些?
该区域的脑部肿瘤是神经外科中最具挑战性的肿瘤之一,因为它们生长过程中会覆盖许多重要的脑神经和血管,因此手术技术难度非常高。
1)术中出血:岩斜坡脑膜瘤血供丰富,手术中可能出现大出血,影响患者的生命体征。
2)脑干损伤:由于肿瘤紧邻脑干,手术中可能对脑干造成损伤,导致术后神经功能障碍,如肢体无力、吞咽困难等。
3)神经损伤:手术可能对周围神经如视神经、听神经造成损伤,导致视力下降、听力下降等后遗症。
4)肿瘤残留:由于位置特殊,手术可能难以完全切除肿瘤,导致术后肿瘤残留,可能需要进行放疗或化疗。
5)感染:手术过程中可能发生感染,导致术后发热、头痛等症状,严重时可能危及生命
2、内镜辅助技术的优势
通过应用内镜辅助技术,可以实现更为微创的手术,这在神经外科领域尤其是处理岩斜坡孔脑膜瘤区域的肿瘤时,具有显著的优势和意义。
1)微创性:内镜辅助技术使得手术切口更小,对周围正常组织的损伤降至最低,有利于患者的术后恢复。
2)高清视野:内镜提供的高清放大图像,使术者能够更清晰地观察到肿瘤与周围重要结构的细微关系,有助于术者在切除肿瘤时更好地识别和保护周围的血管和神经,提高手术的精准度。
3)减少并发症:由于内镜手术的微创性,术后并发症如感染、出血等相对较少。
4)肿瘤暴露:内镜可以灵活地到达颅内的深部结构,为术者提供良好的肿瘤暴露,尤其是在狭小的岩斜坡区域,从而术者更精确地分离肿瘤边界,提高肿瘤的全切除率。
在颅底脑膜瘤手术中,内镜辅助显微外科技术已经得到确立。由于使用了内镜,可以看到神经和血管的周围区域以及颅底的骨性角落。因此,手术范围得以减少。可以避免扩大颅底入路,这种入路需要移除颅底的大部分。通常,也可以通过颅骨上的小而节省的开口成功切除较大的肿瘤(钥匙孔手术)。总的来说,通过应用内镜辅助技术,可以实现更为微创的手术。
相关阅读
生命和视力守护战-INC国际施罗德教授经眉入路全切大型脑膜瘤
【福医妙手】INC国际福教授脑膜瘤案例八|53岁,巨型梅克尔腔脑膜瘤,全切
这样一种“爱钻缝、吃人脑、喝人血、啃人骨”脑膜瘤知多少(漫普篇)
INC国际脑膜瘤手术专家团
德国教授 Helmut Bertalanffy

擅长领域:专研复杂脑瘤手术30余年,擅长大脑半球病变、脑干病变、脑血管疾病、脑内深层区胶质瘤、颅颈交界处的病变、听神经瘤、面神经鞘瘤等的肿瘤切除术、神经吻合术以及各种椎管内肿瘤切除术,拥有上千台脑干手术量,以精湛高超的技术手法和安全前提下高切除率手术而闻名世界,在中国患者群中被尊称为“巴教授”。
专注脑干、颅底等复杂手术30多年、上千台成功脑干手术记录:包括拥有上千台成功脑干手术记录,包括800台脑干胶质瘤成功案例、近400台脑干海绵状血管瘤成功案例等。大部分脑干肿瘤手术患者,术后ICU观察一天,气管插管不超过1天,术后很少有肢体瘫痪、颅神经损伤急需呼吸机支持、长期卧床的患者,这无疑是成功的高难度手术直接有效的证明。除了脑干,其他神经外科疑难的位置,如颅底、功能区、颅颈交界处、脊髓等也拥有众多成功手术病例,近几年他还为中国的患者进行了多台成功的疑难手术。
法国教授 Sebastien Froelich

福洛里希教授是国际知名的神经外科内镜手术专家。早在2011年,福洛里希教授团队就曾使用神经内镜经单鼻孔入路成功夹闭颅内前交通动脉瘤,这在世界神经外科领域内具有创新性。而后,福洛里希教授结合多年的手术经验又提出了具有重要意义的神经内镜“筷子”手法,使得手术操作由两人变为一人,很好地解决了手术过程中存在的配合问题,由此提高了手术效果和准确度。
福洛里希教授对于脊索瘤、脑膜瘤、垂体瘤、颅咽管瘤等都有大量的临床治疗经验,多采取神经内镜下颅内高难度位置的微创手术。他尤其擅长神经内镜鼻内入路的颅底肿瘤切除。他提出了克服脊索瘤的颅底基础方法、鼻内镜和下鼻甲联合皮瓣修复扩大鼻内入路后大面积颅底缺损的手术方法,这对于颅底脊索瘤的治疗、对于患者的预后具有重要意义。
德国教授 Henry W.S. Schroeder

世界神经外科学会联合会(WFNS)内镜委员会前主席
欧洲神经内镜学会前主席
德国神经内镜和神经导航协会前主席
德国格赖夫斯瓦尔德大学(Greifswald University)神经外科教授兼主席
德国颅底外科学会科学委员会成员
Henry W.S. Schroeder教授是德国格赖夫斯瓦尔德大学(世界非常古老的大学之一,有三位诺贝尔奖校友)神经外科教授及主席,还是德国神经外科协会、神经外科医师大会、美国神经外科协会的成员。其主要研究领域包括垂体瘤、脑膜瘤以及其他颅内肿瘤的神经内镜手术、显微神经外科手术和显微颅底手术。
Henry W.S. Schroeder教授是国际神经内镜手术的高手,他拥有20余年的神经外科疾病咨询经验,擅长领域包括内镜神经外科(脑积水、囊肿、脑室内病变);内镜颅底手术(脑膜瘤、前庭神经鞘瘤、表皮样囊肿);鼻内镜颅底手术(垂体瘤);微创神经导航脑颅内手术;周围神经手术;癫痫手术等,擅长神经内镜下单鼻孔垂体瘤的微创手术治疗。经其神经内镜手术治疗的垂体瘤、脑膜瘤病例切除率高、治愈率高、复发率较低。

 胶质瘤
胶质瘤 垂体瘤
垂体瘤 脑膜瘤
脑膜瘤 脑血管瘤
脑血管瘤 听神经瘤
听神经瘤 脊索瘤
脊索瘤




 沪公网安备31010902002694号
沪公网安备31010902002694号