病患:“医生,你好,我脑子里长个肿瘤,怎么办?”
医生:“需要手术!”
病患:“手术是开颅做还是微创做?”
医生:“开颅!”
病患:“能不能微创?”
这样的对话,神经外科每天都经历,脑瘤手术不开颅就是微创吗?
并非如此,能否实现意义上的“微创”,取决于瘤种、大小、生长特点、位置及医疗条件等诸多因素。摆脱认知误区,切莫因盲目追求“切口小”而迷信不开颅的“微创手术”。
现代神经外科的进步史同时也是一部工具的进化史,神外显微镜的使用和发展,使得手术精确性大为提高,邻近组织的损害机会明显减少。而神经内镜的发展又进一步扩展了进入人脑的通道,将我们的视线扩大到显微镜下触难以触及的角落。“神外显微镜+内镜“双镜联合”的手术方法更是将两种工具的优势放大,在确定手术顺利的前提下尽可能切除肿瘤。国际神经外科专家、国际神经外科联合会(WFNS)颅底手术委员会前主席、国际神外内镜高手、神经内镜“筷子技术”提出者INC法国Sebastien Froelich(福洛里希)教授更是国际神外领域内“双镜联合”使用的佼佼者。
颅底手术有何特别之处?为什么这么难?
颅底手术就是把大脑深部和下方的一些病灶暴露和取出,这些病灶是很难暴露的。而在手术中我们不想让大脑受到牵引,大脑需受到保护,所以需要找到其他方法到达这些区域,在术中我们需要穿过部分面部,穿过部分岩骨,这是一个较其复杂的位置,遍布了需要保护的神经和血管,所以需在这些关键结构之间找到一条微小的路径到达病灶位置,所以手术经常在狭窄的通道内操作,需要移动这些结构以保持其完整性,而较困难的部分是在不触及大脑或不伤害大脑的情况下取出这个病灶。
福洛里希教授解读颅底手术难点
当肿瘤长在颅底,福教授又会如何将神外内镜+显微镜应用?
长期以来,脊索瘤全切率低、并发症高,是颅底外科较具挑战的疾病之一。颅底脊索瘤以其临床侵袭性而闻名,尽管其组织学特征相对良性。目前的治疗标准包括一次出现时的较大手术切除,然后放疗(较好是质子治疗)。众所周知,手术中肿瘤切除的范围在无进展生存期(PFS)和总生存期(OS)中起着重要作用。
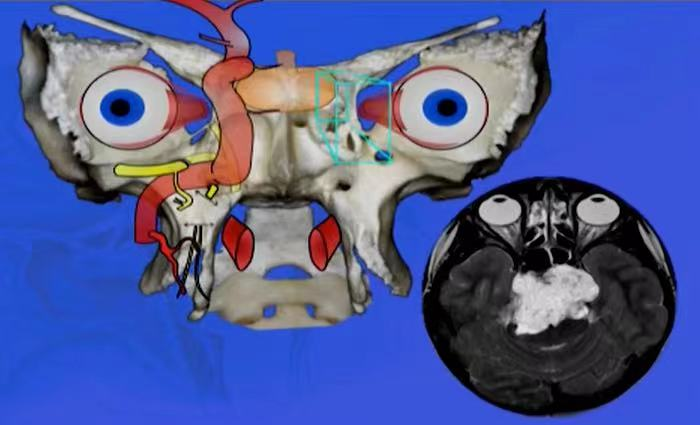
福洛里希教授演讲截图:颅底脊索瘤
一旦脊索瘤包绕了周围重要结构,比如和颅内的脑干、基底动脉、颈内动脉、下丘脑粘连的紧密的时候,如果想通过手术达到良好的治疗效果,更加困难。当肿瘤当硬膜内扩张发生时,动脉被脊索瘤包裹住,此时会增加手术的复杂性和长期性神经后遗症的风险并降低完全切除的可能性。由于存在脆弱的穿支动脉和位于中线位置,椎基底动脉包裹可能更大的障碍。有趣的是,肿瘤残余大多位于椎基底动脉。残余肿瘤通常是由于没有见到病变而残留或由于切除风险太大而主动残留(图1)。
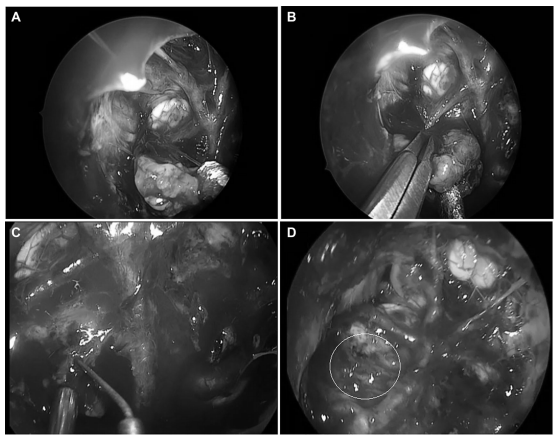
图1:逐步内镜鼻内剥离附着于脑干前和基底动脉的脊索瘤。A.初始钝性剥离将肿瘤与基底动脉和脑干分离。B.用剪刀在肿瘤的一侧进行尖锐的解剖。C.从基底动脉上的穿支血管上顺利切除肿瘤的然后一部分。D.穿支血管上留有少量残余的视图(圆圈)。
得益于不同的手术技术,颅底脊索瘤实例两则
INC国际神经外科顾问团成员、国际神经外科联合会(WFNS)颅底手术委员会前主席福洛里希教授在对脊索瘤包裹椎基底动脉是否会增加手术风险并阻碍切除的完整性的研究《Vertebrobasilar Artery Encasement by Skull Base Chordomas:Surgical Outcome and Management Strategies》中,发表了相关案例,结果发表在2020年9月的《Oper Neurosurg(Hagerstown)》杂志中。

我们的脑壳,学名颅骨。脑肿瘤长在颅骨内,大多数脑肿瘤需要打开颅骨才能接近肿瘤,也就是我们平时说的开颅手术,通过手术把肿瘤全部切掉,这样做一是为了明确病理,二是减轻肿瘤负荷。而神经内镜经鼻手术主要利用鼻腔的天然通道,顺畅自然地到达手术区域进行手术,在神经外科领域也占有一席之地。其实,不管是开颅手术,还是经鼻内镜手术,不同类型的颅底脊索瘤患者均能受益其中。手术入路主要取决于肿瘤硬膜内延伸的程度、侧位、上颈椎和颅颈交界处(CVJ)的受累程度等。以下这两则案例可以帮助我们更加直观的了解。
不开颅、微创下的神经内镜手术切除
神经内镜是现代科学技术为神经外科医生带来的一双“慧眼”。颅底脊索瘤起源于颅底中线区域骨质,为硬膜外肿瘤。对于该类肿瘤,经鼻入路可通过鼻腔自然通道直接到达肿瘤本身,可避免牵拉脑组织,同时可减少损伤肿瘤周围重要结构的风险。但如果操作不当,仍存在术后存在脑脊液漏、感染等并发症,且对于肿瘤主体位于外侧时存在暴露不良、切除不全等缺点。内窥镜只是一个工具,它对于某些适应症来说是好的,但不是对全部情况都合适。一些情况下可能需要神经内镜联合显微镜手术治疗。
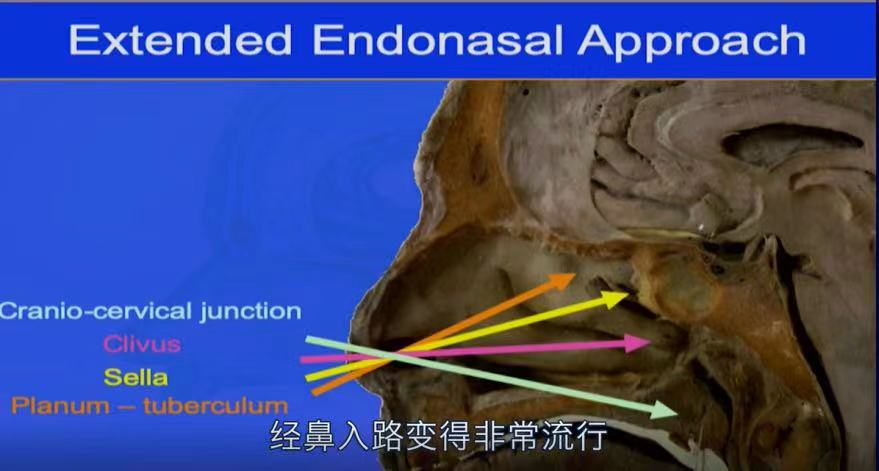
福洛里希教授演讲截图:经鼻内镜示意图
概括来说,神经内镜手术有以下几点独有优势:
1、能通过狭小的通道到达深处的病变组织,不用开颅,出血量少,实现“微创”。
2、可以近距离抵达病变位置,且术中视野良好、立体感强,能靠近肿瘤去观察肿瘤及周边血管、神经、脑组织等,同时避免对正常脑组织的牵拉,也避免盲目穿刺导致的出血。
3、神经内镜还可在术中提供实时图像,将内镜置入瘤腔中检查有无肿瘤残余,从而更细致地控制深部肿瘤的切除范围,全切率高且避免术后复发。
病史摘要:一名38岁斜坡脊索瘤女士,脊索瘤包裹基底动脉和左大脑后动脉,经鼻神经内镜次全切除后,并无神经功能缺损,无其他并发症,后续接受质子放疗。
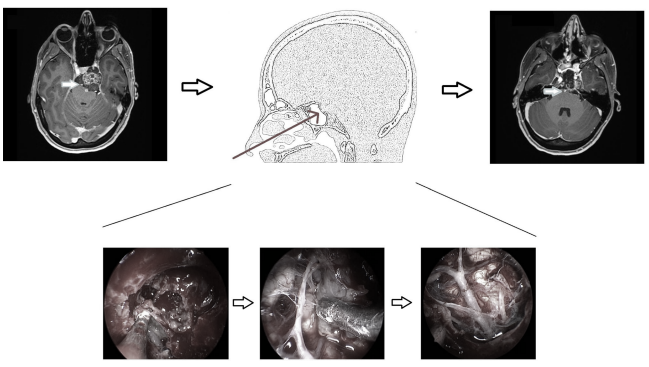
图2所示:神经内镜经鼻手术的说明性案例。左图:术前MRI显示上斜坡脊索瘤包裹基底动脉和左大脑后动脉(箭头)。中间图:显示手术入路和术中肿瘤从血管逐步剥离的图像。右图:术后MRI显示肿瘤几乎完全切除。
开颅手术往往需要头面部10cm左右皮肤切口,经鼻内镜手术往往只需鼻孔内1cm切口就可以切除肿瘤,因此内镜术后头面外观不会残留手术疤痕。
福洛里希教授利用神经内镜技术筷子手法,做到了对于高难度包裹椎动脉的颅底脊索瘤的较大限度的次全切,避免损伤周边的神经、血管及正常脑组织,将损伤和术后并发症的可能性降到了较低。

福洛里希教授内镜解剖授课中
高切除率显微外科手术
对于颅底脊索瘤的手术入路目前有多种选择,开颅显微镜手术即是其中之一,这要求神经外科医生的技术手法娴熟,且能合适保障患者无神经损伤。
病史摘要:一名45岁的男士被发现有颅颈交界区脊索瘤后,福洛里希教授为他进行的是开颅手术,同时辅以内窥镜探查,肿瘤得以完整切除,无其他并发症。
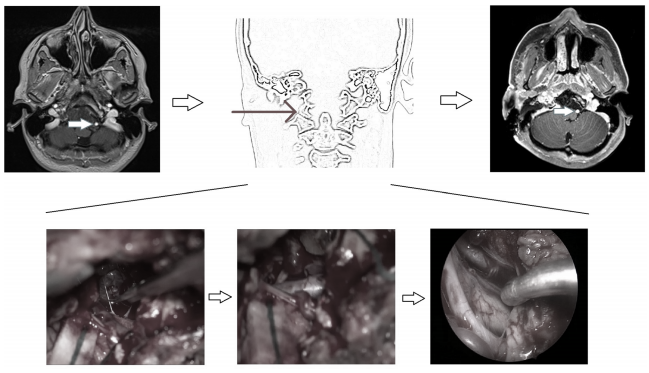
图3所示:使用前外侧入路的开颅手术的说明性案例。左侧图像:术前MRI显示颅颈交界区脊索瘤包裹左侧椎动脉硬膜内部分(箭头)。中间图:从右侧显示手术入路的示意图,以及从左侧椎动脉逐步剥离肿瘤的术中图像,在手术结束时内镜下可以看到两个保存完整的椎动脉。右图:术后MRI显示肿瘤完全切除,左侧椎动脉通畅(箭头)。
手术关键切除技术
此类脊索瘤,除了重要的术前评估、手术入路选择及手术设备外,手术操作技巧也是决定手术成败的关键因素。福教授认为当术前MRI显示肿瘤包裹椎基底动脉时,肿瘤切除首先通过温和的去包膜,同时避免过度牵引。一旦被包裹的血管进入视野,就可以用抽吸器进行平滑的重复划动,因为脊索瘤往往是相对较软的肿瘤。使用“筷子技术”双手解剖也可用于更坚固和/或粘连严重的情况。优先考虑保留功能,而不是损伤正常脑组织下进行切除,如果肿瘤过于粘附在血管上,肿瘤残余物将自动留在原位。另外,需要使用有角度的内镜(开颅手术和内镜经鼻入路)进行然后一次检查是检查手术区域是否存在可能隐藏在盲点的肿瘤残留的有用的辅助手段。
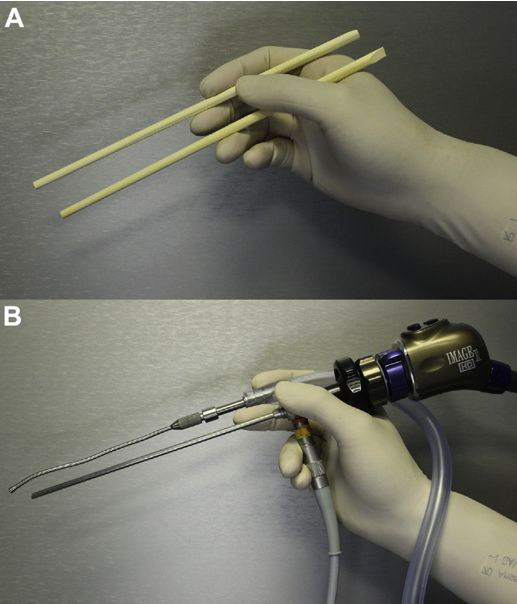
图示为筷子技术,A图表示筷子夹在拇指和手指之间。B图表示内窥镜和抽吸(或其他器械)可以类似地保持在外科医生的非主导手中。旋转轴与抽吸的远端角度结合可以将小手指运动转换成暴露深度中的360度范围。
神经内镜“筷子技术”提出者:福洛里希教授结合多年的手术经验又了具有革命性的神经内镜“筷子技术”,使得手术操作由两人变为一人,解决了手术过程中存在的配合问题,可以让术者同时操作“内镜、吸引器、三个器械”,做到“人镜合一”。这在神经外科内镜经鼻手术领域做出了较大的贡献,国际各地医生纷纷效仿和学习。“筷子技术”致力于尽可能微创,提高了肿瘤的切除率,更是减少了手术入路的侵袭性,使肿瘤患者有了更好的预后效果;对于颅底斜坡脊索瘤、垂体瘤、脑膜瘤等较为适用。
结论
动脉包裹无疑增加了颅底脊索瘤的手术难度和血管风险。福洛里希教授的研究表明:只要这种可以顺利操作,风险可接受,切除率也能得到确定,但有些情况下相关血管上的残留物会妨碍全切除。当然对于椎基底动脉包膜的患者,顺利前提下较大限度的切除比留下后遗症的全切更重要。同时,开颅手术和神经内镜又该如何选择?我们需明白神经内镜技术和显微神经外科技术也并非是“矛”与“盾”的关系,我们提倡将神经内镜技术和显微镜技术进行结合,充分发挥它们各自的特点,达到治愈疾病、降低手术并发症及死亡率,继而提高患者的预后。
不管是选择开颅手术还是经鼻内镜手术,建议寻求在该手术领域具有丰富成功经验的专家进行,这是避免长期性神经后遗症的风险,且保障术后生活质量和相关功能的重要因素。国内颅底脊索瘤等复杂位置的脑肿瘤及脑血管病变患者,若想寻求国际上更高质量、更大范围的顺利手术切除方案,可选择远程咨询INC国际教授。

 胶质瘤
胶质瘤 垂体瘤
垂体瘤 脑膜瘤
脑膜瘤 脑血管瘤
脑血管瘤 听神经瘤
听神经瘤 脊索瘤
脊索瘤




 沪公网安备31010902002694号
沪公网安备31010902002694号