脊索瘤是一种少见的恶性骨肿瘤,可发生在中枢神经轴的任何部位。脊索瘤是一种独特的实体,因为它是一种源自脊索残余的恶性肿瘤,脊索是一种胚胎结构,是诱导胚盘神经板所必需的。在头颈部部位中,大多数出现在颅底,少数出现在颈椎。在头颈部轴外位置也有脊索瘤的报道,包括鼻咽、副鼻窦、鼻侧壁、口咽和颈部软组织。鼻咽部的一些轴外脊索瘤与从斜坡延伸的窦道相关。男性和女性受影响相同,头颈部脊索瘤往往比其他部位早十年出现。脊索瘤往往是生长缓慢的肿瘤,头颈部脊索瘤的症状与肿块效应有关,包括头痛、颈部疼痛、复视或脑神经麻痹。儿童的一些脊索瘤可能与结节性硬化症相关,尽管这些肿瘤的行为似乎与散发性肿瘤没有区别。
脊索瘤手术能全切肿瘤吗?手术切除是目前脊索瘤治疗的主要方法,手术切除的范围是该病患者较重要的预后因素之一。众所周知,脊索瘤具有在整个手术走廊种植肿瘤细胞的倾向,导致肿瘤复发。因此,在可行的情况下,整块切除而不侵犯包膜通常被认为是外科手术的黄金标准。然而,脊索瘤较常发生在中线,并倾向于侵犯关键的神经血管结构及其周围,使得整块切除具有挑战性,而不会造成相当高的发病率。此外,在没有经验丰富的病理学家对切缘进行描述的情况下,“整块切除”的概念是不准确的,并且不能充分区分包含肿瘤组织的切缘和不包含肿瘤组织的切缘。关于手术入路和切除范围的决策需作为成本效益分析进行,考虑多种患者和肿瘤特异性因素,包括肿瘤位置、涉及的神经血管解剖和患者功能状态等,目标是在一次就诊时尽可能完全切除肿瘤,同时避免发病率。
切除(即可行时广泛切除或边缘切除)是脊索瘤患者较重要的预后指标。来自流行病学研究的数据表明脊索瘤患者的总体平均生存期为6.29年,其中67.6%的患者在5年内存活,39.9%的患者在10年内存活,13.1%的患者在20年内存活。这些数据是在20多年前收集的,然而这些患者中只有84%接受了手术。此外,这些患者的肿瘤位置/范围和手术切缘尚不清楚。据报道,通过现代的手术,颅底脊索瘤的10年总生存率为95%对于活动脊柱和骶骨脊索瘤为58-全切脊索瘤的其他报告预后因素包括病理(去分化型脊索瘤预后较差)、既往切除术史(既往切除术后复发的继发性患者预后较差)以及骶骨脊索瘤、肌肉/骶髂关节受累和较高位置(高于S3),据报告全部这些因素的预后较差。
INC福教授脊索瘤案例精选
6岁男孩较大脊索瘤单鼻孔8mm切口、不开颅成功手术
病情回顾:
6岁的宁宁因头疼,行走不稳等症状被诊断为颅底脊索瘤。肿瘤位置不同,体大,明显压迫脑干,宁宁在国内接受了一开始手术,部分减少肿瘤的体积。然而,剩下的肿瘤仍然很大。宁宁父母走投无路之际从国内神外专家得知福教授即将来华的消息,果断进行了远程咨询。幸运的是他们如愿得到了教授充满希望的回复并决定请他进行二次手术。
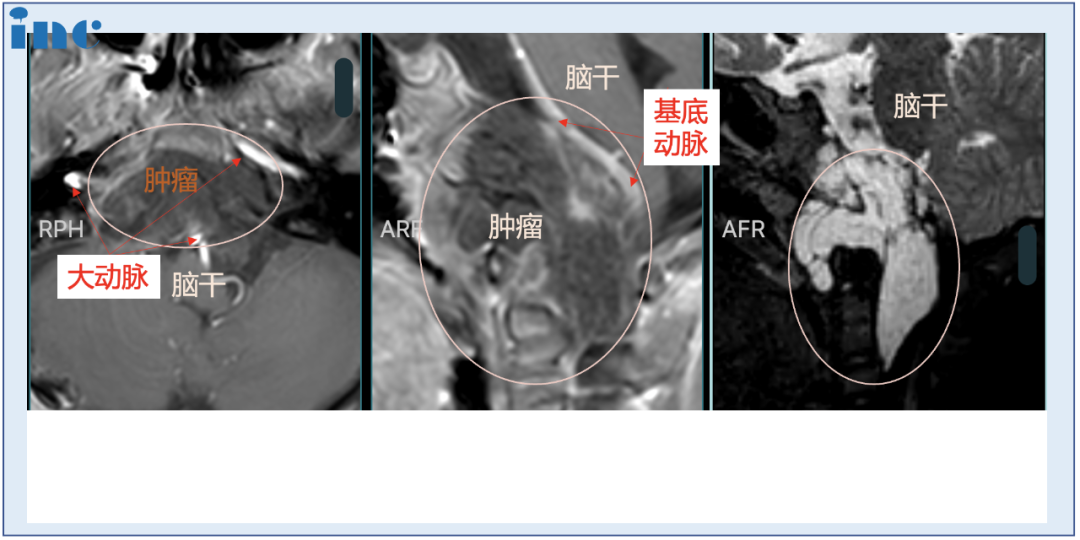
治疗过程:
18kg,这么小体重患儿全身只有1500ml左右的血液含量,再一次手术难度较大,危险系数较高。手术中10%(150ml)的出血量,宁宁可能就会休克;出血量达到20%,就会危及生命。如何解决这个困境?福教授决定进行单鼻孔入路神经内镜手术,采用多种角度镜,运用“筷子技术”,用仅仅8mm的创口,切除了直径达50mm的肿瘤。在减少出血点的同时,将手术风险尽可能降到较低。
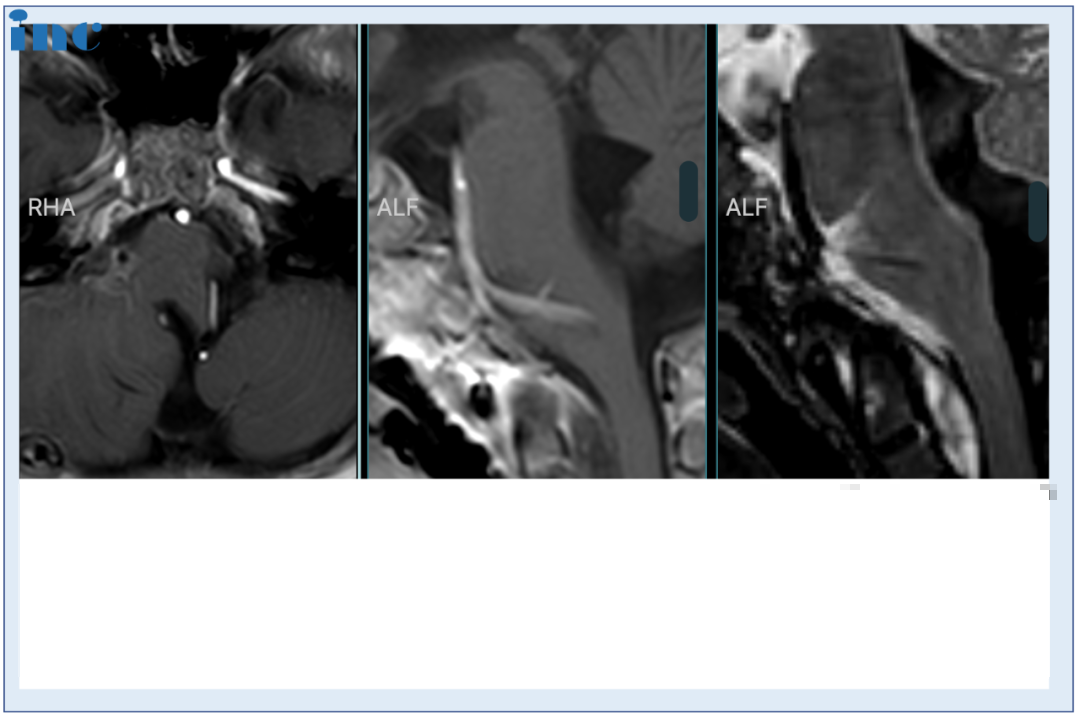
术中,年幼的宁宁鼻内空间很小,实行单鼻孔入路手术难度较大。福教授术后也直言道:“困难,像是打了很大的一场仗”。而此时距离一开始手术仅37天,幸运的是这次手术近全切肿瘤,宁宁术后3天转出ICU,无任何新增并发症。从远程咨询到成功手术仅10天,术后10天顺利出院。

 胶质瘤
胶质瘤 垂体瘤
垂体瘤 脑膜瘤
脑膜瘤 脑血管瘤
脑血管瘤 听神经瘤
听神经瘤 脊索瘤
脊索瘤




 沪公网安备31010902002694号
沪公网安备31010902002694号