40岁男性,作为家中顶梁柱的他在两年前开始感受到颈椎疼痛,在这个快节奏的社会,长时间久坐工作的上班族普遍存在这一问题,所以他并未对此引起足够的重视,认为这仅仅是工作压力带来的暂时不适,或是习以为常的颈椎病。
然而,随着时间的流逝,他的颈椎疼痛逐渐加剧,甚至开始影响到他的日常生活。他开始感到颈部僵硬,疼痛感不断加重,这严重影响了他的睡眠质量。无论是工作还是休息,他都无法长时间保持一个姿势,感到非常不适。他意识到,这个问题可能比他想象的要严重得多。
于是,他决定去医院进行检查。经过一系列的检查和诊断,医生告诉他一个令人震惊的消息:他的颈椎疼痛是由颅颈交界区脊索瘤引起的。这个消息让他觉得十分困惑,因为他此前从未听说过这种疾病,也不知道自己是如何患上这种病的。
颅颈交界区是头部与颈部相接的区域,该区域的病变会对脑下部、脊髓顶部及邻近的神经产生压迫,由此引发的病症十分严重,可能表现为无力和感觉丧失等症状。位于颅颈交界区的脊索瘤相对少见,也是神经外科领域公认的治疗难题之一。
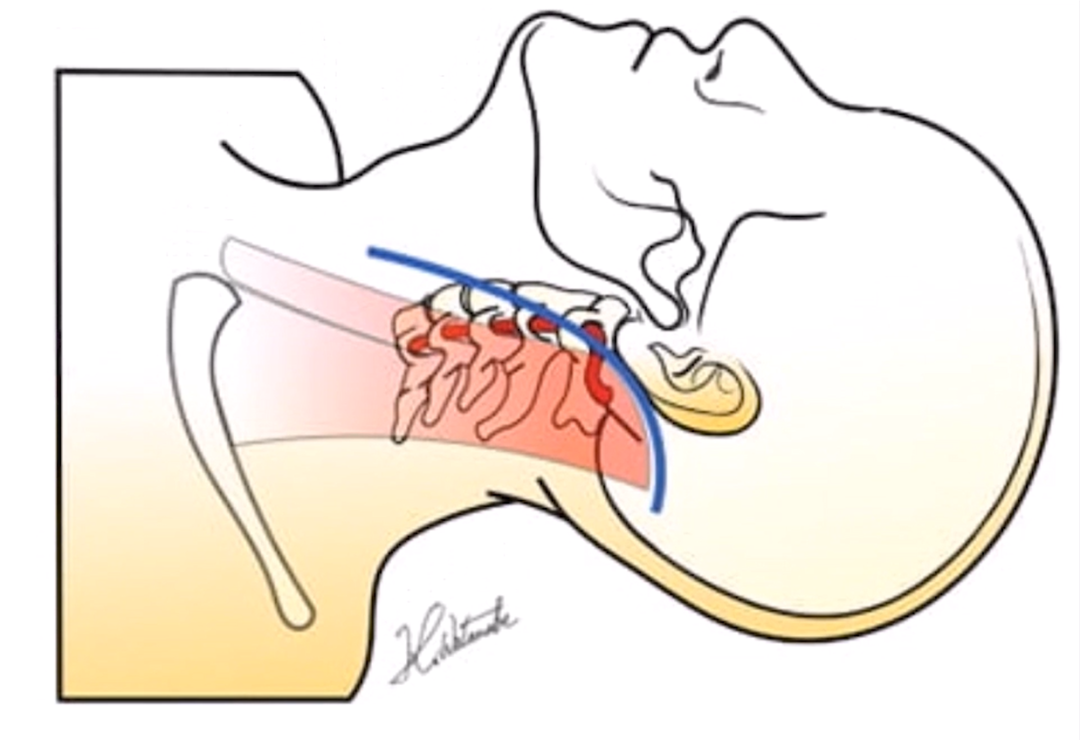
脊索瘤的首选治疗是手术切除,早期诊断和彻底切除可降低复发率、增加长期控制的机率。手术方法有广泛切除、边缘切除和部分切除,病灶广泛、彻底的切除可获得最好的治疗效果和长期无病控制的机会。所以,在治疗颅颈交界区脊索瘤时,尤其是进行初次治疗时,应当进行慎重考虑,选择在该领域具有深厚专业知识、高超手术技巧和丰富治疗经验的医疗团队,尽可能做到广泛、彻底的手术切除。
最终,该患者决定前往法国巴黎的Lariboisiere大学医院,向INC国际神经外科医生集团旗下世界神经外科顾问团(WANG)成员、世界神经外科联合会(WFNS)颅底手术委员会前主席Sebastien Froelich教授(塞巴斯蒂安·福洛里希教授,福教授)求诊。
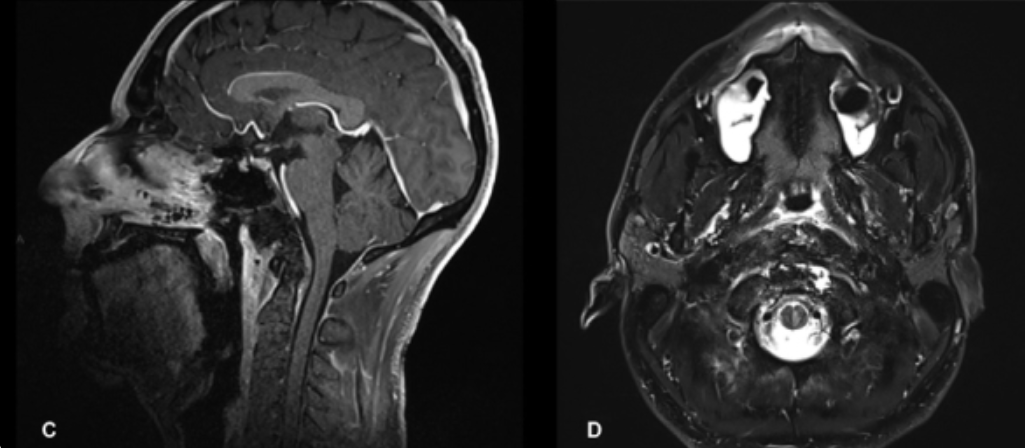
术前神经系统检查正常,无既往病史,表现为2年的颈椎痛。术前影像学检查显示在下斜坡和齿状突处有一个中线病变,具有脊索瘤的影像特征。其侧向扩展有限。
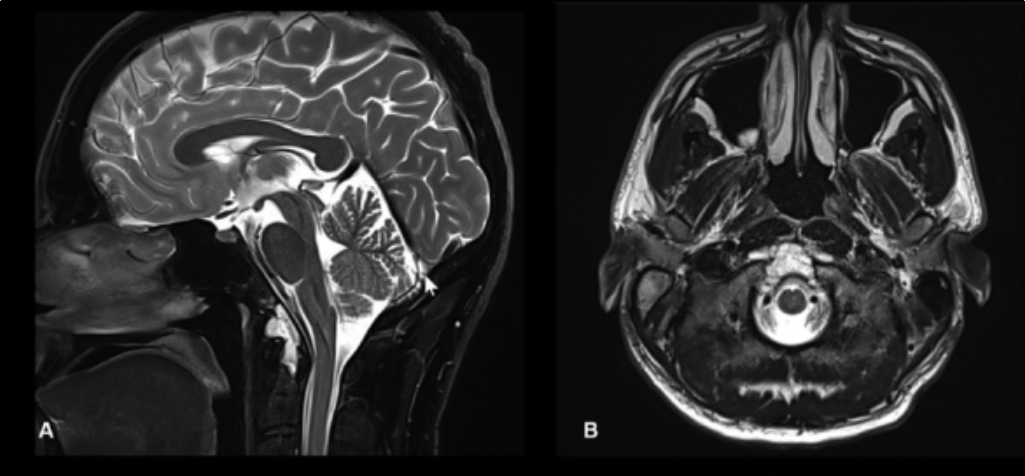
颅颈交界区脊索瘤的术前图像。(A)显示术前矢状位T2加权MRI图像。(B)显示术前轴位T2加权MRI图像。注意在下斜坡和齿状突处有一个T2高信号病变。
手术过程
1、术者单人“筷子技术”,使用双鼻孔入路
2、制作一个心形黏膜瓣
3、磨除斜坡以暴露病变
4、初步瘤内减压后,稍微钻开C1环以暴露齿状突内外的肿瘤
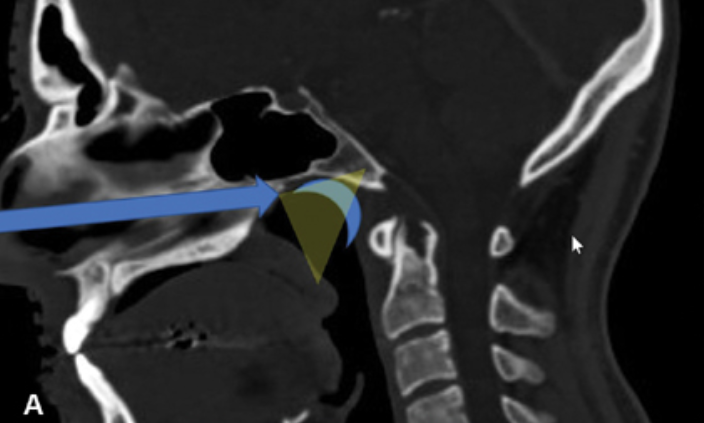
(A)显示了手术路径(蓝色箭头)和在鼻咽上部心形黏膜瓣的位置(蓝色新月形),需要使用角度内镜来可视化相关的手术区域(黄色半透明三角形)。
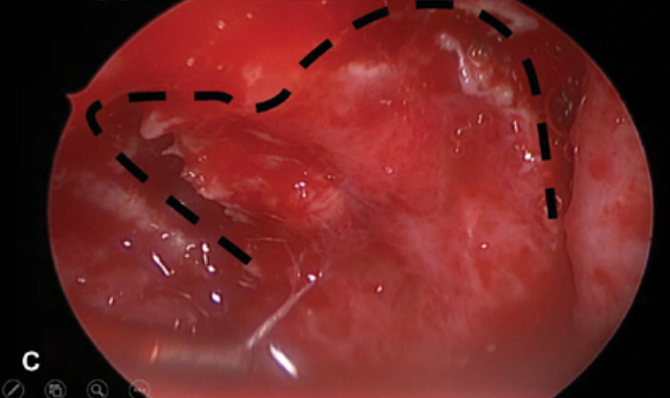
(C)显示在手术中实现心形黏膜瓣的切口内镜视图
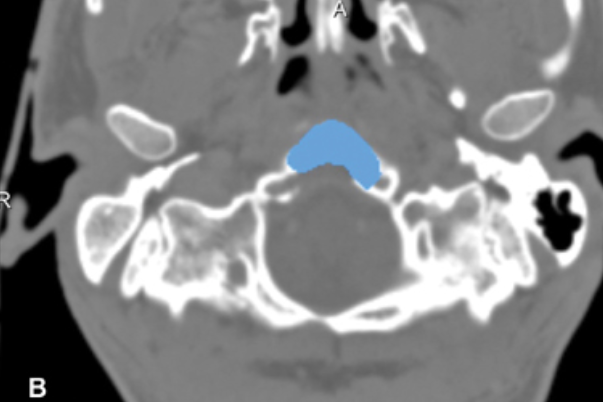
显示了术后图像分析的结果,在此过程中,分割了钻腔(以蓝色表示)并将其投影到患者的术前CT扫描上。注意除了下斜坡外,C1环的上部也被稍微钻开,以到达齿状突内的肿瘤。
术后MRI显示实现了完全切除。患者术后无神经系统缺陷。病理检查显示为经典型脊索瘤。
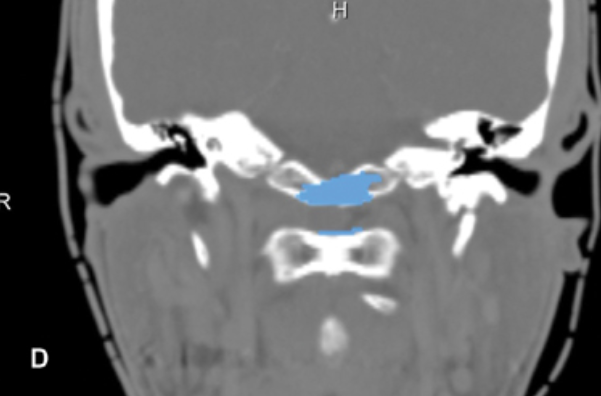
颅颈交界区脊索瘤的术后影像:肿瘤全切,用于闭合的脂肪移植,未见肿瘤残留。
案例分析
1.颅颈交界区的解剖特点
颅颈交界区是指颅底与颈椎连接的区域,其解剖特点具有独特性,涉及多个重要结构,以下是颅颈交界区的主要解剖特点:
1)骨性结构:
主要由枕骨、寰椎(C1)和枢椎(C2)组成。枕骨包含枕髁,与寰椎的上关节面相接形成寰枕关节,而寰椎和枢椎通过齿突相连,形成寰枢关节。
枕髁的形态适合双侧的枕髁与寰椎的关节面相接,为头部的前后屈伸运动提供支点。
2)关节与韧带:
寰枕关节:允许头部进行屈伸活动,是实现“点头”动作的主要关节。
寰枢关节:主要负责头部的旋转运动,是实现“摇头”动作的主要结构。
韧带结构:包括寰枕膜、齿突尖韧带、翼状韧带和横韧带等,提供了颅颈交界区的稳定性,防止齿突脱位和颈髓损伤。
3)血管结构:
椎动脉穿行于寰椎横突孔中,形成一个重要的血供结构,在头部活动时需避免血流受限,且在寰枕和寰枢关节周围需要良好的保护。
靠近颅底的大脑底部动脉系统,使其与脑干的供血密切相关。
4)神经结构:
颈髓在此区域由脊髓延续下来,进入颈椎管。寰枢关节附近有脑干、脊髓和后脑区的多个重要神经元与结构。
此外,第十一对颅神经(副神经)在该区域通过,控制肩部和部分颈部肌肉的运动。
5)活动特点:
颅颈交界区的解剖结构允许头部进行多方向活动,尤其是屈伸和旋转。其关节、韧带及相关结构的设计使其在保持稳定的同时,具备一定的灵活性。
6.特殊临床意义:
由于该区域邻近脑干和上段脊髓,且包含重要的血管和神经结构,所以任何结构异常(如畸形、外伤、肿瘤或炎症)都可能导致严重的神经和血管症状,甚至危及生命。
2.颅颈交界区脊索瘤的手术难点
1)早期起病多隐秘,病人耐受时间长,一旦出现症状,肿瘤已经相当大,多因咽喉部较大肿块影响吞咽和呼吸时才发现,此时肿瘤可发展到副鼻窦、鼻咽、口咽、下斜坡、脑干、上颈椎等。
2)肿瘤位置复杂深在:颅颈交界区脊索瘤位于头颅和颈部的交界区域,解剖结构复杂,手术暴露困难。肿瘤可能侵袭周围骨性结构并压迫或包绕脑干、椎基底动脉及分支和多组颅神经
3)肿瘤切除难度大:脊索瘤质地坚硬,与骨质强力粘附,且常侵犯重要的神经血管组织,难以全切。手术中需要精细操作,避免损伤周围重要结构。
4)术后并发症多:由于手术涉及复杂的解剖结构,术后容易发生颅颈交界区不稳定以及严重的脑干和其他重要结构的损伤,造成肢体瘫痪、呼吸循环衰竭等手术风险较大,术后并发症包括椎动脉损伤、脑脊液漏、神经麻痹,甚至瘫痪等。
5)术后复发率高:脊索瘤具有很高的复发率,即使手术切除彻底,仍有较高的复发风险。据报道,即使做到广泛、彻底的手术切除,仍有17%的复发率,而局部病灶切除或边缘切除的患者复发率达到了81%。
3.在该例手术中福教授的先进手术理念和技术?
A. 筷子技术神经内镜手术
“筷子技术”理念的核心在于优化神经内镜手术的操作流程,使得手术的独立性和精确性大大提高。传统内镜手术中,主刀医生通常需要依赖助手帮助持内镜,以保持清晰视野。这种依赖增加了操作复杂性,且容易因配合不协调导致视野变动,影响手术效率。
“筷子技术”借鉴了筷子的使用方式,让主刀医生同时持内镜和手术器械,从而减少了对助手的依赖。这种方式特别适合在狭小空间内进行手术时,让医生在调整视野的同时也能精细操作,如下是“筷子技术”理念:
手持双器械:主刀医生的左手同时持内镜和吸引器(或其他器械),右手则用于主要手术操作。左手的双器械操作类似于筷子,医生可以灵活地调整内镜角度,保持视野清晰。
单人独立操作:使用“筷子技术”后,主刀医生不再需要助手来控制内镜角度,而是通过自己左手的微调来完成。这种方式可以让医生在调整视野时随时响应操作需求,大大缩短了手术时间。
更高的精确度:由于医生对内镜和手术器械的控制是同步的,可以在不同角度、深度进行更精细的操作。这种方式特别适合在头颅底部、鼻腔等狭窄区域进行复杂手术。
减少颤动与误差:手术过程中的视野由主刀医生自行控制,减少了因助手操作不当或配合不当而引发的视野颤动与误差。这在需要微米级精度的手术中尤为重要。
适用范围:该技术适用于颅底手术、脊索瘤等复杂肿瘤切除手术。尤其是在单鼻孔内镜入路中,可以提供比传统方式更清晰的视野和操作空间。
B. 使用心形瓣颅底重建技术。
1)选择合适的部位:通常取自口腔前庭或颊部黏膜,根据需要修复的缺损大小和形状,选择合适的部位进行取瓣。
2)设计瓣形:根据需要修复的缺损大小和形状,设计心形黏膜瓣的形状和大小。心形黏膜瓣通常呈心形,尖端指向缺损中心。
3)切取瓣片:按照设计好的瓣形,用手术刀或手术剪在选定的部位切取黏膜瓣。切取时要注意保持瓣片的完整性,避免损伤血管和神经。
4)准备受区:在需要修复的缺损区域,按照心形黏膜瓣的形状和大小,用手术刀或手术剪进行适当的准备。确保受区与瓣片大小和形状相匹配。
5)移植瓣片:将切取好的心形黏膜瓣移植到受区。在移植过程中,要注意保持瓣片的正确位置和方向,避免扭转或折叠。
6)固定瓣片:用可吸收线或不可吸收线将心形黏膜瓣与受区进行缝合固定。缝合时要确保瓣片与受区紧密贴合,避免出现空隙或重叠。
7)加压包扎:在缝合固定后,对受区进行适当的加压包扎,以促进瓣片的愈合和固定。
C. 特别的角度内镜及手术器械使用
角度内镜是一种特殊的内镜设备,它能够提供不同角度的视野,使医生能够更全面地观察手术区域。这种设备对于颅颈交界区这种解剖结构复杂的区域尤为重要,因为它能够帮助医生更好地识别肿瘤与周围重要结构的相对位置。
此外,角度内镜通常配备有高清摄像头和光源,能够提供清晰的手术视野。这使得医生能够更准确地操作手术器械,减少手术创伤,提高手术成功率。
除了角度内镜,还有一些特殊的手术工具,如微型手术器械、电凝器、激光刀等,它们能够帮助医生更精细地操作,减少手术出血和损伤。这些工具与角度内镜的结合使用,可以进一步提高手术效果。
相关阅读:
【福医妙手】INC国际福教授脊索瘤案例三|26岁,海绵窦-斜坡脊索瘤,全切

 胶质瘤
胶质瘤 垂体瘤
垂体瘤 脑膜瘤
脑膜瘤 脑血管瘤
脑血管瘤 听神经瘤
听神经瘤 脊索瘤
脊索瘤




 沪公网安备31010902002694号
沪公网安备31010902002694号