鉴于显微外科手术切脑海绵状血管瘤的良好结果,手术逐渐成为脑海绵状血管瘤管理策略优选。然而,越来越多的证据表明,一些病变的自然历史相对良性,表明需要重新评估管理决策。特别是,当病人有多个病变,家族受遗传形式的影响,或在脑干的深层病变时,很明显,侵略性的方法并不总是可取的。明确的手术指征是医学上难治性癫痫,有记录的复发性出血和进行性神经功能缺损。确诊为CCM且无临床出血、癫痫发作或其他不同症状的患者通常需要进行临床观察和重复影像学检查。保守治疗也适用于许多单纯偶发病变或位于功能区域深处的血管瘤,这些病变没有出现在脑膜或脑室表面。
幕下病变的显微外科治疗
大脑深处的病变很难去除,而且存在不同的挑战,尽管较近的系列报道描述了图像引导技术好转的结果。大约10 - 30%的颅内海绵样畸形位于后颅窝,一些报道表明这些病变可能更经常有症状。若有症状性病变位于小脑或脑干浅部,若能保留合适实质,则建议手术切除。文献中详细介绍了几种手术入路,包括枕下、幕下小脑上、枕部经小脑幕、远外侧、经颞、颞下经小脑幕和联合岩骨。此外,更多的重点放在选择一种方法,以优化暴露于病变,对周围结构的损害较小。一般来说,小脑蚓部、小脑半球内侧、四脑室底和髓质背侧的病变可通过标准的枕下入路轻易进入。顶盖和松果体区的病变通常较好通过小脑上门静脉进入。枕部经小脑幕入路可显露小脑上脚和蚓部、前髓帆、后三脑室、压板和四叉神经板。远外侧入路提供了良好的前、外侧髓质和颈髓交界处的显露。经颞骨入路可进入内听道内及周围的病变,如脑桥延髓交界处海绵状畸形,可用于听力不良的患者。累及中脑跖间窝前部的海顿性畸形可通过翼点经颅侧、颞下或眶颧开颅手术入路,偶尔位于脑干上三分之二部位的病变需要联合岩骨入路。脑脊液引流术用于脑放松、电生理监测和功能定位对减少并发症和减少长期性神经功能缺损的风险都很重要。
与幕上海绵状血管瘤不同,深部病变可与正常实质较度粘连,有时在与周围胶质增生环周分离和断流后以零敲碎打的方式切除。全部穿通动脉血管需仔细解剖和保存。此外,畸形周围的含铁血黄素染色应避免手术切除。海绵体畸形和静脉畸形之间的联系已被描述,可能高达16 %,虽然手术的目标是完全切除海绵体瘤,但由于存在静脉梗塞的风险,应避免静脉畸形的中断。开放性显微手术治疗小脑表浅病变的风险较低,类似于大多数幕上海绵状血管畸形。手术探查脑深部和脑干海绵状血管畸形的风险相当高。
脑干海绵状血管瘤
脑干海绵状血管瘤虽然少见,但值得特别一提,因为其临床表现、自然史和治疗决策往往不同于其他部位的海绵状血管瘤。此类病变占全部海绵状血管瘤的9-35 %,占全部颅内海绵状血管瘤的18-22 %。这些病变的50-70%发生在脑桥,20-35%发生在中脑,15-25%发生在髓质。症状从脑神经缺陷、感觉功能障碍、麻痹/麻痹、共济失调、子宫畸形、言语困难到头痛和意识水平下降不等。临床表现常常令人困惑,许多因出血而导致临床症状恶化的患者被诊断为多发性硬化症。
有证据表明脑干海绵状血管瘤的自然史不同于其他部位的自然史,这表明该亚组具有更高的临床出血倾向。Porter等人报道,他们的100例脑干海绵状血管瘤中,几乎全部都有临床出血的证据,56 %伴有多处出血,22 %伴有两处以上临床出血。虽然一些脑干海绵状血管瘤出血患者在没有干预的情况下恢复良好,但同样明显的是,多次出血会增加持续缺陷的可能性。各种系列已经证明了5-60%的复发性出血率。此外,当多次出血发作时,出血之间的时间间隔增加,每次出血的死亡率可能高达20 %。
脑干海绵状血管瘤的外科治疗比神经系统其他功能较弱区域的手术干预风险大得多。进入困难,狭窄的手术通道,以及对这些损伤附近的关键结构的损伤的敏感性是独特的障碍。尽管显微外科切除的长期性发病率和技术挑战很高,但一些中心已经证明了切除这些病变的知识,并取得了良好的效果。Pandey等人报道了一系列176例患者,其中179例位于脑干的脑深部海绵状畸形(n= 136),丘脑(n= 16),和基底神经节(n= 26 ),经显微外科手术切除。神经导航、轻度低温(32–33℃)、电生理监测、脑神经标测和一氧化碳的使用2激光有助于顺利切除这些病变。在平均随访3.5年的20年期间,总体结果为优(MRs = 0–1)占54 %,良(mRS = 2)占29 %,差(MRs = 3–6)占18%;5 %的患者死亡。其中96%的病变在一次手术(86 %)或两次手术(9.6 %)后完全切除,88 %的患者在6个月后神经功能好转或不变,只有12 %的患者在较后一次随访时比术前状态更差。在本系列135例接受显微手术切除136个脑干海绵状血管瘤的患者中,尽管术后立即恶化的患者略少于1/3,但在长期随访时(%3E6个月),87 %的患者神经功能没有改变或好转,而13 %的患者恶化。Porter等人报道了他们对100例脑干海绵状血管瘤患者的治疗经验,其中86例接受了显微手术切除。在12年的时间里,87 %的人相同或更好,10 %的人更差,4 %的人死亡;远期神经系统发病率为12 %。
脑干海绵状血管瘤手术风险大,但仍建议手术!
INC国际神经外科顾问团WANG成员、国际神经外科联合会WFNS现任主席德国Helmut Bertalanffy(巴特朗菲)教授等人回顾了他们在5年时间里对24例脑干海绵状血管瘤进行的系列研究。70%的患者在随访中卡尔诺夫斯基得分为90分或更高,21 %的患者得分为60-70分,4 %的患者得分低于60分。他们的长期发病率为5.5 %,没有死亡。因此,虽然脑干和脑深部海绵状血管瘤的手术干预风险并不低,但这类病变的自然史可能比其他中枢神经系统部位的海绵状血管畸形的自然史更差,我们建议对出现在软脑膜或室管膜表面的症状性病变考虑手术切除,在某些情况下,即使是那些没有出现在软脑膜/室管膜表面的畸形,如果它们已经反复出血并且可以通过顺利通道暴露出来。
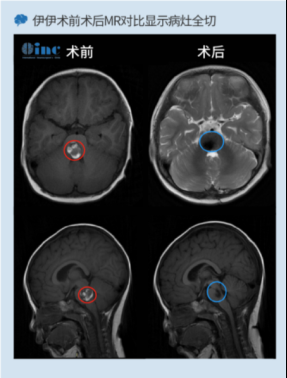
INC国际教授脑干海绵状血管瘤图片故事一则



 胶质瘤
胶质瘤 垂体瘤
垂体瘤 脑膜瘤
脑膜瘤 脑血管瘤
脑血管瘤 听神经瘤
听神经瘤 脊索瘤
脊索瘤




 沪公网安备31010902002694号
沪公网安备31010902002694号