INC国际神经外科医生集团旗下组织世界神经外科顾问团(WANG)成员、世界神经外科学院前主席William T. Couldwell教授在第二届神经外科学术交流年会上展开关于“巨大垂体瘤手术的细微差别”的学术演讲,分享了巨大垂体瘤的技术探讨和临床经验交流,其中不乏一些具有启发意义的罕见病例。

享誉国际的显微外科手术大师

世界神经外科学院(WANS)前院长/主席
国际脑膜瘤协会主席(2016年)
美国神经外科学院主席(2016年-2017年)
美国神经外科医师协会(AANS)主席(2013-2014)
世界神经外科知名杂志《Neurosurgical Focus》现任主编
美国犹他州大学神经外科现任教授和主席
America's Top Doctors for Cancer,Castle Connolly,2005-2013
America's Top Doctors,Castle Connolly,2004-2014
America's Patients' Choice Award,2008/2009/2010/2011
America's Compassionate Doctor Award,2010/2011/2014
Charles Balance 颅底外科奖,英国颅底外科学会,2018
擅长技术
William T.Couldwell教授作为INC众多的世界神经外科顾问团成员之一,擅长领域涵盖脑膜瘤、脑胶质瘤、脑动脉瘤、颅底手术、中风、创伤性脑损伤、头部创伤和神经重症护理等方面。尤其擅长脑膜瘤等脑部、颅底、神经肿瘤、垂体肿瘤、癫痫和脑血管神经外科等的外科治疗。
在脑膜瘤治疗方面,William T. Couldwell教授拥有大量脑膜瘤成功手术切除及良好预后案例,对于岩斜区、后颅窝等复杂高难度位置脑膜瘤,他能根据患者实际病情和肿瘤大小,熟练应用各种现代化高科技手术设备,采取个性化的手术入路实现尽大程度的安全手术切除。
学术成就
William T. Couldwell教授是美国犹他大学神经外科部门的教授兼主席,且是世界神经外科学院的前主席、美国神经外科医师协会的前主席、美国神经外科学院的前任主席和美国神经外科委员会的前主任。
Couldwell教授参与钻研各种脑肿瘤的前沿治疗技术和诊疗方案,目前的主要研究包括颅底肿瘤的外科管理;垂体腺瘤与脑膜瘤中的信号转导与凋亡;多种神经外科疾病如动脉瘤和各种脑瘤的遗传性等。Couldwell教授因其在脑膜瘤等颅底外科方面的专长,在国际医学界享有盛名,并经常应邀作为演讲人并指导颅底外科课程。
专业著作
William T. Couldwell教授发表400余篇同业评审的专业文章,著述超过100本书籍章节、7本专业书籍,且多次获得了美国联邦与其他研究款项。他还是美国神经外科医师协会的全世界同业评审、《Neurosurgical Focus》的主编,曾在多家专业期刊的编辑委员会任职,包括AANS神经外科医生、神经病学杂志、神经外科和精神病学、神经肿瘤学杂志和神经外科杂志。
Neurosurgery Knowledge Update (2015)

美国神经外科医生委员会(ABNS)的认证是在美国执业的神经外科医生认证的金标准。《神经外科知识更新:综合评论》包含实际案例、300多个高质量插图和图像、临床概述以及模仿ABNS考试格式的Q和A,是美国前沿的神经外科医生评审指南。
Skull Base Surgery of the Posterior Fossa

《后窝颅底手术》提供了对后颅窝病变手术方法的全面和现代概述。它将作为治疗肿瘤和后颅窝血管疾病患者的神经外科医生和耳科医生的有利资源。该书所有章节均由专家撰写,并因其在各自专业领域的贡献而获得国际认可,对神经外科医生、耳鼻喉科医生和放射治疗师有很大的作用。
Handbook of Bleeding and Coagulation for Neurosurgery
《神经外科出血和凝血手册》介绍了目前的选择和解决方法,用于预防和治疗出血以及深静脉血栓形成(DVT)和肺栓塞(PE)的治疗策略。本书章节对于需要掌握患者出血和DVT优选方法知识的神经外科医生或耳鼻喉科医生至关重要。
专利发明
基于CAD-CAM的钻头用于颅底和开颅手术。U型4062-PCT。这是一种计算机驱动的自动钻头,可以使复杂颅骨手术比标准手术时间大大缩短,更大程度上减少伤口打开和麻醉患者的时间,从而降低感染发生率、人为错误和手术费用。
巨大垂体腺瘤手术难点
Jefferson(20世纪40年代)首次对垂体瘤这种复杂的肿瘤进行了描述,并报道了鞍上扩展非常大的患者术后死亡率为35%。巨大垂体腺瘤定义为在任何方向上最大直径大于4 cm,或估计肿瘤体积大于或等于10cm³的肿瘤。
巨大垂体腺瘤常见的症状包括视觉障碍、内分泌功能障碍和由质量效应引起的神经压迫综合征,功能性垂体腺瘤可以进行医学治疗,即使它们的体积很大,但非功能性垂体瘤(不产生催乳素肿瘤)需要手术。
巨大(最大直径≥ 4 cm)垂体腺瘤是复杂的肿瘤,需要切除以减压视神经、缓解肿块效应和改善症状。缺乏手术的可及性,病变的横向范围,以及海绵窦的侵犯,都向围手术期管理提出了重大的挑战。
Couldwell教授演讲中展示的部分巨大垂体瘤
目前巨大垂体瘤的主要治疗方式为手术,目的在于尽大程度切除肿瘤、改善神经功能障碍以及保留正常垂体功能。巨大垂体腺瘤术前根据影像学及临床表现,个体化选择合适的入路,是成功切除肿瘤的关键。经蝶入路、经颅入路和联合入路是切除肿瘤的可行方法。
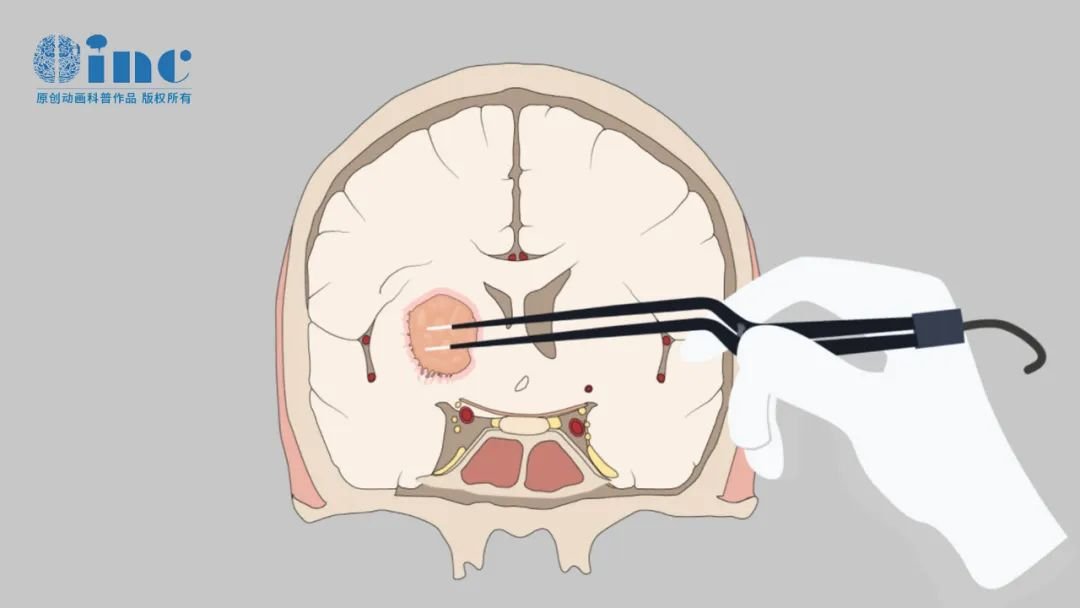
巨大垂体瘤手术难点
1. 肿瘤的巨大尺寸
巨大垂体瘤通常压迫周围重要的结构,包括视神经、视交叉、脑干等。肿瘤的体积越大,手术中就越难精确分离肿瘤和周围组织,特别是靠近视神经和视交叉的位置。如果肿瘤侵犯到这些结构,可能会导致视力障碍,甚至造成视神经损伤。
2. 肿瘤的周围血管及神经结构
垂体瘤可能会侵入或紧密贴附在脑部的大血管(如颈内动脉)和重要神经结构(如视神经、视交叉等)上。手术中需要小心避免损伤这些结构,任何血管或神经的损伤都可能导致严重并发症,比如出血或视力丧失。
3. 手术入路的选择
对于巨大垂体瘤,手术入路的选择非常重要。传统的经鼻内窥镜手术(经蝶窦入路)是目前较常用的方式,但对于特别大的垂体腺瘤,肿瘤位置和大小可能使得通过鼻腔进入的难度增大,视野有限,操作空间狭窄。在一些情况下,可能需要考虑开颅手术(经颅入路)来切除肿瘤,这通常更具挑战性,风险也更大。
4. 肿瘤的肿瘤外部包膜
巨大垂体瘤通常有较厚的包膜,且包膜可能与周围组织(如视交叉、脑底等)紧密粘连。肿瘤的分离和摘除需要非常小心,以避免将肿瘤包膜撕裂,导致肿瘤残留或向周围结构的扩展。
5. 垂体功能的保护
垂体瘤不仅会造成局部压迫症状,还可能影响垂体激素的分泌,导致内分泌紊乱。手术过程中需要小心保护垂体组织,避免损伤正常垂体功能。如果垂体功能受损,可能会导致终身依赖激素替代治疗。
6. 术后并发症
手术后常见的并发症包括脑脊液漏、感染、出血等。对于巨大垂体瘤,术后复发的风险较高,尤其是在肿瘤切除不完全的情况下。此外,垂体功能的恢复也可能是一个挑战,患者术后可能需要进行长期的内分泌监测和治疗。
7. 视神经损伤的风险
巨大垂体瘤常常伴随有视交叉压迫,手术过程中,特别是肿瘤位于视交叉或其附近时,如何避免视神经损伤是一个很大的挑战。视神经损伤可能导致不可逆的视力丧失或视野缺损。
单经蝶入路切除巨大垂体瘤
垂体瘤处于接近头颅中心、颅底正中的位置,其在颅腔外的投影正好就是蝶窦。而鼻腔和鼻窦是人体本身就具有的空间,经蝶入路很好地利用了这些空间作为手术入路。

Couldwell教授介绍鼻下内镜经蝶入路切除大肿瘤步骤:打开Sella和Dura widel;顺序机动;拆下地板;删除墙;最后离开中心;辅助;Valsalva双侧颈静脉闭塞。
对于单经蝶入路,Couldwell教授总结了其优劣势。优势包括简单且微创风险小;缺点则是不太可能完全切除大小异常的鞍上肿瘤、哑铃形或不规则延伸的肿瘤。

演讲中Couldwell教授报告了一例经蝶窦手术后临床恶化,垂体卒中的患者。
术前影像
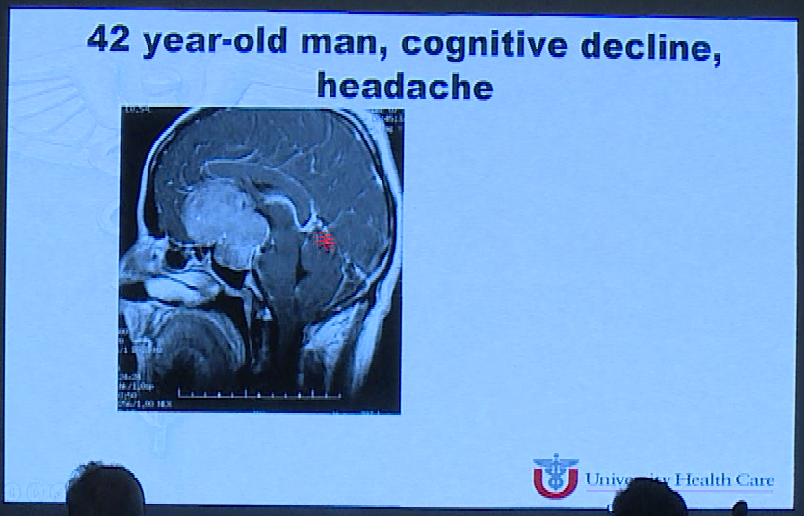
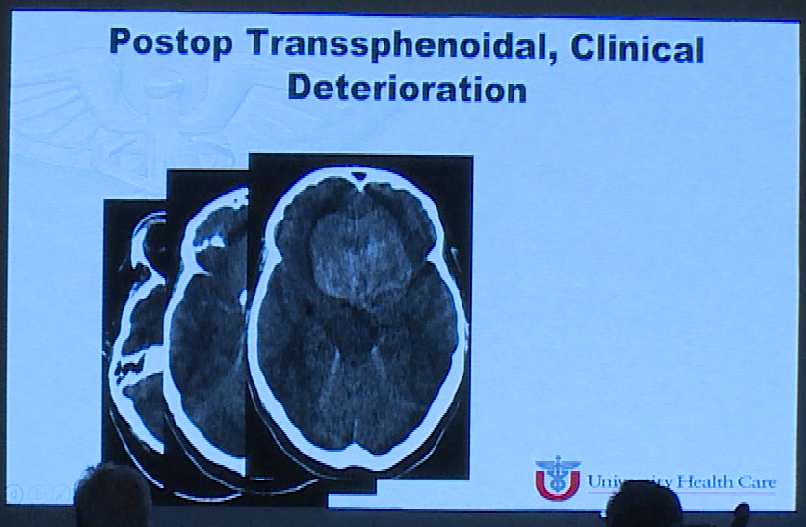
教授指出对于一次手术无法完全切除肿瘤的患者,这些肿瘤部分切除术的并发症发病率范围为5.4%-12.9%,可能有理由同时进行经蝶窦和经颅手术(上下入路)治疗这些病变。

单经颅入路切除巨大垂体瘤
垂体瘤从鞍内起源,但是如果肿瘤巨大向颅内突破了鞍隔孔,向颅内广泛地发展,包绕了颅内的血管,特别是大脑中动脉、大脑前动脉、大脑后动脉及其一些重要的细小分支血管,这种情况下通常会选择经颅入路进行肿瘤切除。
经颅垂体腺瘤切除术根据垂体瘤生长方向的位置可以分为三种入路途径,经额入路、经硬脑膜外入路和经翼点入路。
对于单经颅入路,Couldwell教授也总结了其优劣势。优势在于手术的视野大,对病灶充分暴露,操作空间相比经蝶入路的手术方式大,对于保护颅底的各个重要结构有很大意义,移除鞍上神经释放视神经;缺点在于鞍内区域的远距离可视化;需要大脑收缩。

而对于巨大垂体瘤什么时候需要开颅手术,Couldwell教授对经颅入路适应症也进行简单介绍,经颅入路仍用于切除1-4%的垂体大腺瘤。
经蝶入路的直接可视化和可接近性受到限制
鞍膈肌收缩
鞍旁延伸或不可触及的鞍上延伸远离中线纤维致密性肿瘤伴大鞍上延伸
活动性鼻窦感染邻近动脉瘤的患者
扩张的鞍内颈动脉
脑部侵犯
海绵窦侵犯引起的颅神经病变

Couldwell教授案例分享
术前情况:62岁女性,患者35年前有垂体大腺瘤复发史,随后接受放射治疗,复发性肿瘤引起的侧性眼球麻痹的进行性复视。
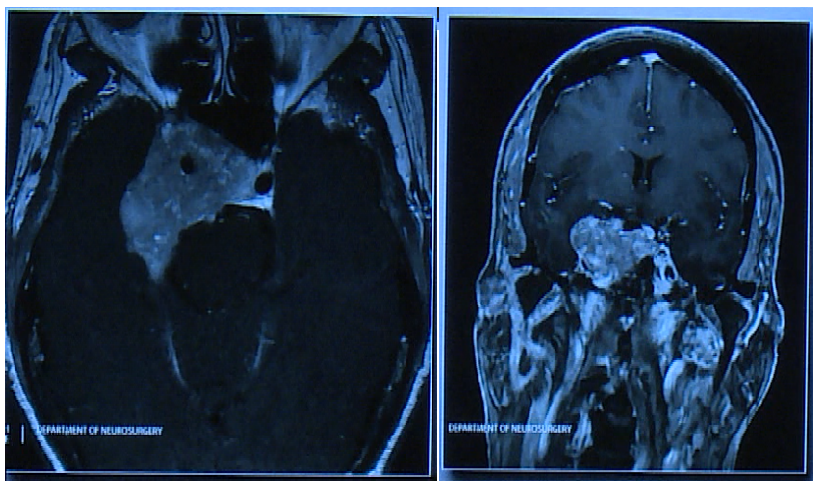
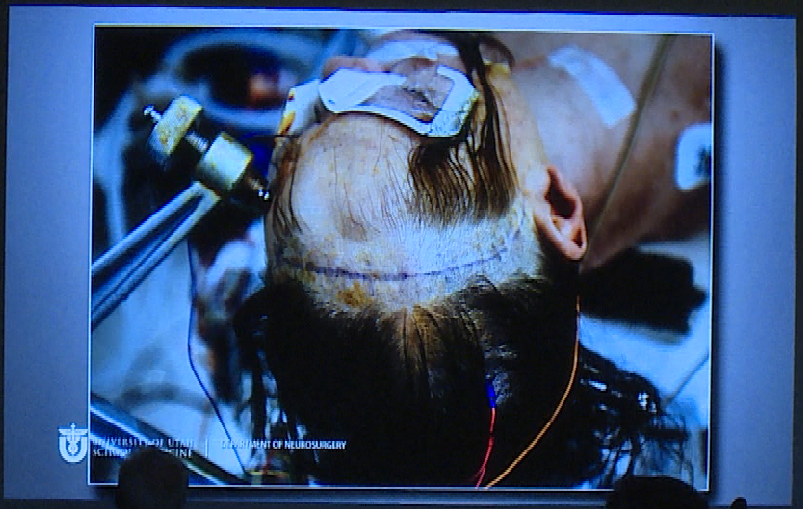
术中手术入路
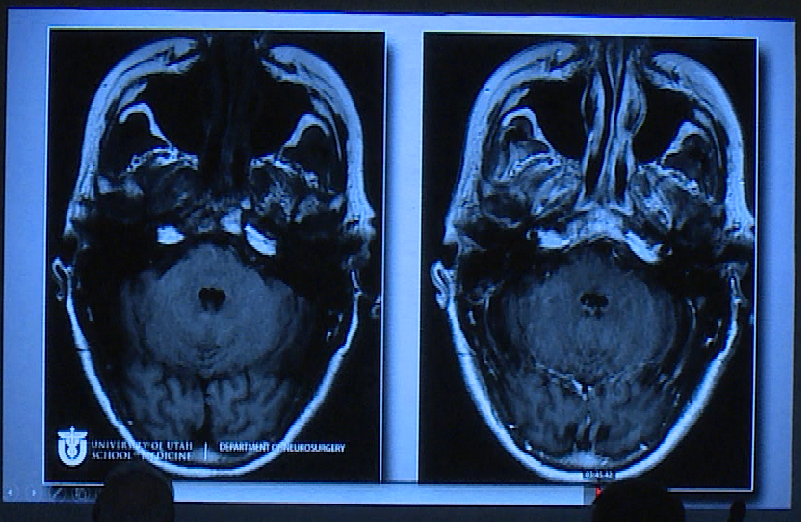
术后影像显示肿瘤切除干净
经蝶和经颅联合入路
内镜下经鼻经蝶、经颅联合手术切除不同类型的巨大型垂体腺瘤,具有侵袭性小和安全性高的优势。目前联合入路切除垂体瘤通常有两种方式,一是采用联合入路一次手术实现肿瘤全切除,二是分次手术以达到肿瘤切除的目的,但这两种方法各有利弊。
Couldwell教授指出经蝶和经颅联合入路分次手术策略,此类手术对患者的视力保护极其重要,对于巨大垂体瘤难以一次性手术切除的肿瘤,可以先行一次手术,然后在数周或数月后执行进行二次手术或者对肿瘤实施部分切除术。
对于联合手术入路分次手术的优劣势,Couldwell教授也做出了总结:优势为全切除;缺点为术后垂体卒中风险。而对于一次手术中同时采用经颅和经蝶(上下)联合技术,其有利条件为全切除术,但存在手术区域污染和感染风险。

Couldwell教授案例分享
术前情况:57岁女性,2个月前开始出现认知能力问题并逐步下降,有头疼、短期内体重增长100磅、虚弱等症状,曾接受过急诊室检查。
术前影像显示肿瘤巨大
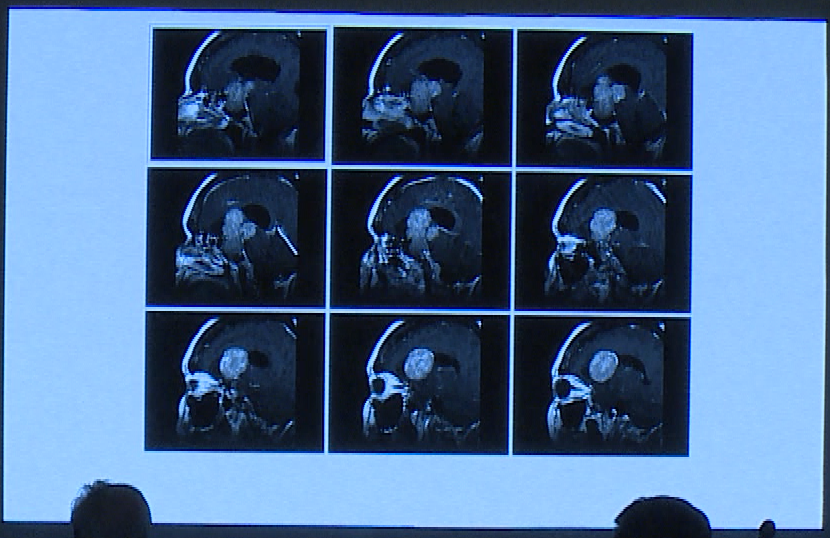
由于肿瘤巨大,手术策略采取了分次联合手术入路。
治疗部分一:此患者属于明显的非功能性垂体腺瘤,先采用经蝶窦切除术。
术后影像,肿瘤体积明显缩小
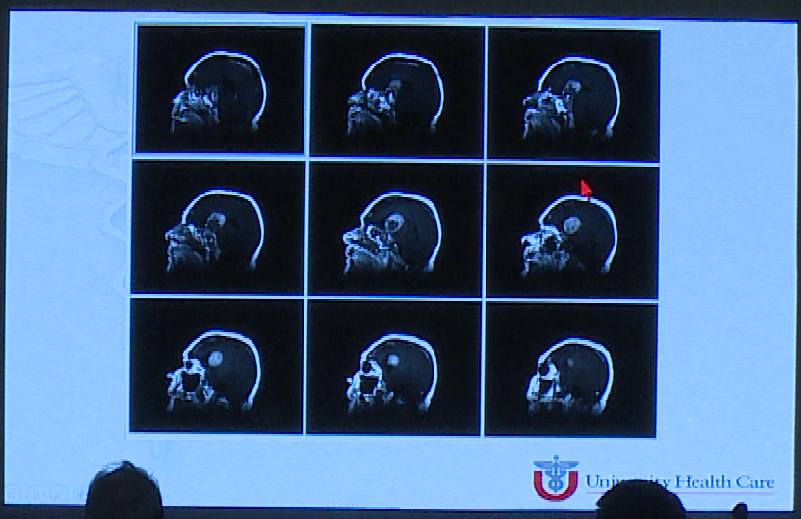
治疗部分二:右额开颅术经皮质入路治疗颅内残余肿瘤。
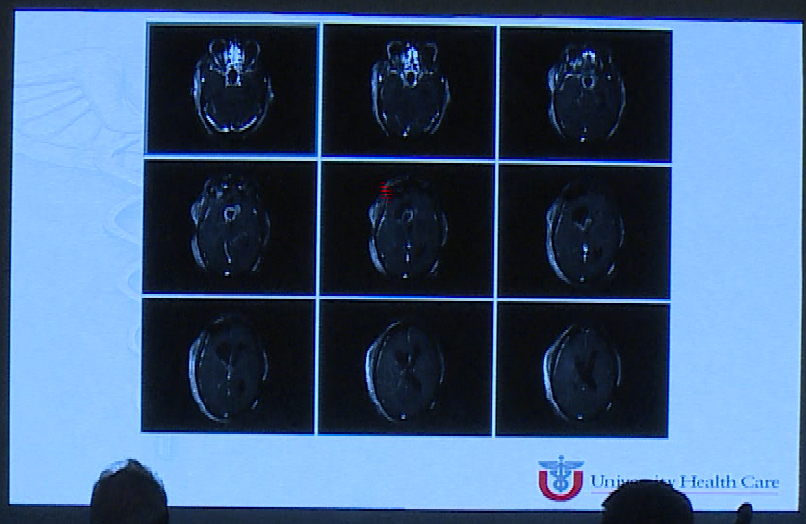
术后影像
不同手术入路结果
对于单经蝶入路和径颅入路的手术结果,Couldwell在演讲中列举了辛哈和夏尔马2010年进行的一项研究数据,对250名患者进行273次手术,110例为显微经蝶入路,163例为经颅入路。74%的患者达到了接近总切除率(>90%);视力提高53%;患病率为14%(9.2%接受了再次检查,以确定是否患有中风或侧性肿瘤);死亡率4.4%。

关于扩大内镜途径治疗巨大垂体瘤的良好结果,Couldwell教授也分享了相关研究报告的结果,这些研究中报告的总切除率为21.1%,70岁以上的视力改善,主要手术相关并发症为脑脊液泄漏范围为3.2%-18.1%、iDI范围从8.2%-10.4%。

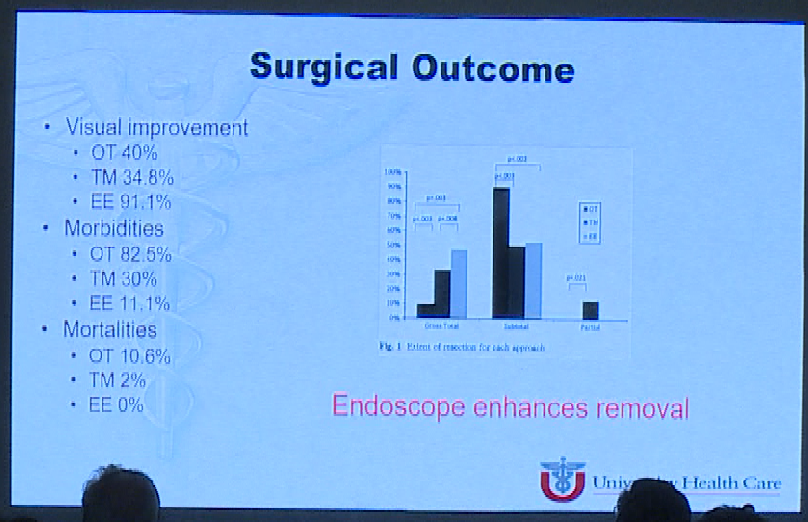
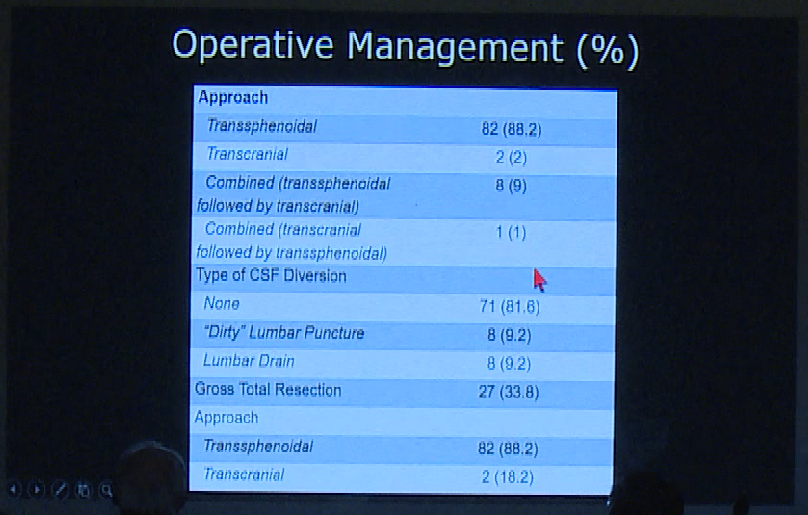
而另一项机构进行的研究对于2012年-2019年三年内肿瘤最大直径大于4cm的术后病理诊断为垂体腺瘤的741名患者进行了研究,对手术入路的选择以及手术结果展示如下。
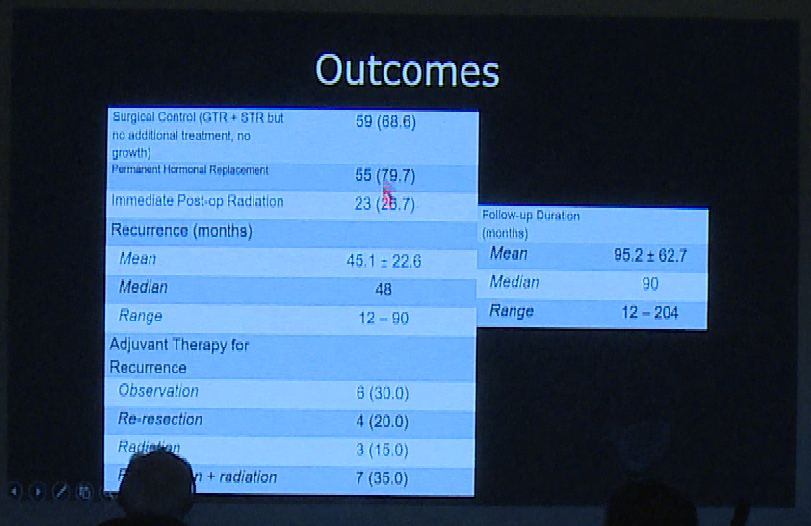
总结
巨大垂体肿瘤仍然是外科手术的一个挑战,有较高的发病率,少数患者出现全切除。切除巨大垂体肿瘤的手术目标应包括尝试切除大部分肿瘤组织,通过沿肿瘤主轴定制手术入路,尽量将残余肿瘤卒中的风险降低。经蝶窦和多次经颅技术的经验是必要的,以尽量减少并发症和改善结果。
对于垂体瘤的手术指征,另一INC国际神经外科医生集团旗下组织世界神经外科顾问团(WANG)成员Sebastien Froelich教授,作为世界知名的法国巴黎Lariboisiere大学医院神经外科教授兼主席是这样建议的:当垂体瘤出现了一些肢端肥大、视力改变、头痛头晕、库欣综合征(满月脸、水牛背、皮肤菲薄等)、停经、泌乳等症状,并颅脑影像学检查明确有垂体瘤的,手术治疗十分必要,这能帮助缓解临床症状,纠正内分泌功能紊乱,保留正常垂体功能。
而对于大于3cm的垂体瘤就要根据肿瘤的生长方向、肿瘤质地、与周围组织血管的关系等因素来判断肿瘤是否可以全切除。大的垂体瘤,有部分可以一次性切除,部分需要两次手术,或经鼻蝶入路手术联合开颅手术切除肿瘤。
INC国际垂体瘤手术专家
除了本文提到的世界神经外科学院前主席William T. Couldwell教授,INC其他国际教授对于垂体瘤手术也十分擅长,世界范围内尤擅神经内镜精准切除的包括INC国际神经外科医生集团的法国Sebastien Froelich教授和德国Henry W.S.Schroeder教授。但就手术的高切除率和安全性来说,INC德国巴特朗菲教授十分擅长的显微外科手术也能给患者带来良好的预后。
德国Helmut Bertalanffy教授

擅长领域:专研复杂脑瘤手术30余年,擅长大脑半球病变、脑干病变、脑血管疾病、脑内深层区胶质瘤、颅颈交界处的病变等的肿瘤切除术、神经吻合术以及各种椎管内肿瘤切除术,拥有上千台脑干手术量,以精湛高超的技术手法和安全前提下高切除率手术而闻名世界,在中国患者群中被亲切地称为“巴教授”。
德国Henry W.S.Schroeder教授

擅长领域:Henry W.S. Schroeder教授是世界神经内镜手术的精尖大咖,他拥有20余年的神经外科疾病诊疗经验,擅长领域包括内镜神经外科(脑积水、囊肿、脑室内病变);内镜颅底手术(脑膜瘤、前庭神经鞘瘤、表皮样囊肿);鼻内镜颅底手术(垂体瘤);微创神经导航脑颅内手术;周围神经手术;癫痫手术等,尤其擅长神经内镜下单鼻孔垂体瘤的微创手术治疗。经其神经内镜手术治疗的垂体瘤、脑膜瘤案例切除率高、治愈率高、复发率低。
法国Sebastien Froelich教授

擅长领域:对于脊索瘤、脑膜瘤、垂体瘤、颅咽管瘤等都有大量的临床治疗经验,提出了克服脊索瘤的颅底基础方法、鼻内镜和下鼻甲联合皮瓣修复扩大鼻内入路后大面积颅底缺损的手术方法。Sebastien Froelich教授尤其擅长神经内镜鼻内入路的颅底肿瘤切除,针对垂体瘤、脊索瘤、复杂脑肿瘤等采取神经内镜下颅内高难度位置的微创手术。其知名的内镜手术“筷子”操作方式不止提高了肿瘤的切除率,更是使肿瘤患者获得更好的预后效果。
INC国际神经外科医生集团相关研究
◆脑膜瘤、垂体瘤、颅咽管瘤——小心隐匿在大脑鞍区的这3大肿瘤

 胶质瘤
胶质瘤 垂体瘤
垂体瘤 脑膜瘤
脑膜瘤 脑血管瘤
脑血管瘤 听神经瘤
听神经瘤 脊索瘤
脊索瘤




 沪公网安备31010902002694号
沪公网安备31010902002694号