INC国际儿童脑瘤专家、世界小儿神经系统专业杂志《Child's Nervous System》现任主编Concezio Di Rocco教授发表研究论文《Cytogenetic prognostication within medulloblastoma subgroups》(髓母细胞瘤亚群内的细胞遗传学预后判断),以下为主要研究内容概述。
01 研究目的
髓母细胞瘤包含四个不同分子亚群:WNT型、SHH型、第3组和第4组。当前髓母细胞瘤治疗方案根据临床特征对患者进行分层:患者年龄、转移分期、切除范围和组织学变异。四个亚群间显著的预后和遗传差异表明,亚群特异性分子生物标志物可改善患者预后判断。
02 研究方法
分子生物标志物从发现组中识别,该组包括来自全球43个城市的673例髓母细胞瘤病例。基于多变量Cox比例风险分析确定的临床和细胞遗传学生物标志物,设计联合风险分层模型。使用荧光原位杂交(FISH)技术在非重叠髓母细胞瘤组织微阵列(n=453)上测试所识别生物标志物,随后对风险分层模型进行验证。
03 研究结果
与单独使用临床生物标志物相比,亚群信息提高多变量生存模型预测准确性。多数先前发表的细胞遗传学生物标志物仅在单个髓母细胞瘤亚群内具有预后意义。通过对福尔马林固定石蜡包埋组织进行六种FISH生物标志物(GLI2、MYC、11号染色体[chr11]、chr14、17p和17q)分析,可在SHH型、第3组和第4组髓母细胞瘤中可靠且可重复地识别极低风险和极高风险患者。
04 研究结论
将亚群和细胞遗传学生物标志物与已确立的临床生物标志物相结合,可显著改善患者预后判断,即使在异质性临床治疗背景下也是如此。多数分子生物标志物的预后意义限于特定亚群。研究确定一小细胞遗传学生物标志物组,可可靠识别极高风险和极低风险患者群体,这使其成为未来临床试验中为患者选择强化治疗和降级治疗的优秀工具。

图1.(A)按年龄组分层的WNT髓母细胞瘤十年总生存曲线。(B)SHH和第4组亚群内各年龄组的总生存曲线(婴儿,年龄<3岁;儿童,年龄3至<16岁;成人,年龄≥16岁)。(C)SHH和第3组亚群按转移状态划分的总生存曲线。X轴下方数字表示处于事件风险中的患者数量;统计学显著性使用对数秩检验评估;风险比(HR)估计值源自Cox比例风险分析。
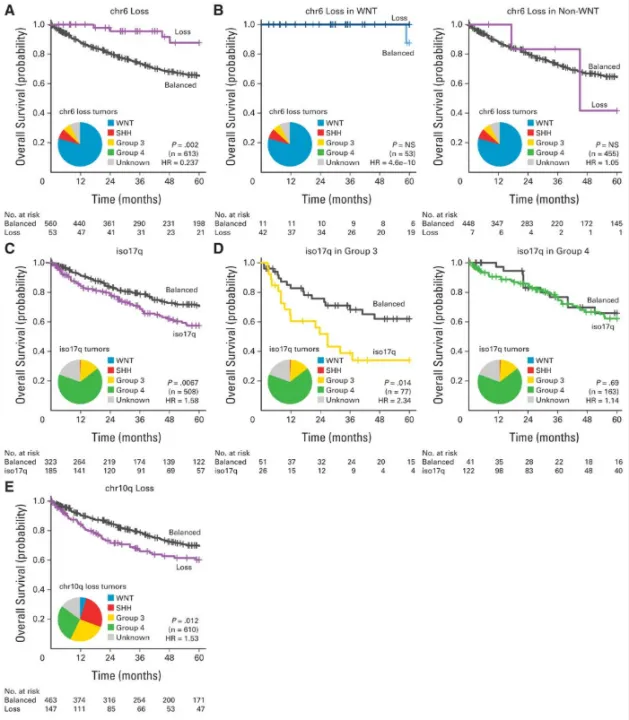
图2.(A)整个队列中6号染色体(chr6)状态的总生存曲线和频率分布。(B)WNT和非WNT髓母细胞瘤中chr6状态的总生存曲线。(C)整个队列中17号染色体等臂染色体(iso17q)的总生存曲线和频率分布。排除chr17广泛增加或缺失的患者。(D)第3组和第4组亚群中iso17q状态的总生存曲线。(E)整个队列中chr10q状态的总生存曲线。HR风险比;NS,不显著。

图3. SHH髓母细胞瘤患者的临床预后判断。(A)通过分子和临床预后标志物对SHH髓母细胞瘤进行风险分层。决策树,下方事件图描绘各风险组的分子和临床标志物状态。(B)SHH风险组的总生存曲线。(C)仅使用临床标志物、或仅使用分子标志物、或两者结合进行分层的风险组的平均时间依赖性曲线下面积(AUCs)。风险分层方案应用于SHH和非SHH髓母细胞瘤。*P<.001,采用Friedman秩和检验。(D)验证队列中SHH风险组的生存曲线。生存差异通过对数秩检验评估;风险比估计值源自Cox比例风险分析。
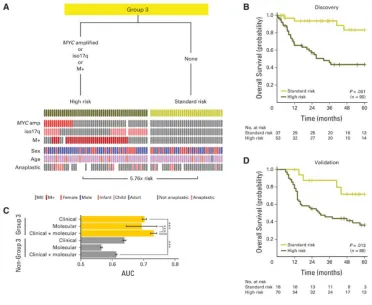
图4. 第3组髓母细胞瘤患者的临床预后判断。(A)通过分子和临床预后标志物对第3组髓母细胞瘤进行风险分层。决策树,下方事件图描绘各风险组的分子和临床标志物状态。(B)第3组风险组的总生存曲线。(C)仅使用临床标志物、或仅使用分子标志物、或两者结合进行分层的风险组的平均时间依赖性曲线下面积(AUCs)。风险分层方案应用于第3组和非第3组髓母细胞瘤。*P<.001,采用Friedman秩和检验。(D)验证队列中第3组风险组的生存曲线。生存差异通过对数秩检验评估;风险比估计值源自Cox比例风险分析。Iso,等臂染色体。
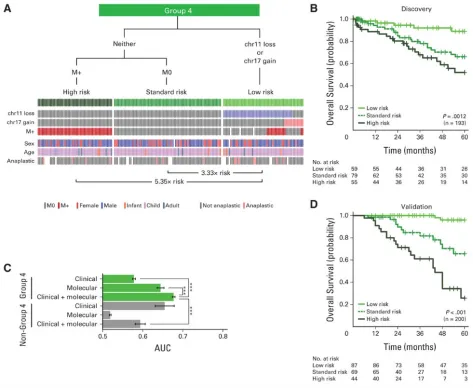
图5. 第4组髓母细胞瘤患者的临床预后判断。(A)通过分子和临床预后标志物对第4组髓母细胞瘤进行风险分层。决策树,下方事件图描绘各风险组的分子和临床标志物状态。(B)第4组风险组的总生存曲线。(C)仅使用临床标志物、或仅使用分子标志物、或两者结合进行分层的风险组的平均时间依赖性曲线下面积(AUCs)。风险分层方案应用于第4组和非第4组髓母细胞瘤。*P<.001,采用Friedman秩和检验。(D)验证队列中第4组风险组的生存曲线。生存差异通过对数秩检验评估;风险比估计值源自Cox比例风险分析。Chr,染色体。
05 讨论
当前共识确定髓母细胞瘤存在四个主要亚群,WNT肿瘤患者预后极好,SHH和第4组肿瘤患者预后中等,第3组肿瘤患者预后差。然而早期证据表明这些核心亚群内部存在临床异质性。实用可靠的风险预后判断可对高风险儿童进行强化治疗以提高生存率,对低风险儿童进行降级治疗以避免严重治疗并发症。
然而多数已发表的髓母细胞瘤生物标志物研究仅包含小规模患者队列,未在非重叠队列中进行验证,且在亚群分类时代之前进行。我们对1,123例髓母细胞瘤进行的预后研究,使用与FFPE组织兼容的技术(如FISH),为SHH、第3组和第4组髓母细胞瘤确定临床适用的风险分层。我们证明髓母细胞瘤亚群归属对预测患者结局的信息量显著大于现有临床变量,通过将亚群状态与常规临床参数相结合进行风险分层,可显著提高生存预测准确性。
此外,我们提出、测试并验证新的亚群特异性风险分层模型,该模型包含临床和分子变量。这些模型在由接受异质性治疗的患者组成的发现队列中,以及在根据标准化治疗方案在单一机构治疗的非重叠验证队列中均表现稳健。由于我们未获得发现队列中患者的详细治疗信息,治疗方案(类型、持续时间或强度)可能影响我们的结果。
我们认为只有通过在足够大的前瞻性队列中检验我们的分层模型,才能消除这种可能性。尽管我们的研究使用单核苷酸多态性阵列或FFPE切片的间期FISH,但其他方法如阵列比较基因组杂交也可能用于确定这六个标志物的拷贝数状态。通过结合当前临床变量、亚群归属以及我们的六个拷贝数预后标志物,在常规医院的神经病理学实验室中进行快速预后判断是可行的,这使其成为一种临床实用技术。
由于亚群分型检测和预后FISH标志物检测都需要在符合临床实验室改进修正案(CLIA)标准的实验室中进行,我们建议在大多数主要神经肿瘤中心采用和优化这些检测方法,而较小中心可考虑将组织送到较大中心进行分析。我们的研究结果证明将肿瘤生物学纳入临床决策的效用,并提供一种适用于石蜡切片的FISH风险分层的新视角;因此它们可以立即转化为常规临床实践。
06 关于作者


Di Rocco教授一生撰写或参与撰写多部儿童神经外科专业著作。

 胶质瘤
胶质瘤 垂体瘤
垂体瘤 脑膜瘤
脑膜瘤 脑血管瘤
脑血管瘤 听神经瘤
听神经瘤 脊索瘤
脊索瘤




 沪公网安备31010902002694号
沪公网安备31010902002694号