根据国际卫生组织(WHO)2016年对中枢神经系统肿瘤分类的更新,成人中弥漫性浸润的低级别胶质瘤(LGG)包括WHO II级星形细胞瘤和少突胶质细胞瘤,但很少发生少突星形细胞瘤。因为大多数少突星形细胞瘤具有弥漫性星形细胞瘤或少突胶质细胞瘤的典型遗传特征,而新的WHO分类不鼓励将肿瘤诊断为少突星形细胞瘤或混合胶质瘤。典型地,LGGs是生长缓慢的肿瘤,细胞数量适度增加,但没有明显的有丝分裂、坏死和微血管增生。所以他们通常有懒惰的临床过程比高档神经胶质瘤(HGG),包括未分化星形细胞瘤(三级),未分化间胶质瘤(三级)和胶质母细胞瘤(四级)。他们的发病高峰在生命的早期时代(三四年),而不是那些HGG(六七年)。神经胶质瘤表现为邻近和远端脑结构的弥漫性浸润,与组织学分级无关,甚至与低分级无关,通常表现为肿瘤周围白质道的浸润。弥漫性浸润的表现对胶质瘤的准确诊断具有重要意义。
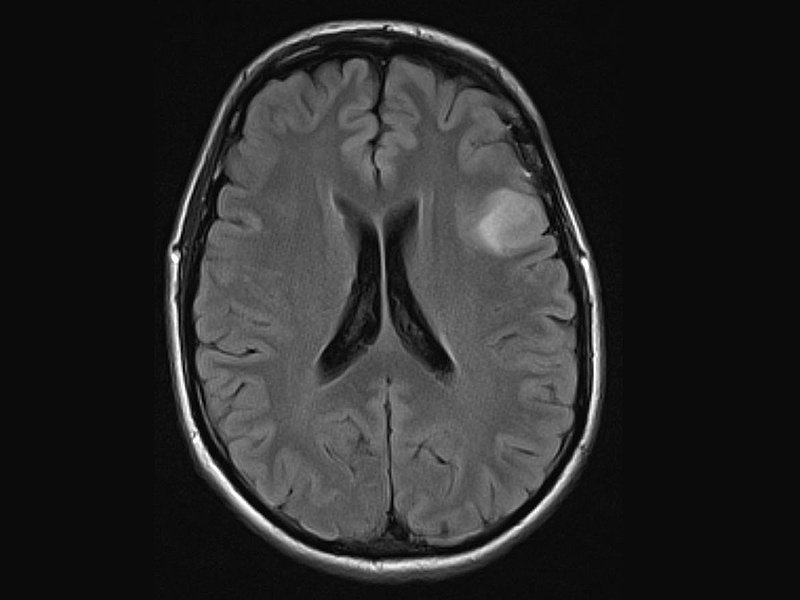
准确诊断低级别瘤变对于做出合适的治疗决定至关重要,因为超全切除(FLAIR图像中可见肿瘤周围的边缘切除)提高了总体生存率,延缓了低级别瘤变。脑胶质瘤样脑胶质瘤样明显弥漫性病变保留手术活检。由于低级别瘤变的各种诊断、处理和治疗方案缺乏共识,美国神经外科医师协会联合肿瘤科和美国神经外科医师大会于2015年发布了基于证据的指南。这些包括一个系统的回顾和一个基于证据的临床实践指南,关于成像在成人扩散性浸润LGG治疗中的作用。
磁共振成像(MRI)是诊断评估低级别瘤变的优选方法,它对胶质瘤的描述相当清晰。除了常规的解剖评估外,前沿的MR成像技术的定量评估长期以来一直被用于胶质瘤的术前评估,提供分子和代谢信息。在随访中也有重要的作用,特别是在放射后改变和假进展的鉴别中。定量多参数MRI方法可以提高常规MRI的诊断准确性。在这篇教育综述中,我们的目标是定义神经肿瘤学中可用的前沿成像技术的频谱和诊断价值。
弥漫性浸润性低级别胶质瘤生存期详述
弥漫浸润的低级别胶质瘤(包括星形细胞瘤,少突胶质细胞瘤以及混合型少突星形细胞瘤)是一类临床表现多样、少见的恶性肿瘤,WHO分级II级。EORTC的两个III期临床研究的多因素分析显示低级别胶质瘤的因素包括:年龄≥40岁,组织学显示星形细胞瘤,肿瘤较大直径≥6cm,肿瘤过中线,术前存在神经功能缺损。另外的北美人群中203例患者的验证性研究表明,基于EORTC风险评分系统,组(大于两个风险因素)中位生存时间3.9年,低风险组中位生存时间10.8年。
癫痫是低级别胶质瘤常见的症状(81%),而且与少突胶质细胞瘤更为相关。一次发病到诊断的时间从6-17个月不等。这类肿瘤通常在CT/MR表现为增强不明显的低信号区。
弥漫性星形细胞瘤病变局限程度差,侵袭性更强,并且更容易向高级别星形细胞瘤进展。尽管他们通常被认为是良性的,但他们具有侵袭性活性,大约半数患者在5年内间变。常见的非侵袭性星形细胞肿瘤是毛细胞星形细胞瘤,通常是局限性的,可以外科全切除,而且很少发生恶性转化。因为毛细胞星形细胞瘤通过单纯外科手术治愈,因此不在NCCN指南关注范围内。
少突胶质细胞瘤被认为是起源于少突胶质细胞,然而混合性少突星形细胞瘤可能来源于共同的胶质祖细胞。从影像学上看,低级别少突胶质细胞瘤边界清楚,有时会发生钙化,通常不增强。其典型的“煎蛋饼样变”在福尔马林切片上表现更明显,而在冰冻切片上表现不明显。超过半数的少突胶质细胞瘤具有特异的分子基因突变(1p/19q染色体共缺失),这可以帮助鉴别其他肿瘤。II级的少突胶质细胞瘤相比于混合性和星形细胞瘤有更好的5年生存率,三者5年生存率分别为70%,56%和37%。
弥漫性浸润性低级别胶质瘤管理策略:优选手术治疗
针对浸润性低级别胶质瘤的外科手术仍是较重要的诊断与治疗手段。手术治疗的首要目标是提供足够多的肿瘤组织来明确病理和进行分级。对于病变部位较深,处于重要功能区的病变一般采取穿刺活检。但活检有时也会产生误导,因为病变组织在细胞形态、有丝分裂、以及坏死程度上在不同的部位不同,导致病理诊断级别降低。
在低级别胶质瘤治疗中采取较大限度肿瘤全切的作用仍有待明确,由于这些肿瘤相对少见,发表的研究中患者通常治疗数十年,这些更加重了治疗评价的变数。比如:早期的研究表明激进的外科切除可能带来生存上的获益,但新的和当代的研究相比,其研究方式已经变得不可靠。此外,很多患者接受放疗,因此网络化疗效中外科手术切除在治疗效果的价值很难评估。多数回顾性的研究仍建议大范围的切除可以出现生存获益,尽管仍有部分研究报道结果相当。不过,较大范围的顺利切除有可能延缓或阻止恶性进展与复发。
从生物学角度考虑还是支持尝试星形细胞瘤的完全切除。一,肿瘤内部可能存在高级别的病灶,这些很难反映在少量组织切片中;二,更完全的切除可能会降低肿瘤细胞去分化能力和向更高级别肿瘤分化的风险;三,大范围的降低肿瘤负荷,可能提高放疗效果。基于这些考虑,一次治疗时通常应该尽可能多的切除肿瘤(靠术后MR验证),同时要避免神经功能受损。低级别的少突胶质细胞瘤通常在额叶,并且边界清楚,因此更容易全切。但如果肿瘤累及功能区,完整切除难以实现,激进的全切可能引起神经功能缺失。
如何提高低级别胶质瘤切除率?
德国汉诺威的国际神经科学研究所(INI,International Neuroscience Institute)的血管神经外科主任巴特朗菲(Helmut Bertalanffy)教授较为擅长高难度、位置的顺利前提下的肿瘤全切术,若干年来为中国及全国际高难度患者提供了无数个顺利、、较高质量的手术,其中大多是国际范围内手术难度较大、手术风险较高的手术(如脑干、丘脑、垂体、中脑、基底节区、鞍区、视神经、延髓、脊髓等“手术禁区”内的肿瘤切除术),且保持较高的切除率和对神经功能较小的损伤和较短的康复时间,甚至每年都有国际各国政要到INI进行神经外科治疗。
除了手术专家本人国际手术经验、技巧,手术团队和助手以及术中设备和器械也对一台的手术影响较大。术中配合团队(包括手术助手、麻醉团队、神经电生理监测团队等)以及术中设备(包括术中核磁、神经导航、口含式操控卡尔蔡司神经显微镜、整套各种规格的CUSA刀、双较电凝刀、自动手术座椅等)的作用不容小觑,配合团队的水平和术中设备、器械的完备程度严重关切到主刀医生可否摆出较合理的体位,可否选用较适合的手术入路,可否正常顺利完成手术,乃至尽情发挥自己的手术技巧、功力、水平。
德国巴特朗菲教授是INC国际神经外科医生集团旗下国际神经外科顾问团(WANG)成员,在INC的协助之下,他将为我国难治的脑肿瘤患者带来前沿的治疗策略和前沿的治疗方案,为患者提供新的治疗选择。

 胶质瘤
胶质瘤 垂体瘤
垂体瘤 脑膜瘤
脑膜瘤 脑血管瘤
脑血管瘤 听神经瘤
听神经瘤 脊索瘤
脊索瘤




 沪公网安备31010902002694号
沪公网安备31010902002694号