髓内肿瘤是脊髓肿瘤全体的5~15%,发生频率低,其中大部分(70~85%)是神经胶质瘤(glioma),也就是室管膜瘤和星形细胞瘤。
室管膜瘤(ependymoma)
髓内肿瘤中发生率较高的高的室管膜瘤在病理组织学上可分为经常发生于颈髓的细胞球性或混合性室管膜瘤和经常发生于脊髓圆锥马尾的粘液乳头状室管膜瘤。
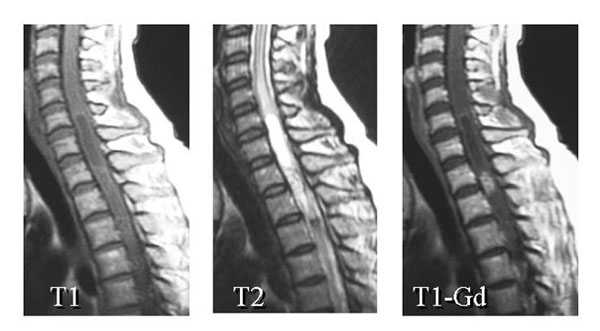
MRI在T1强调像中呈现低信号,在T2强调像中呈现高信号,造影剂投用MRI的增强效果看起来是高率的,但未必均匀。肿瘤的周边反映出出血,T2强调像显示低信号,肿瘤和非肿瘤部的边界变得更明确。另外,约70%的肿瘤的上下(头尾侧)伴有囊肿和空洞,是与星细胞球瘤的鉴别上重要的所见(图1)。
星形细胞瘤(astrocytoma)
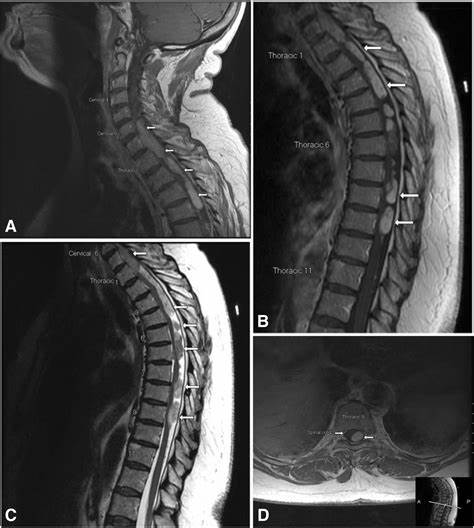
仅次于室管膜瘤的较多,与发生在颅内的情况不同,多为低恶性度。在MRI中T1强调像呈现等~低信号,T2强调像呈现高信号。与室管膜瘤相比,肿瘤边界不明,还存在浮肿,并可引起慢性脊髓肿大。根据造影剂投用的增强效果各种各样,班状和不整型被增强的东西和完全不增强的东西也存在。另外,与室管膜瘤不同,有时会扩散到髓外(图2)。
脊髓髓内胶质瘤概述
只有5%的脊柱肿瘤位于髓内。然而,90%的髓内肿瘤是胶质瘤,无论是星形细胞瘤还是室管膜瘤。在成年人中,60%是室管膜瘤,约30%是星形细胞瘤。血管母细胞瘤是三常见的髓内肿瘤,约占5%。髓内转移瘤占髓内肿瘤的4%。神经节细胞瘤、少突胶质细胞瘤、黄色星形细胞瘤、副神经节瘤、原始神经外胚层肿瘤(PNET)和淋巴瘤也可发生在脊髓内,但很少见。
脊髓髓内星形细胞瘤是儿童常见的髓内肿瘤,也是成人二常见的髓内肿瘤。在儿童中,60%的髓内肿瘤是星形细胞瘤。这些肿瘤范围从国际卫生组织(世卫组织)1级到4级;90%的髓内星形细胞瘤是低度恶性肿瘤(1级或2级)。世卫组织1级星形细胞瘤通常为毛细胞型星形细胞瘤,通常累及多个脊椎节段的脊髓,也可能累及整个脊髓。大多数髓内星形细胞瘤是国际卫生组织2级纤维星形细胞瘤。世卫组织3级和4级肿瘤并不常见,占髓内胶质瘤的不到10%。大多数高级别星形细胞瘤是世卫组织3级间变性星形细胞瘤。世卫组织4级脊髓星形细胞瘤,多形性胶质母细胞瘤,是少见的。脊髓星形细胞瘤的5年生存率低级别肿瘤为75%至80%,高级别肿瘤的预后较差。毛细胞型星形细胞瘤预后较好。
细胞性室管膜瘤是常见的亚型;这些是恶性肿瘤,通常被列为国际卫生组织2级,但有时也列为3级。间变性(国际卫生组织三级)室管膜瘤有扩散到整个中枢神经系统的趋势,通常在椎管内的多个位置沉积肿瘤,导致所谓的点滴转移。脊髓胶质瘤颅内播散很少发生。
髓内胶质瘤常见于颈髓,较少见于胸髓;50%的脊髓星形细胞瘤发生在上胸髓。室管膜瘤可以发生在整个脊髓。粘液乳头状室管膜瘤是常见的肿瘤发生在圆锥/马尾区。脊髓星形细胞瘤和室管膜瘤通常具有缓慢、隐匿的临床发作,伴有脊髓病、颈部疼痛和僵硬,并可能导致儿童、青少年或年轻成人的脊柱侧凸。这些患者可能出现进行性感觉异常和感觉异常。在儿童中,背部或颈部疼痛和下肢瘫痪是常见的症状。还可能出现步态障碍、枕部头痛、脊柱后凸、斜颈和膀胱/肠功能障碍。
室管膜瘤有六种组织学亚型:细胞型(常见)、乳头状、透明细胞型、细胞型、粘液乳头状和黑色素型(较不常见)。室管膜瘤在组织学上显示典型的血管周围假玫瑰花结或不常见的血管周围玫瑰花结。脊髓胶质瘤可能有阳性免疫组织化学标记,包括GFAP(胶质纤维酸性蛋白)、100蛋白和突触素。室管膜瘤通常缺乏有丝分裂。星形细胞瘤有可变的有丝分裂,通常细胞密度高。罗森塔尔纤维和透明血管是毛细胞星形细胞瘤的特征。
脊髓胶质瘤的研究进展
这种类型的肿瘤通过中枢神经系统播散的脑脊液进行局部侵袭和扩散。
室管膜瘤有很长的自然史,多年来病程相对温和。随着时间的推移,可能会出现广泛的局部延伸,包括邻近骨结构的侵蚀。向中枢神经系统内其他区域的传播可以通过脑脊液传播。这是不常见的,发生在不到10%的室管膜瘤病例中。
与室管膜瘤相比,星形细胞瘤与更大的局部侵袭和脑脊液播散倾向有关。
脊髓胶质瘤的预后如何?
脊髓神经胶质瘤的预后取决于肿瘤的组织学分类(就细胞类型和分化程度而言)——肿瘤的位置、诊断阶段和手术切除的程度。不幸的是,几乎全部脊柱肿瘤的共同点是,一旦出现神经功能缺损,手术后神经功能恢复的可能性较小。
室管膜瘤:
脊髓室管膜瘤的完全切除与高的治愈率相关,是粘液乳头状瘤亚型患者,其5年生存率接近全切。在不完全切除肿瘤的患者中,即使进行根治性放疗,5年无进展生存率也只有50%。
星形细胞瘤:
星形细胞瘤患者的预后在很大水平上取决于肿瘤分级和症状持续时间。低度恶性肿瘤患者的5年生存率接近70%,而高度恶性肿瘤患者的5年生存率较多只有30%。此外,在高分级肿瘤患者中,无论治疗方案如何,约50%的患者会出现颅内复发。
脊髓髓内胶质瘤治疗策略
髓内肿瘤,因为肿瘤和脊髓的边界不明确,为了取肿瘤使用手术显微镜复杂的手术是必要的。特别是脊髓,掌管手脚的神经纤维和感觉的神经纤维等重要的神经纤维汇集成束紧密地存在,为了不损伤这些个神经需要注意。室管膜瘤边界比较明确的情况多能摘除,不过,星形细胞瘤边界不明确的情况多,这种情况下肿瘤的全部摘除是困难的。手术中的观察结果边界不明确的情况下,某种程度上减少肿瘤的容积,或者也有切除肿瘤的一部分,加上诊断病理学的活检结束的情况。对于残留的肿瘤,有时会进行放射性射线照射和抗癌剂的化学疗法。特别是肿瘤为恶性时,需要进行这些个辅助疗法。因为脊髓内肿瘤频率很低,所以科学证明这些个辅助疗法效果的确实数据还不足,但实际情况是如果不追加辅助疗法,或者即使追加了恶性髓内肿瘤的患者,在短期内也有可能被夺去生命。
因肿瘤性质不同,在切除方法上亦有所不同,现将主要的脊髓髓内肿瘤的切除过程分述如下:
1、星形细胞瘤:本瘤约占髓内肿瘤的30%。1级星形细胞瘤与邻近的脊髓组织之间可有明显分界,由增生的神经胶质和小血管构成,部分星形细胞瘤可有囊性变。恶性星形细胞瘤和多形性胶质母细胞瘤富含血管,常并有出血、坏死,与邻近脊髓组织境界不清,部分肿瘤甚至突出于脊髓表面。星形细胞瘤的具体手术方法为:囊性肿瘤先在脊髓背侧隆起而又无血管的位置上,用22号穿刺针头向脊髓内刺入,深度不宜超过5mm,因为星形细胞瘤多位于脊髓背侧软脊膜下数毫米,刺入囊内则可抽出淡黄或橘红色液体。如为实体肿瘤,可在脊髓背侧做正中切开或贴近肿瘤表浅的旁正中纵行切开,若肿瘤质地柔软与脊髓无清楚界限,则多呈浸润性生长的分级高的2、4级星形细胞瘤,只能行肿瘤的部分或大部切除,取得减压的效果。如果肿瘤质地偏硬且与周围的脊髓组织有明显分界,多为星形细胞瘤1级,则可采用显微手术方法予以全切,切除方法与室管膜瘤相同。
2、室管膜瘤:此瘤在髓内肿瘤中较常见,好发于胸段脊髓,也可见于脊髓的颈段和圆锥部位,圆锥部位的室管膜瘤可由脊髓内长出侵及马尾神经根。室管膜瘤多属分化良好,具有假包膜,呈扩张性生长,多呈椭圆形,血管较少,其血供来自脊髓腹侧和正中的血管,有时肿瘤伴有囊肿,肿瘤与周围的脊髓有明显界限。在手术探查判明可能为室管膜瘤后,宜采用显微外科手术方法,在术野放大6~10倍的条件下进行操作。一般在脊髓背侧做正中切开或在接近肿瘤表面的旁正中处纵行切开,用显微剥离子分开脊髓后索,显露出肿瘤表面,肿瘤可呈淡红色或灰褐色。在行肿瘤与脊髓的分离时,器械的着力点应偏于肿瘤一侧,尽量不触碰脊髓,使用显微吸引器,并调小吸力,双较电凝器的功率也要调小。以蛇牌双较电凝器为例,其输出功率调至仪表显示的读数在1.5~1.8间即可。先游离出肿瘤的一端,在此做数个贯穿牵引缝线,通过它将肿瘤提起并沿肿瘤边缘进-步分离。
3、亚室管膜瘤:此瘤由于组织病理学与室管膜瘤不同,含有致密的纤维基质,故WHO肿瘤分类将其列为一新类型。多发生于脊髓的颈胸段,呈偏心生长,与脊髓分界明显。在显微镜下分离,可减少手术的损伤,Jallo等(1996)报告6例,均全切治愈。
4、血管网状细胞瘤(血管母细胞瘤):是髓内肿瘤中比较少见的良性肿瘤,它可完全位于脊髓内或部分突出于脊髓表面。此瘤可发生于脊髓的各节段。由于血管丰富,多呈肉红色,术前做脊髓血管造影,将能对本病的诊断和手术提供参考。此瘤具有完整的包膜,大多为实质性,有时呈囊性性变。手术切除方法与室管膜瘤类似,在手术显微镜下,通过细致的分离,可将肿瘤的供应动脉游离出一小段,用双较电凝处理后切断,即可完整地将肿瘤摘出,并可减少术中出血,需强调的是不可做肿瘤分块切除,因断面出血多,止血困难,且容易损伤脊髓。
5、脂肪瘤:它常呈分叶状侵人脊髓,在肿瘤组织间杂有神经纤维,故此种髓内肿瘤切除困难,为了不损伤脊髓,只能将瘤组织部分切除减压,激光可有助于切除。既往对脊髓髓内肿瘤使用二期手术法。即一次手术时确定为脊髓髓内肿瘤后,仅做脊髓背侧的中线切开,以利肿瘤自行从脊髓内脱出。
INC国际神经外科医生集团提示,脊髓髓内肿瘤切除,要争取做到既尽可能多地切除瘤组织,又不增加脊髓功能障碍为目标,因此,术者需熟悉脊髓上髓内肿瘤的操作要领,应用显微外科技术,耐心、细致地进行操作。对于难以全切的肿瘤,如脂肪瘤,1级以上的星形细胞瘤和上皮样囊肿等,要求在不加重骨髓损伤的情况下,做到肿瘤切除适度,防止肿瘤不能全切,而脊髓功能又遭受严重损害或完全丧失。

 胶质瘤
胶质瘤 垂体瘤
垂体瘤 脑膜瘤
脑膜瘤 脑血管瘤
脑血管瘤 听神经瘤
听神经瘤 脊索瘤
脊索瘤




 沪公网安备31010902002694号
沪公网安备31010902002694号