硬脊膜内肿瘤是一种重要的疾病,需包括在鉴别诊断患者的背痛,牙根痛,感觉运动障碍,或括约肌功能障碍。根据其来源,这些病变大致可分为两类:髓外和髓内。目前,治疗硬脊膜内肿瘤的标准做法是在仔细评估后使用显微外科技术进行手术切除病变。然而,神经系统疾病的风险仍然存在。大约5-40%接受硬膜内肿瘤手术切除的患者出现新的神经功能缺损。结果由许多因素决定,包括术前神经系统状况、肿瘤的位置和大小以及手术操作的成功与否。精确切除肿瘤是必要的。
1978年,Reid一次使用低频扇形扫描仪在手术中应用超声来观察和诊断髓内脊髓肿瘤。然而,糟糕的图像质量和处理上的困难限制了它的使用。相控阵探头的引入,在深度范围内的较佳聚焦,以及更小探头的发展,使得一种更低侵入性的方法在神经外科的应用重新焕发了活力。尽管有如此多的报告,但在许多国家,白条仍未被广泛和常规地用作诊断工具。超声图像的解释-特别是在手术中设置-在很大水平上取决于用户的经验。
在德国,1992年,INC国际神经外科医生集团旗下组织国际神经外科顾问团(WANG)成员,巴特朗菲教授提出了半椎板切除术、用于治疗脊柱髓内病变的一种技术方法。半椎板切除术属于微创治疗,伴随术中超声检查,术中神经生理学监测和细致的显微外科技术,较大切除肿瘤的同时尽可能避免损伤脊柱功能和结构,术后疼痛较轻,患者可尽早进行康复训练,住院时间较短,术后脊柱不稳定性较椎板切除术减少。
巴特朗菲教授是德国汉诺威国际神经科学研究所(INI)神经外科教授和血管神经外科主任。德国INI是的神经外科研究及治疗机构,其国际前沿的治疗范围包括脑(脑肿瘤、脑血管病、先天畸形、功能性疾病等)、脊髓(脊髓肿瘤、AVM、脊髓空洞症等)、脊柱和四肢骨骼系统(椎间盘突出症、关节疾病等)、周围神经疾病(各类周围神经损伤后的治疗等),拥有连续电生理监测(诱发电位)下的精确显微外科手术、术中多普勒超声和ICG血管造影、神经导航、5-ALA荧光和术中MR引导技术等国际前沿的治疗设备与技术,在颅内肿瘤,是颅底及脑干疾病的外科手术治疗方面享誉国际。
巴特朗菲教授2011年在研究《Intraoperative ultrasound assistance in treatment of intradural spinal tumours》中表示:术中超声(IOUS)作为一个整体的辅助定位和决定切除硬膜内脊柱肿瘤。分析了这项技术的优点,并将图像与术前MRI相关联。接下来详细论述研究内容。
大约30%的脊髓肿瘤是硬膜内肿瘤。大多数硬膜内肿瘤为髓外肿瘤,常见的亚型为神经鞘瘤(神经鞘瘤和神经纤维瘤)和脑膜瘤。髓内肿瘤占全部中枢神经系统肿瘤的2%,常见的诊断为室管膜瘤、星形细胞瘤和血管母细胞瘤。Slin'ko和Al-Qashqish报告了360例硬膜内髓外肿瘤,其中33例位于腹侧,107例位于腹外侧。由于缺乏足够的可视化,通常不容易获得,手术切除腹侧或腹外侧髓外肿瘤和大多数髓内肿瘤是困难的。手术创伤的继发途径很可能导致长期残疾。此外,在寻找髓内肿瘤的过程中以及脊髓的手术创伤可能导致新的神经功能缺损。硬脊膜内肿瘤手术的主要挑战是如何建立清晰的解剖标志来指导手术切除。在过去的几年中,术中成像辅助如MRI和CT已被考虑用于神经外科。尽管有更高的分辨率,这些昂贵的技术需要繁琐的程序,是刚性的,很难采用连续实时成像手术期间。相比之下,IOUS具有成本低、灵活性强等优点,不同的超声探头可以相对容易地适应不同的尺寸和形状,用于手术中的各种应用。
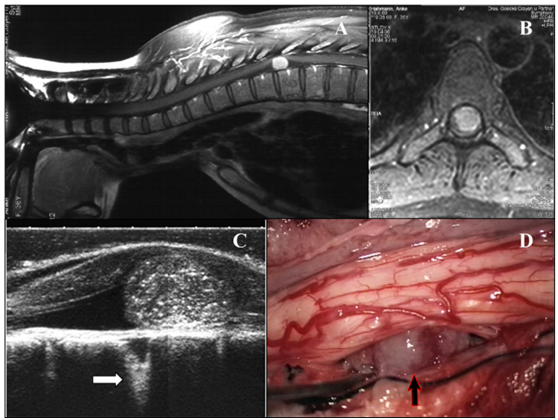
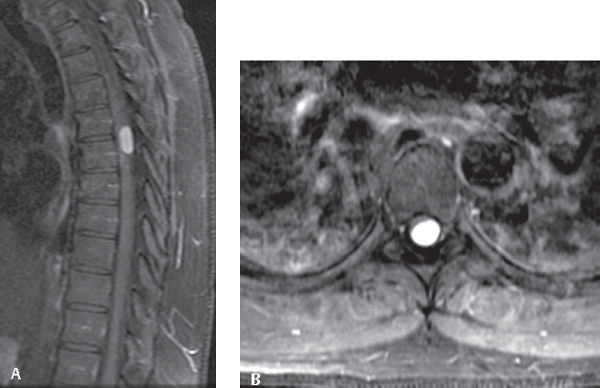
图示:(A和B)Th5-6脑膜瘤的MRI(矢状面和横向);(C)与神经鞘瘤病例相比,IOUS表现出相当程度的回声增强。回声不均匀,不规则,无囊肿。手术过程中,肿瘤无搏动地附着在硬脑膜上。注意,底层空间也显示得很清楚(白色箭头);(D)术中显示肿瘤位于腹外侧(黑色箭头)。
IOUS的好处
IOUS有助于手术计划。它具有连续实时显示硬脊膜内肿瘤的能力,为准确定位和大小、脊髓的移位程度以及硬脊膜内肿瘤的鉴别诊断提供了一种有价值的精确引导工具。随着对肿瘤知识的不断完善,外科医生可以合理地计划和适应图像引导下的较佳切除病变。例如,神经纤维瘤与脑膜瘤的鉴别诊断可能会导致不同的手术方法。神经鞘瘤较软,切除较容易。虽然脑膜瘤是硬的,为了不造成脊髓损伤应逐段切除,但保留蛛网膜和完整切除粘连部分也是防止复发的必要措施。
硬脑膜开放的指导
IOUS可以帮助找到硬脑膜下的合适位置,优化硬脑膜切口的定位和尺寸。IOUS使肿瘤的整个扩展成为可能,这样软组织和骨结构的准备就可以在硬脑膜开放前进行。如有必要,椎板切除术或椎板切开术可根据在不同有利位置反复评估获得的精确肿瘤大小而延长。在此基础上,脑脊液在手术过程中适当提前释放,以降低椎管内压力,减少水肿性脊髓从硬脊膜开口突出的病例发生继发性骨工作的机会。因此,出血进入打开的硬膜腔和继发的脑膜刺激可以避免。
指导脊髓切开术
IOUS能够精确定位脊髓内的肿瘤,且在脊髓表面不可见,为合适切除肿瘤提供脊髓表面的直观参考。根治性手术切除脊髓内实质肿瘤的成功与否,很大水平上取决于外科医生能否准确定位表面不可见的肿瘤,并将残留的肿瘤与正常的髓鞘区分开。在这种情况下,IOUS成像将精确定位肿瘤的位置,并建议到达肿瘤的合适路径。它还提供了明确和客观的区别,病变和健康组织的基础上,明确的超声特征。由于缺乏实时成像技术的辅助,外科医生依赖于MRI对实质肿瘤的成像,而一些外部标记可能会在手术过程中丢失,增加不必要的探查,可能会导致脊髓损伤。在进行骨髓切开术之前,评估和确定肿瘤是否可以完全切除或只能通过不同的详细步骤才能切除是至关重要的。如果肿瘤没有界限,且与脊髓呈等回声,则可能是高度浸润性病变,不能完全切除。在后来的案例中,即使是IOUS也只能提供有限的帮助,因为健康的和肿瘤浸润的脊髓组织之间的界限可能是不清楚的。
血管成像
血管可视化是维持健康组织功能和预防损伤的重要手段。此外,可视化病变周围的异常血管将为合适切除全血管肿瘤和减少出血提供较佳方法。
术中成像
高图像质量和分辨率是成功的图像引导手术的关键。超声频率越高,分辨率越高,但组织穿透力越低。早期手术使用频率为7.5 MHz的超声探头,较近使用频率为10.0 MHz[15,24-27]。因为10mhz探头在近距离(0.5-4厘米)有较佳的成像质量,它更适合脊髓肿瘤手术。在我们的程序中,我们使用多频探头,通常频率为9-12 MHz,以提高分辨率。这些不同的探头设计精巧小巧,可以提供理想的实时图像,显示出微小的血管内肿瘤细节。
限制
脊柱手术中白质检查的优点需单独评估,其在硬膜内病理学中的诊断潜力将在更大的系列研究中得到证实。此外,在切除肿瘤的过程中,由于手术野中的血液和气泡,使得切除后的图像质量下降。人们需要记住,目前的成像技术可能不能完全反映肿瘤的生物学范围。也就是说,检测微小的肿瘤细胞向周围实质的迁移可能是不可行的,因此术中图像引导的目的是达到较佳切除范围。
巴特朗菲教授总结了术中超声检查在硬脊膜内肿瘤手术切除中的应用。IOUS提供肿瘤组织精确位置的实时信息,它与脊髓的关系,切除后残余肿瘤的大小,肿瘤的鉴别诊断,以及针对特定肿瘤选择和适应手术方法的表现。我们的经验是,当适当地应用于外科手术时,IOUS是一种敏感的术中工具,有助于提高手术精度,并可能降低手术相关的发病率。
巴特朗菲教授作为INC国际神经外科医生集团旗下组织国际神经外科顾问团(WANG)成员,与INC其他神经外科教授正在努力致力于国内外神经外科技术的交流、合作、促进和提高,相信在未来不久,脑肿瘤的治疗不再是国际难题。同时,以上教授将为国内的脊髓肿瘤等神经外科疾病患者提供国际治疗、国际远程咨询、面对面咨询等服务。想要出国治疗的患者也可以联系INC国际神经外科医生集团,INC将为您尽可能提供出国帮助。

 胶质瘤
胶质瘤 垂体瘤
垂体瘤 脑膜瘤
脑膜瘤 脑血管瘤
脑血管瘤 听神经瘤
听神经瘤 脊索瘤
脊索瘤




 沪公网安备31010902002694号
沪公网安备31010902002694号