虽然垂体瘤属于良性肿瘤,一般通过手术切除可以治愈,但是不少垂体瘤具有侵袭性生长、容复反复复发的特点。它可能会变得越来越大,突破原本的位置,进入到颅内,甚至压迫到大脑里的重要血管和神经。这种情况让治疗变得特别复杂,特别是当肿瘤扩展到“海绵窦”这一重要区域时,给医生和患者带来不少挑战。
垂体瘤手术面临的挑战
1)肿瘤的侵袭性增长:虽然大部分垂体瘤是良性的,意味着它们通常不会转移到其他地方,但有些肿瘤生长速度很快,甚至会扩展到重要的血管和神经附近。特别是当它进入海绵窦区域时,就变得更难处理。
2)海绵窦区域的影响:海绵窦是大脑深处的一块特殊区域,包含着许多重要的血管和神经。如果垂体瘤生长到这个区域,它可能会把这些重要结构包裹起来,使得手术切除变得更加困难。如果不小心伤到这些血管或神经,可能会引发严重的并发症,甚至危及生命。
3)肿瘤可能复发:有时候,即便医生已经做了手术切除,但由于肿瘤的位置复杂,或者在手术过程中不能完全清除,剩下的肿瘤可能会复发。复发的肿瘤会需要再次治疗,增加患者的负担。
4)术后风险:手术中可能出现的一些问题包括大脑重要血管的损伤,尤其是颈内动脉。如果这些血管受到损伤,可能会导致大出血或者其他严重并发症,这使得手术变得更加危险。
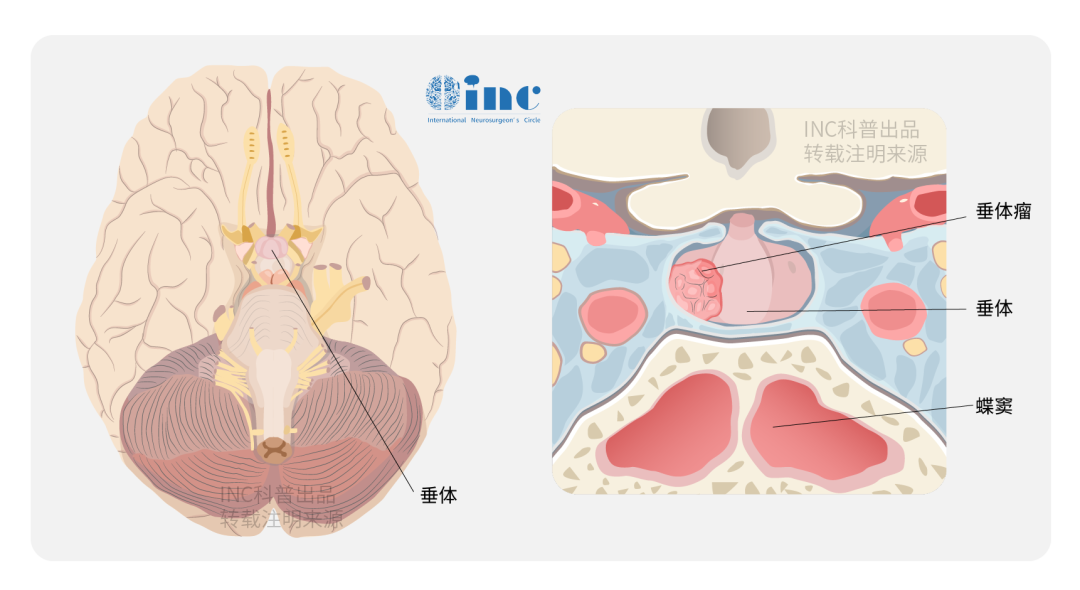
症状表现
垂体瘤的临床表现多种多样,垂体瘤的症状因肿瘤的大小、位置、类型以及是否影响激素分泌而有所不同。垂体瘤通常分为“功能性”和“非功能性”两类。
1、功能性垂体瘤(分泌激素的肿瘤)
功能性垂体瘤会分泌过多的激素,导致一系列激素相关的症状,常见的几种类型包括:
1)泌乳素瘤(Prolactinoma):分泌过多的泌乳素,可能导致:
女性月经不调或停经
不孕
乳房溢乳(无怀孕或哺乳情况下的乳汁分泌)
男性可能出现性功能障碍,如阳痿、性欲减退,乳房增大(男性女性化症)
2)生长激素瘤(Acromegaly):分泌过多的生长激素,导致:
手脚增大(例如,鞋子变大,手指增粗)
面部特征改变(如下巴突出、鼻子变大)
关节疼痛和骨骼增生
高血糖或糖尿病
高血压和心脏问题
3)库欣病(Cushing's Disease):分泌过多的皮质醇,常见症状包括:
面部呈“满月脸”
背部脂肪堆积(“水牛背”)
体重增加,尤其是腹部
易疲劳,情绪波动
高血糖和高血压
4)促甲状腺激素瘤(TSH-producing tumor):分泌过多的促甲状腺激素,导致甲状腺功能亢进症(甲亢),表现为:
心悸、焦虑、手抖
体重减轻
食欲增加
睡眠困难
2、非功能性垂体瘤(不分泌激素的肿瘤)
非功能性垂体瘤不分泌过多激素,症状主要由肿瘤压迫周围结构引起,常见症状包括:
视力问题:由于垂体位于视神经附近,肿瘤可能压迫视神经,导致视力下降或视野缺失,尤其是“同侧上视野缺失”(即双眼外侧视野受损),俗称“蝶鞍性视野缺损”。
头痛:肿瘤的生长可能引起脑部压力增大,从而导致持续的头痛。
内分泌失调:即使肿瘤不分泌激素,也可能通过压迫垂体本身影响其正常功能,导致激素分泌异常。例如,可能引起低甲状腺激素(甲减)或性激素水平下降(导致月经不调、性欲减退等)。
性功能障碍:垂体瘤压迫正常的垂体功能,可能导致女性月经不调,男性可能出现性欲减退或阳痿。
疲劳和体力下降:垂体功能减弱可能导致能量水平降低,表现为持续的疲劳和无力。
3、症状的严重程度与肿瘤的大小有关
小型垂体瘤:一些小的垂体瘤可能没有明显的症状,可能仅通过偶然的影像学检查被发现。
大型垂体瘤:随着肿瘤增大,可能会压迫周围的结构,如视神经、脑血管等,导致上述的视力障碍、头痛和内分泌功能异常。
诊断方法
磁共振成像(MRI)是诊断垂体肿瘤的较优选影像学检查手段。这类肿瘤大多为实质性,且在成像过程中会摄取对比剂。然而,也有一些垂体肿瘤是囊性的。在治疗期间,对激素水平的诊断十分重要,它能够帮助神经外科医生掌握激素的情况及其调节机制。手术后,患者还需进行内分泌功能检测,以评价垂体的功能状态。这一步骤非常关键,因为激素不足可能会对患者的生命安全造成威胁。
治疗方案
INC国际神经外科医生集团旗下组织世界神经外科顾问团(WANG)成员、世界神经外科学会联合会(WFNS)内镜委员会前主席Henry W.S. Schroeder教授(施罗德教授)认为,在治疗大多数垂体肿瘤时,手术是较为理想的选择。通常,只有在手术无法进行、肿瘤复发等情况时,才会考虑采用放疗和/或药物治疗。
垂体肿瘤手术多采取经鼻入路。但对于某些特殊病例,可能需要采用开颅手术,即从头部上方切入,然后从垂体的前叶下方进行操作。如果手术能够彻底移除垂体肿瘤,那么或许可以达到治愈的效果。然而,由于某些肿瘤具有侵袭性生长的特性,即使它们在手术中被完全切除,此后仍有可能侵入邻近的骨骼或静脉窦,因此存在复发风险。
施罗德教授手术案例分享
该患者的肿瘤呈现了一种向上侵袭的趋势,其逐渐逼近垂体区域。这种生长特性要求医生在制定治疗计划时必须格外小心,以确保既能有效处理肿瘤,又能最大限度地保护垂体的正常功能。
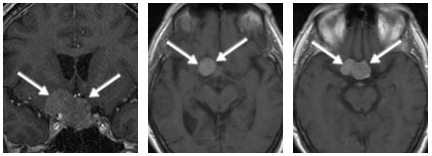
术前MR显示患者存在一个大型垂体肿瘤(箭头所示),该肿瘤向上生长并紧密靠近垂体区域(位于鞍上和鞍旁),侵犯海绵窦。
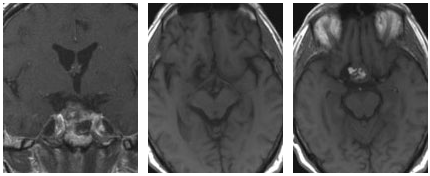
术后MRI结果显示,该患者的肿瘤已完全切除,且使用了脂肪组织进行了封闭处理。
手术难点
该案例中,患者垂体瘤侵犯海绵窦,由于其特殊的位置和与重要血管、神经结构的紧密关系,手术治疗时面临较大的挑战。海绵窦位于大脑的深部,包含了许多重要的解剖结构,如颈内动脉、视神经、大脑中动脉、脑神经(尤其是第三、第四和第六脑神经),这些结构与肿瘤的位置密切相关,因此手术难度大,风险高,具体体现如下:
1)肿瘤位置深、接近关键结构:
海绵窦是大脑深部的一个区域,包含了重要的血管(如颈内动脉)和神经(如视神经、脑神经等),肿瘤一旦扩展到此区域,手术切除的可操作性大大降低。肿瘤往往包绕这些结构,难以完全分离。
2)视神经受压:
垂体瘤侵袭海绵窦时,肿瘤可能会压迫到视神经或视交叉区域,这不仅增加了手术的复杂性,还可能导致术后视力损伤。需要小心操作,以防视神经损伤。
3)出血风险:
海绵窦区域血管丰富,尤其是颈内动脉、静脉丛等血管。肿瘤可能与这些血管相邻或包绕,手术过程中极易引起大量出血,增加了手术的难度和风险。
4)肿瘤与神经结构粘连:
垂体瘤侵入海绵窦时,肿瘤可能与邻近的脑神经、血管发生粘连,这使得肿瘤的完全切除变得非常困难。即使能够切除一部分肿瘤,仍然有可能残留肿瘤或发生复发。
5)海绵窦的解剖复杂性:
海绵窦的解剖结构复杂,包含多个重要的神经和血管。尤其是大脑中动脉、大脑前动脉和大脑后动脉的分支,手术时稍有不慎就可能损伤这些重要血管,导致严重的并发症。
手术风险
1)神经损伤:
手术中,常见的风险是损伤位于海绵窦区域的脑神经,如第三脑神经(眼外肌运动神经)、第四脑神经(眼球上转动神经)和第六脑神经(眼外肌运动神经)。这些神经的损伤可能导致眼球运动障碍、眼睑下垂、视力障碍等问题。
视神经损伤也是一大风险,尤其是肿瘤侵入视神经通道时,术中必须非常小心操作。
2)血管损伤:
海绵窦区域包含许多重要的血管,尤其是颈内动脉,它供给大脑前部的血液。如果这些血管在手术过程中受损,可能会导致大出血或缺血性脑损伤,严重时甚至可能危及生命。
颈内动脉和大脑动脉的损伤,尤其是肿瘤与这些血管发生粘连时,可能会导致脑血流不足,引发中风等并发症。
3)肿瘤残留或复发:
如果肿瘤与血管、神经结构粘连过紧,可能无法彻底切除,导致肿瘤残留。即使术后放疗也不能完全解决这一问题,残留肿瘤有可能复发。
长期监测和随访是必不可少的。
4)脑脊液漏:
垂体瘤手术时,尤其是经鼻途径手术,可能导致脑脊液漏。虽然经鼻内镜手术通常可以避免大范围的开颅,但仍然存在鼻腔与脑部连接的风险。脑脊液漏如果处理不及时,可能导致感染,如脑膜炎。
5)术后内分泌功能障碍:
垂体是分泌多种重要激素的器官,手术后如果垂体受到损伤,可能导致激素分泌不足,表现为甲状腺功能减退(甲减)、性激素缺乏(如月经不调、性欲减退)等问题。部分患者可能需要终生激素替代治疗。
手术过程
施罗德教授为该患者制定的治疗方案是采用神经内镜辅助的显微外科手术。内镜技术的引入在一定程度上降低了手术的风险,因为内镜可以提供更高清晰度的图像,医生可以更精准地切除肿瘤,因此可以减少对周围结构的损伤,从而让患者术后较快恢复。
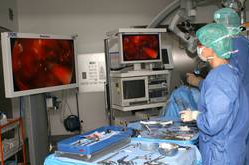
首先,施罗德教授从右侧鼻腔入路,并置入了内镜。然后,他暴露蝶窦的前壁。通过该入路,可以直接到达垂体窝的底部。在切开垂体窝底部的硬脊膜后,露出了白色且质地易碎的肿瘤。接下来,施罗德教授运用环钻和钳子等器械逐步将肿瘤切除。
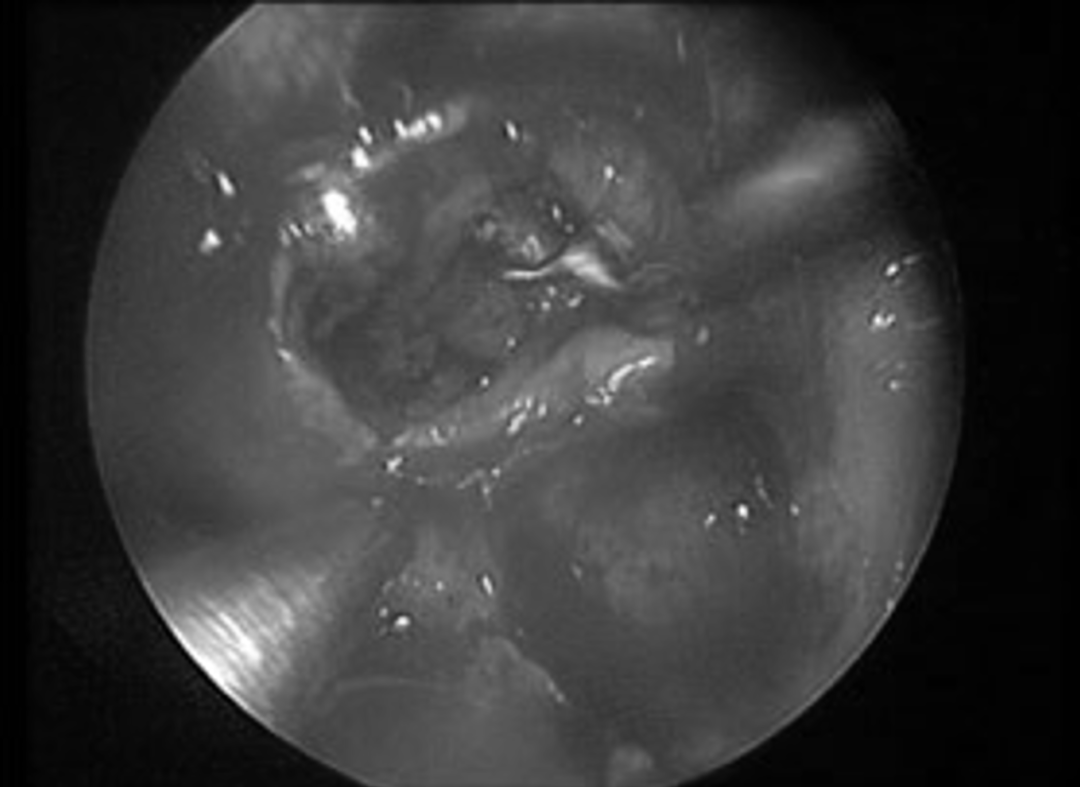
在手术过程中,借助内镜技术,可以清晰地观察到颅底开口周围骨骼边缘的情况,这有助于将开口尺寸控制在最小,以减少手术带来的损伤。通过使用不同角度(30°、45°和70°)的内镜,还能够探测到显微镜视野之外的特殊壁龛中的肿瘤部分。治疗该病例时,施罗德教授在70°角度内镜的引导下,成功地完全切除了位于垂体区域上方和侧面的肿瘤部分,而这些区域在传统显微镜下是无法看到的。
利用神经内镜技术,可以提高手术的彻底性。在内镜的辅助下,医生能够更清晰地观察到正常结构(如大脑动脉、视神经和垂体柄),从而将手术风险降至最低。即使在处理体积较大的垂体肿瘤时,通常也能有效地识别并保护残留的正常垂体组织。
由于内镜能够在鼻腔内精准定位,因此术中无需使用X光成像(图像转换器)。在复杂的手术情况或解剖结构不清晰的病例中,施罗德教授多采用术中神经导航技术,以实现手术路径的毫米级精确规划。因此,手术风险,例如大脑动脉的损伤,得到了显著降低。
在完全切除肿瘤后,施罗德教授依据肿瘤的尺寸,利用从患者腹部提取的脂肪组织进行封闭处理,此举有效预防了脑脊液漏的发生。他的手术技术避免了使用填塞物来封闭鼻腔,确保了患者鼻呼吸的畅通无阻。而得益于微创手术技术的应用,术后并发症得到了较大程度的减少,使得患者在手术后的第一天的不适感几乎微乎其微。
国际垂体瘤大咖 Henry W.S. Schroeder

世界神经外科学会联合会(WFNS)内镜委员会前主席
欧洲神经内镜学会前主席
德国神经内镜和神经导航协会前主席
德国格赖夫斯瓦尔德大学(Greifswald University)神经外科教授兼主席
德国颅底外科学会科学委员会成员
Henry W. S. Schroeder教授(施罗德教授)是著名的医学专家,尤其在耳鼻喉科学、神经外科、肿瘤学以及垂体瘤的治疗领域具有卓越的贡献。虽然Schroeder教授的研究成果覆盖了多个领域,但他为人熟知的是在垂体瘤治疗,特别是海绵窦侵犯垂体瘤的手术治疗方面的研究和临床经验,学术贡献概括如下:
1)垂体瘤的诊断与治疗:施罗德教授在垂体瘤的诊断和治疗方面,特别是对于复杂病例的处理,提出了许多具有前瞻性和指导性的意见。教授在手术治疗垂体瘤方面积累了丰富的经验,并且在内镜技术和微创手术的应用方面做出了重要贡献。
2)海绵窦侵犯垂体瘤的手术策略:施罗德教授强调,对于海绵窦区域的垂体瘤,手术切除时需要综合考虑肿瘤与周围结构(如视神经、颈内动脉等)的关系。他特别指出,微创手术技术和内镜手术能够在保持较低风险的前提下,最大限度地切除肿瘤。教授提出,使用神经监测技术和影像学引导是成功进行这些高难度手术的关键。
3)肿瘤切除的精确性与神经保护:他主张,在垂体瘤的手术中,必须保持对神经结构的高度敏感,尤其是在海绵窦区域,视神经和颈内动脉等关键血管和神经紧密相邻。因此,他提倡术前通过高级影像学检查(如MRI、CT扫描、血管造影等)对肿瘤的精确定位,并辅以术中神经监测,以避免对视神经、动脉等重要结构的损伤。
4)术后并发症和管理:在术后管理方面,施罗德教授指出,垂体瘤切除后常见的并发症包括脑脊液漏、内分泌功能障碍等,强调及时的激素替代治疗和长期随访的重要性。他特别强调,肿瘤残留或复发是常见问题,因此要加强术后的监测和定期检查。
5)对功能性垂体瘤的药物治疗:对于一些分泌激素的垂体瘤(如泌乳素瘤、生长激素瘤等),施罗德教授强调药物治疗的重要性,特别是使用多巴胺激动剂和生长激素拮抗剂等药物来控制激素水平,减少肿瘤的体积,延缓或避免手术。
施罗德的理论和临床实践强调个体化治疗。根据患者的具体情况(如肿瘤的大小、位置、类型以及是否分泌激素等),采取不同的治疗方案,避免“一刀切”的治疗方法。他的研究为垂体瘤的治疗提供了更加精确的手术策略,并且通过结合现代技术(如内镜、微创手术和神经监测)提高了手术成功率和患者的生活质量。

 胶质瘤
胶质瘤 垂体瘤
垂体瘤 脑膜瘤
脑膜瘤 脑血管瘤
脑血管瘤 听神经瘤
听神经瘤 脊索瘤
脊索瘤




 沪公网安备31010902002694号
沪公网安备31010902002694号