颅外颈动脉瘤(excranial carotid aneurysm,ECA)是发生在颈内动脉颅外段的局限性动脉膨出,可为囊状、梭形等。颈动脉瘤占外周动脉瘤的0.4%-4.0%,相较其他部位的外周动脉瘤,颈动脉瘤发生卒中事件的概率更大。
由于颈动脉瘤具有较高的神经系统事件发生率,如短暂性脑缺血发作、急性脑血管疾病或黑内障等,因此及时的手术治疗十分重要。研究显示,若仅进行保守治疗,颈动脉瘤发生卒中的概率为18%,病死率为5%。手术治疗是目前颈动脉瘤的较佳治疗方法。
既往常用的手术方式为颈动脉结扎。但有研究显示,患者在颈动脉结扎后的卒中发生率高达25%,病死率高达20%。因此,INC国际脑血管手术专家、日本东京女子医科大学神经外科主席川岛明次(Akitsugu Kawashima)教授认为,根据解剖结构选择颈动脉瘤的治疗技术是治疗成功与否的关键。
01. INC川岛教授治疗案例分享
74岁女性-颈动脉内膜切除术
74岁女性,在颈部左侧前方偶然发现搏动性肿块,无神经功能缺损。她并没有颈椎外伤、感染、既往颈部手术、脑缺血或动脉瘤家族史,但有高血压、血脂异常和血管痉挛性心绞痛的病史。
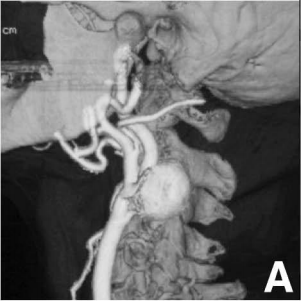
计算机断层扫描(CT)血管造影和磁共振(MR)血管造影显示左侧颈颈内动脉(ICA)有一个直径27mm动脉瘤,延伸至颈总动脉(CCA)分叉(图A)。未发现其他血管病变。
▼3D-CT血管造影显示位于左侧颈动脉分叉处的囊状动脉瘤。
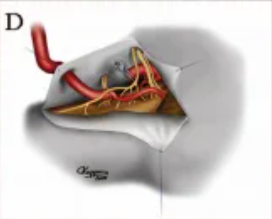
手术在仰卧位全麻下进行,对侧头部轻微旋转。通过手术切口,很容易从近端到远端暴露动脉瘤(图C)。在CCA和正常的远端ICA之间插入一个分流系统,同时切除动脉瘤,实现血管初次缝闭(图D)。由于动脉瘤切除术已留下足够坚固的动脉壁,因此不需要补片移植。
▼术中照片显示颈动脉分叉处的动脉瘤(C,箭头),动脉瘤修补术后颈动脉缝合(D)。

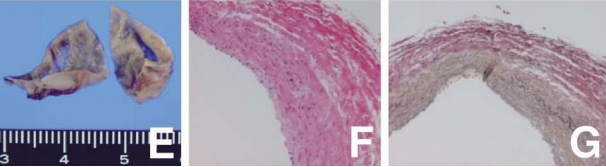
动脉瘤壁的组织学检查显示内膜纤维增厚,内膜破碎,部分被胶原纤维介质取代(图E-G)。最终诊断为动脉粥样硬化导致的动脉瘤。
▼切除的动脉瘤照片显示部分薄壁,无钙化(E)。骨上标本的显微照片显示,早期动脉粥样硬化和介质碎片部分被胶原纤维取代(F、G)。
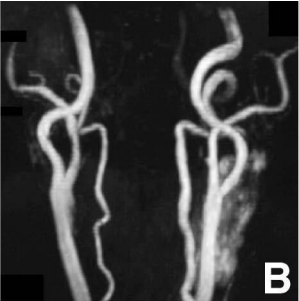
患者术后过程平稳。术后MR血管造影显示颈动脉瘤消失,ICA供血通畅良好(图B)。
▼术后磁共振血管造影显示动脉瘤消失,颈动脉通畅。
02. 颈动脉瘤有哪些表现?
颈动脉瘤发生的机制尚不明确,发病原因包括动脉粥样硬化、纤维肌发育不良、创伤(穿透性和钝性颈外伤及颈部过伸)、医源性病变、感染、先天性缺陷以及辐照性动脉炎。其中34%-70%为动脉粥样硬化。
颈动脉瘤主要为动脉粥样硬化引起的真性动脉瘤和创伤后修复引起的假性动脉瘤。由于颈内动脉岩段位于颅骨的保护之中,一般无血管分支,因此在未发生动脉粥样硬化的前提下,颈段与岩段连接处的解剖结构相较于两侧的颈段与岩段更易受到钝性外伤,颈内动脉相对自由的颈段进入颈动脉管,血管被固定至颅底,过度头部运动时可能使寰枕关节区域周围受到类似于挥鞭样的拉伸力损伤,导致颈内动脉内膜剥离形成夹层,并且由于血管壁内的微小泄漏效应形成假性动脉瘤,这种假性动脉瘤的瘤壁结构缺乏完整性,动脉瘤快速扩张可引起早期各种神经问题,甚至导致动脉瘤破裂,从而有致命风险。
颈动脉瘤早期通常以局部症状为主,无明显的神经系统症状,与上述的案例相似,常为颈部、耳后或咽部搏动性肿块。随着瘤体逐渐增大,可出现局部胀痛,压迫周围神经(如迷走、舌咽、舌下和交感神经)时可出现声音嘶哑、吞咽困难、舌无力、Horner综合征等。
除颈部搏动性肿块外,部分颈动脉瘤患者还可闻及收缩期杂音,少数患者可触及震颤。颈动脉瘤腔内常有附壁血栓形成,血栓脱落可引起脑血管栓塞,轻者出现一过性脑缺血症状,如头晕、头痛、失语、晕厥、共济失调、黑朦及视力模糊,重者可致偏瘫和死亡。
颈动脉瘤较少发生破裂,一旦破裂,血液可自鼻、喉及耳内涌出,引发呼吸道阻塞,甚至导致死亡,因此颈动脉瘤一旦诊断需尽早治疗。
03. 颈动脉内膜切除术
大多颈动脉瘤患者局部体征较为典型,多普勒超声、CT血管成像(CTA)、MR血管成像(MRA)、DSA以及三维DSA等均可帮助诊断。目前,根据颈动脉瘤所在位置及其解剖结构可选择不同的手术方式,主要包括外科手术与介入手术两大类,依据病情复杂程度也可进行复合手术。
其中,对于囊状颈动脉瘤,可手术切除动脉瘤,并在动脉切口侧面实施修补术或补片成形术,切除术后的缝合变性或感染以及颈动脉的钝性或穿透性损伤均可产生假性动脉瘤,因此对于假性动脉瘤在切开瘤体后也常可施行类似手术。
由于上述案例表现为动脉粥样硬化改变并伴有内膜增生,因此,INC川岛教授采用的是颈动脉瘤内膜切除术,但是否需要实施补片成形术可根据术中实际情况进行选择。
颈动脉内膜切除术
颈动脉内膜切除术是一种用于去除颈动脉斑块的手术。当脂肪、蜡质沉积物在其中一条颈动脉中积聚时,就会发生颈动脉瘤。斑块的积聚(如动脉粥样硬化)可能会限制流向大脑的血液。切除导致动脉变窄的斑块可以改善颈动脉的血流量,并降低卒中的风险。
在颈动脉内膜切除术中,需要打开颈动脉并清除堵塞动脉的斑块。再用缝线或用静脉或人造材料制成的修补物修复动脉,也称作移植物修补。
有时也可能会使用另一种称为外翻颈动脉内膜切除术的方式进行手术。该手术包括切开颈动脉并将其彻底外翻,然后去除斑块。
INC国际川岛教授作为国际脑血管手术大咖,拥有超过450例的颈动脉内膜切除术经验,尤其擅长脑血管搭桥、颈内动脉内膜切除术。
端端吻合术
此外,端端吻合术也可搭配颈动脉内膜切除术进行治疗。INC巴特朗菲教授在其论文中详细描述了VA-PICA端端吻合术的技术要点。
(图A)VA直接进入大而厚的动脉瘤囊, PICA起源于动脉瘤囊VA复合体。动脉瘤壁因严重钙化而硬化,以致常规动脉瘤夹闭难以奏效。在这一阶段,我们决定进行VA-PICA吻合术。动脉瘤近端和远端PICA暂时夹闭,以避免动脉瘤逆行出血。
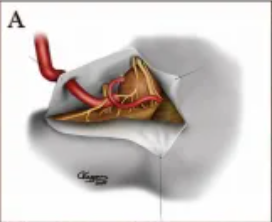
供体血管和受体血管在动脉瘤附近被切开,VA直切,PICA斜切45度,扩大血管末端直径。缝合前用肝素化生理盐水冲洗血管末端。
(图D)完成吻合术后,松开临时夹,精心控制吻合口,防止吻合口瘘,术中多普勒超声证实血管通畅。下一步是打开动脉瘤囊,取出囊内的大部分血栓性物质。在动脉瘤囊减压完成后,大部分动脉瘤壁完全切除。
在这个阶段,靠近椎动脉交界处的远端椎动脉变得可见,因此对远端椎动脉进行了额外的夹闭,使脊髓前动脉和小脑干穿支得以游离。部分附着于延髓和近端桥的动脉瘤囊被保留在适当位置,以避免操纵或损坏这些结构。在确认硬膜内止血后,在无需硬脑膜移植的情况下,进行了一次水密硬脑膜闭合术。
INC国际脑血管手术大师

Akitsugu Kawashima教授
作为INC国际神经外科医生集团旗下组织世界神经外科专家团(WNEG)成员、日本东京女子医科大学八千代医疗中心神经外科主席,教授擅长脑卒中、烟雾病、颅底肿瘤、面部痉挛/三叉神经痛、颅内血肿、巨大脑动脉瘤、脑动静脉畸形等疾病的治疗,尤其擅长脑血管搭桥、颈内动脉内膜切除术。
神经外科经验:
烟雾病脑血管搭桥手术:1300例(儿童150例,婴儿12例)
脑动脉瘤夹闭手术:1000例
脑血管畸形切除术:500例
颈内动脉内膜切除术:450例
开颅脑瘤切除术:280例
颅后窝搭桥术、High-flow Bypass技术等

Helmut Bertalanffy教授
擅长颅底、脑干病变、功能区、大脑小脑、脊髓等复杂位置的肿瘤性、血管性疾病的手术治疗,尤其擅长颅底、脑干等复杂区域病变的肿瘤切除术、神经吻合术等,脑干病变成功手术病例近千台,以精湛高超的手术技术不损伤神经功能且全切病变。
参考资料:
[1]Kawashima A et. al.Technical options for the surgical management of extracranial carotid artery aneurysms. Three case reports. Neurol Med Chir (Tokyo). 2012;52(4):208-12.
[2] Helmut Bertalanffy(2006).TREATMENT OF A PARTIALLY THROMBOSED GIANT ANEURYSM OF THE VERTEBRALARTERY BY ANEURYSM TRAPPING AND DIRECT VERTEBRAL ARTERY-POSTERIOR INFERIORCEREBELLAR ARTERY END-TO-END ANASTOMOSIS: TECHNICAL CASE REPORT.
INC国际神经外科专家相关研究
◆动脉瘤破裂出血后重度昏迷,INC国际川岛教授使用6个“弹簧圈”成功抢救
◆8岁男孩车祸昏迷后动脉瘤破裂出血,INC川岛教授用“妙计”成功夹闭!
◆破裂风险可增加10倍!脑动脉瘤要“等一等”还是“尽早手术”?
◆栓塞 or 夹闭?动脉瘤还未破裂,INC国际动脉瘤大师将出血扼杀在摇篮中!
◆1/3当场死亡、1/3永久致残?对付动脉瘤破裂出血,也要学会“兵分几路”!
◆“潜伏的炸弹”—颅内未破裂动脉瘤,INC国际“拆弹专家”化解危机

 胶质瘤
胶质瘤 垂体瘤
垂体瘤 脑膜瘤
脑膜瘤 脑血管瘤
脑血管瘤 听神经瘤
听神经瘤 脊索瘤
脊索瘤




 沪公网安备31010902002694号
沪公网安备31010902002694号